Водянка беременных и отеки
Водянка беременных – одно из проявлений позднего токсикоза, характеризующееся скоплением жидкости в мягких тканях при отсутствии протеинурии и артериальной гипертензии. Основными симптомами данного состояния являются стойкие отеки, ухудшение общего самочувствия, нарушение работы сердечно-сосудистой системы. Клиническая диагностика водянки беременных заключается в объективном осмотре женщины, контроле над прибавкой массы тела. Дополнительно используются лабораторные анализы, УЗИ. Лечение водянки беременных проводится в амбулаторных условиях с назначением медикаментозной терапии. В тяжелых случаях показана госпитализация.
Общие сведения
Водянка беременных – форма ОПГ-гестоза, развивающаяся вследствие нарушения водно-солевого баланса. При этом наблюдается повышение проницаемости сосудистых стенок и выход плазмы в межклеточное пространство. Как следствие, нарушаются реологические характеристики крови, отмечается повышение гематокрита, гемоглобина. Такие изменения при водянке беременных ведут к расстройству маточно-плацентарного кровообращения и нередко провоцируют хроническую гипоксию плода. Примерно в 25% случаев данная акушерская патология приводит к развитию нефропатии беременных. Диагностируется водянка беременных преимущественно при многоплодии, первые признаки обычно возникают в сроке 27-30 недель. Прогноз при данном диагнозе для матери и плода благоприятный.

Водянка беременных
Причины водянки беременных
Этиопатогенез водянки беременных до конца не изучен. Специалисты связывают происходящие в организме женщины изменения с нарушением нейроэндокринной регуляции, вследствие чего наблюдается расстройство кровообращения в капиллярной и прекапиллярной сети на фоне водно-солевого дисбаланса. В результате крово- и лимфоотток при водянке беременных замедляются, сосудистая стенка становится более проницаемой, возникают отеки. Таким образом, нарушение метаболизма является основной причиной данной формы ОПГ-гестоза. Наиболее склонны к развитию водянки беременных пациентки, страдающие избыточным весом, так как в этом случае изначально присутствует расстройство обменных процессов.
Водянка беременных зачастую возникает на фоне других экстрагенитальных патологий: артериальной гипертензии, сахарного диабета, эндокринопатий, заболеваний почек, легких. В группу риска также входят женщины, страдающие пороками сердца (при наличии анемии). Водянка беременных чаще диагностируется у пациенток с отягощенным анамнезом, если предыдущие вынашивания плода также сопровождались гестозами. Факторами, способствующими развитию водянки беременных, являются возраст матери младше 18 или старше 30 лет, наличие внутриутробной задержки плода, резус-конфликта. Не стоит исключать влияние негативных условий труда и пагубных привычек.
Классификация водянки беременных
Водянка беременных проявляется отёчностью мягких тканей вследствие скопления жидкости. Специалисты выделяют три стадии заболевания в зависимости от локализации и выраженности патологических симптомов:
- 0 – отечность отсутствует, на данном этапе водянка беременных носит скрытый характер, заподозрить ее можно только по снижению диуреза и быстрому увеличению массы тела.
- I – патология сопровождается незначительными отеками на нижних конечностях – стопах и голенях.
- II – отеки при водянке беременных распространяются на ноги и руки, иногда отмечается скопление свободной жидкости в зоне передней брюшной стенки.
- III – диагностируется анасарка (отечность всего тела), распространяющаяся абсолютно на все анатомические структуры, включая лицо.
Точно установить стадию развития водянки беременных может только акушер-гинеколог, сопоставив выявленные патологические симптомы с результатами лабораторных и инструментальных исследований, данными объективного осмотра.
Симптомы водянки беременных
Водянка беременных обычно возникает во второй половине гестации, клиническая картина зависит от степени прогрессирования болезни. На начальных этапах отмечается незначительная отечность конечностей, на запущенных стадиях отеки распространяются на все тело. Характерный признак водянки беременных – стремительное увеличение массы тела (более 300 г в неделю). При этом женщина ощущает жажду. Из-за задержки жидкости в организме позывы к мочеиспусканию становятся гораздо реже обычного. Общее состояние пациентки при водянке беременных удовлетворительное. Может присутствовать тахипноэ, тахикардия, повышенная утомляемость.
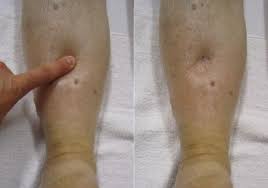
Кожа женщин, страдающих водянкой беременных, имеет глянцевый оттенок, что дает возможность визуально отличить данную патологию от проблем с почками. В последнем случае дерма будет бледной, при наличии заболеваний сердца – синюшной. Также при водянке беременных возникает симптом кольца – украшение начинает плотно прилегать к пальцу, его трудно снять, а порой даже прокрутить. Свидетельствовать о наличии отеков способна и обувь, больная предъявляет жалобы на то, что ранее удобные туфли или сапоги становятся тесными, не застегиваются, сдавливают конечности.
Диагностика водянки беременных
Заподозрить развитие водянки беременных можно путем постоянного контроля над весом женщины. В норме недельная прибавка составляет 300 г, при данном заболевании этот показатель увеличивается до 400-700 г. Также показано отслеживание суточного диуреза. При водянке беременных наблюдается учащение ночного мочеиспускания, при этом объем выделений будет на 75 мл больше, чем обычно. Однако суточный диурез постоянно уменьшается. Такой признак является характерным именно для водянки беременных. При лабораторном исследовании мочи протеинурия не выявляется.
При водянке беременных женщинам назначают общий анализ крови. О наличии патологии свидетельствует повышение гемоглобина и уровня хлоридов, гипопротеинемия. В ходе диагностики водянки беременных проводится проба Мак-Клюра-Олдрича (выполняется внутрикожная инъекция 0,2 мл физраствора). Образовавшийся пузырь в норме рассасывается через 45-60 минут, при наличии патологии этот период составляет всего 15-20 минут. Из инструментальных методов при водянке беременных используется УЗИ. С его помощью удается обнаружить свободную жидкость в брюшной полости.
Лечение водянки беременных
Больные с водянкой беременных 0 и I стадии наблюдаются в амбулаторных условиях. Пациенткам показано строгое соблюдение питьевого режима, сбалансированное питание. Суточный объем потребляемой жидкости не должен превышать 1 л. Также при водянке беременных нужно ограничить количество соли до 3-4 г в день. В меню следует включить белковую пищу: мясо, рыбу, творог. Обязательным является присутствие свежих фруктов и овощей в ежедневном рационе. Кроме того, женщина, страдающая водянкой беременных, должна больше отдыхать.
Водянка беременных предполагает медикаментозное лечение. Назначаются седативные препараты, спазмолитики, десенсибилизирующие средства. Прием диуретиков при водянке беременных не рекомендуется, так как данные препараты способствуют выходу плазмы из кровеносного русла, что может способствовать усугублению отеков. При II-III стадии болезни ведение беременности продолжают в условиях стационара. Пациенткам также назначается консервативное лечение и постельный режим.
Прогноз и профилактика водянки беременных
Прогноз при водянке беременных благоприятный. Своевременно оказанная медицинская помощь и соблюдение предписаний врача позволяют доносить плод до 38-40 недель гестации и родить здорового младенца. Начинать профилактику водянки беременных следует еще на ранних этапах вынашивания. Прежде всего, следует определить, принадлежит ли женщина к группе риска по развитию данной патологии. Абсолютно всем пациенткам для предупреждения водянки беременных следует придерживаться сбалансированного питания, меню должно включать белковую пищу, овощи и фрукты.
Профилактика водянки беременных предполагает соблюдение режима труда и отдыха. Спать женщине нужно не менее 10 часов в сутки, обязателен дневной отдых на протяжении 60 минут. Следует придерживаться активного образа жизни – заниматься плаванием, ходьбой, гимнастикой, если для них нет противопоказаний. Больным, которые принадлежат к группе риска по развитию водянки беременных, назначаются препараты, способствующие восстановлению свойств клеточных мембран.
Источник
Водянка беременных проявляется многочисленными отеками на теле женщины и возникает чаще на поздних сроках беременности (второй-третий триместр). Она отличается от обычной отечности, которая наблюдается утром и исчезает в течение дня. Чрезмерное накопление жидкости в организме будущей мамы может спровоцировать преждевременные роды или невынашивание беременности.
Водянка беременных – опасный симптом
Причины водянки беременных
Основная причина проблемы во время беременности и на ранних сроках, и на поздних – нарушение водно-солевого баланса в организме женщины. Спровоцировать патологию может также резкое изменение гормонального фона во время вынашивания ребенка.
Другие причины развития водянки:
- хронические заболевания легких;
- сахарный диабет;
- гипертония;
- нарушения работоспособности мочевыделительной системы, в частности пиелонефрит;
- гипертоническая болезнь.
Риск появления признаков отечности возрастает у женщин, ведущих малоподвижный образ жизни и потребляющих большое количество соленых продуктов. Соль задерживает жидкость в организме. Также предрасполагающими к водянке факторами являются низкий социальный уровень женщины, тяжелые условия труда, многоплодная беременность.
Симптомы водянки
Основные симптомы нарушения у беременных – значительная прибавка в весе и отекание конечностей, особенно в области голеней и стоп. По мере прогрессирования отечность распространяется на верхнюю часть ноги – колено, бедро, ягодицы.
Не во всех случаях водянка у беременных сопровождается ярко выраженными признаками. В некоторых ситуациях заподозрить проблему можно только по стремительному набору веса. При этом отечность может отсутствовать, а показатели АД и уровень белка в моче будут в норме.
Прогрессирующие формы водянки дополняются другими симптомами:
- ощущение жажды;
- уменьшение количества мочеиспусканий;
- нарушение сердечного ритма;
- одышка;
- побледнение кожи.
Отличительный признак водянки – сохранение ямочки при надавливании на кожу ног. Скрытые формы заболевания опасны тем, что на фоне нормального самочувствия женщина не обращается к врачу своевременно. Серьезное осложнение – нефропатия с характерными признаками позднего токсикоза.
Стадии
Выделяют несколько стадий нарушения:
- 0 – отечность не выражена или имеет скрытый характер, нарушение диагностируется только по значительному набору массы тела;
- 1 – проблема проявляется незначительными отеками голеней и стоп;
- 2 – отеки визуализируются на ногах и руках, реже – на туловище;
- 3 – отеки распространяются и на лицо.
В точности определить стадию водянки у беременных может врач-гинеколог. Для постановки диагноза врач проводит визуальный осмотр пациентки и назначает ей комплекс лабораторных анализов.
И на ранних, и на поздних сроках стоит внимательно следить за весом
Диагностика
Диагностика проблемы включает в себя:
- Измерение массы тела беременной каждую неделю. В норме женщина набирает 350 г за каждые семь дней. При водянке данный показатель превышает 400–500 г.
- Расчет суточного диуреза в течение трех дней. При заболевании суточный диурез будет снижен на 50–100 мл, а ночной увеличен на 70 и более мл.
- Пробу по Мак-Клюру – Олдричу. В нормальном состоянии волдырь после процедуры должен полностью рассосаться через 5–15 минут.
- Измерение плотности крови. Показатель повышается до 1060–1062 единиц при водянке.
В дополнение к лабораторным анализам беременным при отечности назначается УЗИ брюшной полости. При патологии визуализируется гипопротеинемия с повышенным содержанием фторидов.
Лечение
Лечение водянки в период беременности проводится комплексно и включает в себя прием медикаментов и соблюдение специальной диеты. Осложненные эклампсией формы патологии требуют терапии в стационаре. При незначительной отечности будущей маме будет необходимо еженедельно сдавать необходимые анализы для контроля своего состояния.
Для скорейшего вывода лишней жидкости из организма и купирования симптоматики нарушения пациенткам назначаются:
- седативные средства;
- спазмолитики;
- диуретики;
- препараты, укрепляющие стенки сосудов.
Из диуретиков женщинам в положении назначают хлорид аммония и гипотиазид по 20–50 мг в день. Препараты данной фармакологической группы вызывают недостаток калия в организме. Поэтому во время лечения беременным необходимо потреблять больше сухофруктов и печеного картофеля.
При незначительной выраженности отечности вместо медикаментов будущим мамам назначают средства народной медицины с мочегонным действием: отвар листьев брусники, почек березы. Эффективны в борьбе с признаками водянки лекарства на основе цветов василька и полевого хвоща. Женщинам в положении следует отказаться от натуральных средств, в состав которых входят можжевельник и петрушка: продукты могут стать причиной невынашивания беременности.
Список безопасных седативных лекарств во время вынашивания плода:
- Персен – нормализует сон и блокирует повышенную тревожность;
- Магне В6 – предупреждает дефицит магния в организме во время беременности;
- Нотта – эффективно справляется с признаками нервного перенапряжения.
Для улучшения кровоснабжения сосудов будущим мамам назначают но-шпу или эуфиллин. Терапия подкрепляется приемом средств, содержащих витамин Е и липоевую кислоту.
Для борьбы с отечностью женщине необходимо внести коррективы в свой рацион. При выраженных признаках нарушения соль из меню исключают полностью или минимизируют ее потребление. Количество выпиваемой жидкости сокращают до 3–4 стаканов в сутки. К списку рекомендованных напитков относят клюквенный морс, зеленый чай, минеральную воду.
Рекомендуемые продукты для снятия отечности:
- кисломолочные изделия;
- свежие фрукты;
- зеленые овощи;
- мясо индейки, курицы, кролика;
- рыба;
- крупы.
Запрещенные продукты:
- колбасы;
- консервация;
- соления;
- полуфабрикаты;
- соленая рыба;
- кондитерские изделия;
- шоколад.
По рекомендации гинеколога могут проводиться разгрузочные дни, например на яблоках или кефире.
Последствия и прогноз
Водянка беременных успешно лечится при вовремя принятых мерах и грамотно проведенной терапии. Соблюдение предписаний врача и нормализация образа жизни позволит доносить ребенка до положенных 38–40 недель. Отсутствие своевременной медицинской помощи может вызвать отслоение плаценты. Другое опасное последствие заболевания – преждевременные роды и внутриутробная гибель плода.
Для профилактики водянки беременных нужно правильно питаться и наблюдаться у врача
Профилактика водянки на ранних сроках беременности поможет предотвратить проблему. Женщине необходимо знать, относится ли она к группе риска по развитию заболевания. При наличии предрасполагающих факторов беременной будет необходимо еженедельно посещать гинеколога и принимать препараты, восстанавливающие клеточные мембраны. Всем беременным следует придерживаться следующих профилактических мероприятий: включать в меню белковую пищу, уменьшить потребление соли, отдыхать не менее 10 часов в сутки. Избежать водянки позволит активный образ жизни и занятия подходящими во время беременности видами спорта (ходьба, плаванье, йога).
Читайте в следующей статье: лечение гестоза при беременности
Источник
Водянка беременных (hydrops gravidarum) — одна из ранних форм токсикоза второй половины беременности, основным симптомом к-рой являются отеки. При Водянке беременных белок в моче отсутствует, артериальное давление остается нормальным. Отмечается избыточная прибавка в весе за счет отеков.
Этиология и патогенез
Вопрос этиологии и патогенеза Водянки беременных очень сложен и изучен недостаточно полно. Появление отеков при Водянке беременных связано с нарушением водно-солевого обмена и кровообращения в системе капилляров и прекапилляров в результате изменившейся нейро-эндокринной регуляции. Подобные нарушения приводят к неравномерно ускоренному или чаще замедленному току крови в периферической сети сосудов, повышению проницаемости сосудистых стенок, следствием чего являются отеки и нарушение обмена в тканях.
Клиническая картина
Задержка жидкости в организме приводит вначале к скрытым, а потом и явным отекам. Обычно при этом не наблюдается выпота в полости, в очень редких случаях могут быть асцит и гидроторакс. Общее состояние беременной остается удовлетворительным. Нередко в начале заболевания можно отметить появление сигнальных симптомов, когда женщина начинает жаловаться на тесную обувь, не может снять кольцо с пальца. При взвешивании прибавка веса за неделю достигает 1—2 кг (в норме — на 300—400 г во второй половине беременности), наблюдается олигурия. Проба Мак-Клюра — Олдрича положительна (см. МакКлюра-Олдрича проба).
Различают четыре стадии в развитии заболевания: 1) отеки только нижних конечностей в области голеней и стоп; 2) отеки нижних конечностей, брюшной стенки и пояснично-крестцовой области; на нижней половине туловища видны отпечатки белья или стетоскопа (при прослушивании сердцебиения плода); 3) отеки нижних конечностей, передней брюшной стенки, пояснично-крестцовой области и лица; 4) общий отек.
Диагноз
Диагноз не вызывает затруднений при регулярном наблюдении за беременной в условиях женской консультации. При каждом посещении консультации (не реже одного раза в 2 нед.) беременную взвешивают, производят систематически анализы мочи, измеряют артериальное давление, проводят пробу Мак-Клюра — Олдрича.
Дифференциальный диагноз
Дифференциальный диагноз проводят чаще с отеками сердечного и почечного происхождения. При сердечных заболеваниях обычно, помимо отеков, имеются и другие признаки нарушения сердечной деятельности — цианоз, застойные явления в легких, увеличенная печень, выпоты в полости и т. д. Почечные отеки обычно начинаются с лица, может наблюдаться повышенное артериальное давление, отмечаются изменения в моче, характерные для заболевания почек (цилиндры, выщелоченные эритроциты), в крови увеличивается содержание остаточного азота. При В. б., несмотря на резко выраженные отеки, обычно отсутствует скопление жидкости в серозных полостях.
Лечение
При избыточной прибавке в весе необходимо своевременно начинать лечение: разгрузка организма от жидкости — рациональное питание (полуразгрузочные дни — без первого жидкого блюда) с ограничением жидкости в сутки до 800 мл и поваренной соли до 2 г; рекомендуется молочно-растительная диета с обязательным содержанием витаминов, исключением из пищи экстрактивных веществ; назначают сульфат магния, одномоментно 20 г на прием (запить стаканом воды); в последующие дни —15% раствор сульфата магния по 1 стол. л. 3—4 раза в день в течение 3 дней.
Если в последующие 1—2 дня вес беременной не снижается и имеет тенденцию к нарастанию, то показано, как и при видимых отеках, лечение в стационарных условиях. В стационаре до исчезновения отеков назначают постельный режим, седативные и диуретические средства (контроль за диурезом и анализы мочи в динамике).
При значительных отеках показана бессолевая диета с ограничением жидкости до 300—500 мл в сутки, назначение один раз в неделю разгрузочных дней (беременная получает только 800 г свежего творога и 100—200 г сахара или 1 —1,5 кг яблок). Питание в остальные дни должно быть достаточно калорийным (2,5 тыс. калорий в день). Диета должна содержать белки (рыба или мясо 100г), сливочное или растительное масло (до 50 г), овощные блюда, настой шиповника, клюкву, цитрусовые и т. д.
Медикаментозное лечение: раствор глюкозы (40% от 20 до 40 мл) с аскорбиновой к-той (до 300—400 мг) внутривенно, что увеличивает диурез и улучшает общее состояние больной; 10%раствор хлорида аммония (1 стол. л. от 3 до 5 раз в день) или 15% раствор сульфата магния (по 1 стол. л. 2—4 раза в день).
С целью вызвать выраженный диуретический эффект назначают гипотиазид (по 0,025 г 1—2 раза в сутки через день, 3—4 раза) одновременно с хлоридом калия (по 1 г 3 раза в день).
Вместо гипотиазида можно рекомендовать фуросемид (лазикс) 0,04 г или диакарб (фонурит, диамокс, ацетозоламид) 0,25 г 1 раз в сутки, 3—4 дня.
Снижение веса беременной и увеличение диуреза одновременно с улучшением общего самочувствия больной является благоприятным признаком.
Прибавка в весе 300—400 г в неделю свидетельствует о наступившем выздоровлении беременных.
Прогноз
Прогноз, как правило, благоприятный; беременность заканчивается родами в срок. Однако при поздно начатом лечении и неаккуратном (со стороны беременной) соблюдении профилактических мероприятий заболевание может переходить в нефропатию беременных (см.).
Профилактика
Режим труда и отдыха и рациональное питание играют основную роль в профилактике Водянки беременных (см. Беременность). Необходимо также наблюдение за женщиной с первых месяцев беременности, тщательное ее обследование при первом посещении консультации и систематический контроль динамики веса тела беременной.
На особый учет берутся перво-беременные старше 30 лет, перенесшие или страдающие заболеваниями печени, почек и сердечно-сосудистой системы, а также женщины с многоплодной беременностью и многоводием и повторнобеременные, имеющие в анамнезе поздние токсикозы беременности.
См. также Токсикозы беременных.
Библиогр.: Беккер С. М. Патология беременности, с. 27, Л., 1975; Грищенко В. И. Поздний токсикоз беременных, Киев, 1968, библиогр.; Николаев А. П. Поздние токсикозы беременных, М., 1972; Персианинов Л. С. Акушерский семинар, т. 2, с. 347, Ташкент, 1973, библиогр.; Петров-Маслаков М. А. и Сотникова Л. Г. Поздний токсикоз беременных, Л., 1971.
И. Ф. Перфильева.
Источник
