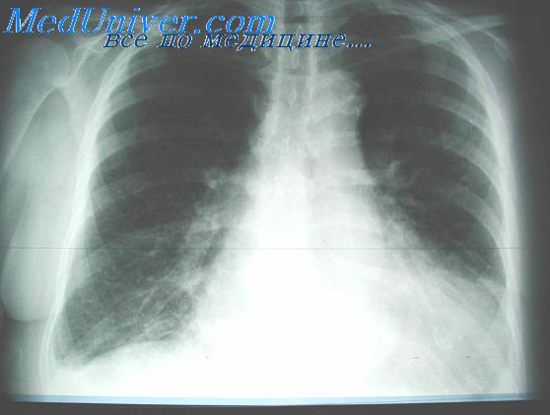
Удушье при отеке легкого

Отек легких – острая легочная недостаточность, связанная с массивным выходом транссудата из капилляров в легочную ткань, что приводит к инфильтрации альвеол и резкому нарушению газообмена в легких. Отек легких проявляется одышкой в покое, чувством стеснения в груди, удушьем, цианозом, кашлем с пенистой кровянистой мокротой, клокочущим дыханием. Диагностика отека легких предполагает проведение аускультации, рентгенографии, ЭКГ, ЭхоКГ. Лечение отека легких требует проведения интенсивной терапии, включающей оксигенотерапию, введение наркотических анальгетиков, седативных, мочегонных, гипотензивных средств, сердечных гликозидов, нитратов, белковых препаратов.
Общие сведения
Отек легких – клинический синдром, вызванный выпотеванием жидкой части крови в легочную ткань и сопровождающийся нарушением газообмена в легких, развитием тканевой гипоксии и ацидоза. Отек легких может осложнять течение самых различных заболеваний в пульмонологии, кардиологии, неврологии, гинекологии, урологии, гастроэнтерологии, отоларингологии. При несвоевременности оказания необходимой помощи отек легких может быть фатальным.
Причины
Этиологические предпосылки отека легких многообразны. В кардиологической практике отеком легких могут осложняться различные заболевания сердечно-сосудистой системы: атеросклеротический и постинфарктный кардиосклероз, острый инфаркт миокарда, инфекционный эндокардит, аритмии, гипертоническая болезнь, сердечная недостаточность, аортит, кардиомиопатии, миокардиты, миксомы предсердия. Нередко отек легких развивается на фоне врожденных и приобретенных пороков сердца – аортальной недостаточности, митрального стеноза, аневризмы, коарктации аорты, открытого артериального протока, ДМПП и ДМЖП, синдрома Эйзенменгера.
В пульмонологии отеком легких может сопровождаться тяжелое течение хронического бронхита и крупозной пневмонии, пневмосклероза и эмфиземы, бронхиальной астмы, туберкулеза, актиномикоза, опухолей, ТЭЛА, легочного сердца. Развитие отека легких возможно при травмах грудной клетки, сопровождающихся синдромом длительного раздавливания, плевритом, пневмотораксом.
В некоторых случаях отек легких выступает осложнением инфекционных заболеваний, протекающих с тяжелой интоксикацией: ОРВИ, гриппа, кори, скарлатины, дифтерии, коклюша, брюшного тифа, столбняка, полиомиелита.
Отек легких у новорожденных может быть связан с тяжелой гипоксией, недоношенностью, бронхолегочной дисплазией. В педиатрии опасность отека легких существует при любых состояниях, сопряженных с нарушением проходимости дыхательных путей – остром ларингите, аденоидах, инородных телах дыхательных путей и пр. Аналогичный механизм развития отека легких наблюдается при механической асфиксии: повешении, утоплении, аспирации желудочного содержимого в легкие.
В нефрологии к отеку легких может приводить острый гломерулонефрит, нефротический синдром, почечная недостаточность; в гастроэнтерологии – кишечная непроходимость, цирроз печени, острый панкреатит; в неврологии – ОНМК, субарахноидальные кровоизлияния, энцефалит, менингит, опухоли, ЧМТ и операции на головном мозге.
Нередко отек легких развивается вследствие отравлений химическими веществами (фторсодержащими полимерами, фосфорорганическими соединениями, кислотами, солями металлов, газами), интоксикаций алкоголем, никотином, наркотиками; эндогенной интоксикации при обширных ожогах, сепсисе; острого отравления лекарственными средствами (барбитуратами, салицилатами и др.), острых аллергических реакций (анафилактического шока).
В акушерстве и гинекологии отек легких чаще всего связан с развитием эклампсии беременных, синдрома гиперстимуляции яичников. Возможно развитие отека легких на фоне длительной ИВЛ высокими концентрациями кислорода, неконтролируемой внутривенной инфузии растворов, торакоцентеза с быстрой одномоментной эвакуацией жидкости из плевральной полости.
Патогенез
Основные механизмы развития отека легких включают резкое увеличение гидростатического и снижение онкотического (коллоидно-осмотического) давления в легочных капиллярах, а также нарушение проницаемости альвеолокапиллярной мембраны.
Начальную стадию отека легких составляет усиленная фильтрация транссудата в интерстициальную легочную ткань, которая не уравновешивается обратным всасыванием жидкости в сосудистое русло. Эти процессы соответствуют интерстициальной фазе отека легких, которая клинически проявляется в виде сердечной астмы.
Дальнейшее перемещение белкового транссудата и легочного сурфактанта в просвет альвеол, где они смешиваются с воздухом, сопровождается образованием стойкой пены, препятствующей поступлению кислорода к альвеолярно-капиллярной мембране, где происходит газообмен. Данные нарушения характеризуют альвеолярную стадию отека легких. Возникающая в результате гипоксемии одышка способствует снижению внутригрудного давления, что в свою очередь усиливает приток крови к правым отделам сердца. При этом давление в малом круге кровообращения еще больше повышается, а пропотевание транссудата в альвеолы увеличивается. Таким образом, формируется механизм порочного круга, обусловливающий прогрессирование отека легких.
Классификация
С учетом пусковых механизмов выделяют кардиогенный (сердечный), некардиогенный (респираторный дистресс-синдром) и смешанный отек легких. Термином некардиогенный отек легких объединяются различные случаи, не связанные с сердечно-сосудистыми заболеваниями: нефрогенный, токсический, аллергический, неврогенный и другие формы отека легких.
По варианту течения различают следующие виды отека легких:
- молниеносный – развивается бурно, в течение нескольких минут; всегда заканчиваясь летальным исходом
- острый – нарастает быстро, до 4-х часов; даже при немедленно начатых реанимационных мероприятиях не всегда удается избежать летального исхода. Острый отек легких обычно развивается при инфаркте миокарда, ЧМТ, анафилаксии и т. д.
- подострый – имеет волнообразное течение; симптомы развиваются постепенно, то нарастая, то стихая. Такой вариант течения отека легких наблюдается при эндогенной интоксикации различного генеза (уремии, печеночной недостаточности и др.)
- затяжной – развивается в период от 12 часов до нескольких суток; может протекать стерто, без характерных клинических признаков. Затяжной отек легких встречается при хронических заболеваниях легких, хронической сердечной недостаточности.
Симптомы отека легких
Отек легких не всегда развивается внезапно и бурно. В некоторых случаях ему предшествуют продромальные признаки, включающие слабость, головокружение и головную боль, чувство стеснения в грудной клетке, тахипноэ, сухой кашель. Эти симптомы могут наблюдаться за несколько минут или часов до развития отека легких.
Клиника сердечной астмы (интерстициального отека легких) может развиваться в любое время суток, однако чаще это происходит ночью или в предутренние часы. Приступ сердечной астмы может провоцироваться физической нагрузкой, психоэмоциональным напряжением, переохлаждением, тревожными сновидениями, переходом в горизонтальное положение и др. факторами. При этом возникает внезапное удушье или приступообразный кашель, вынуждающие больного сесть. Интерстициальный отек легких сопровождается появлением цианоза губ и ногтей, холодного пота, экзофтальма, возбуждения и двигательного беспокойства. Объективно выявляется ЧД 40-60 в минуту, тахикардия, повышение АД, участие в акте дыхания вспомогательной мускулатуры. Дыхание усиленное, стридорозное; при аускультации могут выслушиваться сухие свистящие хрипы; влажные хрипы отсутствуют.
На стадии альвеолярного отека легких развивается резкая дыхательная недостаточность, выраженная одышка, диффузный цианоз, одутловатость лица, набухание вен шеи. На расстоянии слышно клокочущее дыхание; аускультативно определяются разнокалиберные влажные хрипы. При дыхании и кашле изо рта пациента выделяется пена, часто имеющая розоватый оттенок из-за выпотевания форменных элементов крови.
При отеке легких быстро нарастает заторможенность, спутанность сознания, вплоть до комы. В терминальной стадии отека легких АД снижается, дыхание становится поверхностным и периодическим (дыхание Чейна-Стокса), пульс – нитевидным. Гибель больного с отеком легких наступает вследствие асфиксии.
Диагностика
Кроме оценки физикальных данных, в диагностике отека легких крайне важны показатели лабораторных и инструментальных исследований. Все исследования выполняются в кратчайшие сроки, иногда параллельно с оказанием неотложной помощи:
- Исследование газов крови. При отеке легких характеризуется определенной динамикой: на начальном этапе отмечается умеренная гипокапния; затем по мере прогрессирования отека легких PaO2 и PaCO2 снижается; на поздней стадии отмечается увеличение PaCO2 и снижение PaO2. Показатели КОС крови свидетельствуют о респираторном алкалозе. Измерение ЦВД при отеке легких показывает его увеличение до 12 см. вод. ст. и более.
- Биохимический скрининг. С целью дифференциации причин, приведших к отеку легких, проводится биохимическое исследование показателей крови (КФК-МВ, кардиоспецифических тропонинов, мочевины, общего белка и альбуминов, креатинина, печеночных проб, коагулограммы и др.).
- ЭКГ и ЭхоКГ. На электрокардиограмме при отеке легких часто выявляются признаки гипертрофии левого желудочка, ишемия миокарда, различные аритмии. По данным УЗИ сердца визуализируются зоны гипокинезии миокарда, свидетельствующие о снижении сократимости левого желудочка; фракция выброса снижена, конечный диастолический объем увеличен.
- Рентгенография органов грудной клетки. Выявляет расширение границ сердца и корней легких. При альвеолярном отеке легких в центральных отделах легких выявляется однородное симметричное затемнение в форме бабочки; реже – очаговые изменения. Возможно наличие плеврального выпота умеренного или большого объема.
- Катетеризация легочной артерии. Позволяет провести дифференциальную диагностику между некардиогенным и кардиогенным отеком легких.

Рентгенограмма ОГК. Выраженный отек легких у пациента с терминальной почечной недостаточностью.
Лечение отека легких
Лечение отека легких проводится в ОРИТ под постоянным мониторингом показателей оксигенации и гемодинамики. Экстренные мероприятия при возникновении отека легких включают:
- придание больному положения сидя или полусидя (с приподнятым изголовьем кровати), наложение жгутов или манжет на конечности, горячие ножные ванны, кровопускание, что способствует уменьшению венозного возврата к сердцу.
- подачу увлажненного кислорода при отеке легких целесообразнее осуществлять через пеногасители – антифомсилан, этиловый спирт.
- при необходимости – перевод на ИВЛ. При наличии показаний (например, для удаления инородного тела или аспирации содержимого из дыхательных путей) выполняется трахеостомия.
- введение наркотических анальгетиков (морфина) для подавления активности дыхательного центра.
- введение диуретиков (фуросемида и др.) с целью снижения ОЦК и дегидратации легких.
- введение нитропруссида натрия или нитроглицерина с целью уменьшения постнагрузки.
- применение ганглиоблокаторов (азаметония бромида, триметафана) позволяет быстро снизить давление в малом круге кровообращения.
По показаниям пациентам с отеком легких назначаются сердечные гликозиды, гипотензивные, антиаритмические, тромболитические, гормональные, антибактериальные, антигистаминные препараты, инфузии белковых и коллоидных растворов. После купирования приступа отека легких проводится лечение основного заболевания.
Прогноз и профилактика
Независимо от этиологии, прогноз при отеке легких всегда крайне серьезен. При остром альвеолярном отеке легких летальность достигает 20-50%; если же отек возникает на фоне инфаркта миокарда или анафилактического шока, смертность превышает 90%. Даже после благополучного купирования отека легких возможны осложнения в виде ишемического поражения внутренних органов, застойной пневмонии, ателектазов легкого, пневмосклероза. В том случае, если первопричина отека легких не устранена, высока вероятность его повторения.
Благоприятному исходу в немалой степени способствует ранняя патогенетическая терапия, предпринятая в интерстициальной фазе отека легких, своевременное выявление основного заболевания и его целенаправленное лечение под руководством специалиста соответствующего профиля (пульмонолога, кардиолога, инфекциониста, педиатра, невролога, отоларинголога, нефролога, гастроэнтеролога и др.).
Источник
Признаки отека легких. Диагностика отека легких.Клиническая картина отека легких (первые описания датируются 1752 годом) до сего времени не изменилась. Тахипноэ, диспноэ, удушье – это цепь клинических проявлений отека легких, имеющих разную прогностическую значимость. Отек легких при самых различных нозологических формах заболеваний протекает довольно однотипно. Внезапно, чаще ночью, у больного возникает удушье и отрывистый сухой кашель. Нарастающее удушье вынуждает больного принять полу сидячее положение или встать и подойти к окну, «чтобы дышать свежим воздухом». Эти ранние признаки острой левожелудочковой недостаточности быстро прогрессируют: нарастают одышка, цианоз; развивается картина альвеолярного отека легких: клокочущее дыхание, выделение пенистой мокроты, часто розового цвета. Прогрессирование отека легких ведет к терминальному состоянию. Диагностические ориентиры отека легких: • приступы инспираторного удушья (резкое ухудшение состояния больных с сердечной недостаточностью, у тяжелобольных иногда даже без видимой причины) чаще ночью; • дыхание клокочущее, в легких влажные крупнопузырчатые хрипы слышатся на расстоянии, мокрота пенистая серозная или кровянистая (поздние признаки отека легких); • указание и/или наличие этиологического фактора; • характерными жалобами больных с кардиогенным отеком легкого являются кашель и одышка. Интенсивность одышки возрастает и становится даже за короткое время осмотра мучительной для больного человека, и это – один из ведущих признаков отека легких предшествует тахипноэ. В респираторном цикле участвует вспомогательная мускулатура верхнего плечевого пояса, грудной клетки, диафрагма, и мышцы брюшного пресса. Отрывистый сухой кашель в течение нескольких дней нередко служит у этих больных предвестником острого альвеолярного отека легких. • При аускультации выслушиваются влажные хрипы. Они локализуются изначально в верхних отделах, но в случае развернутой клинической картины отека легких влажные хрипы начинают выслушиваться повсеместно. Если они исчезают в задних базальных отделах, то это, как правило, свидетельствует о скоплении свободной жидкости в плевральной полости. • У некоторой категории больных при аускультации легких выслушиваются рассеянные сухие хрипы: возникает необходимость проводить дифференциальную диагноз с бронхиальной астмой.
Классификация Cillip может служить прогностическим показателем. Класс 1: нет хрипов в легких или ритм галопа (смертность – 6-10%). Класс 2: хрипы менее 50% площади легких или ритм галопа (смертность – 20%). Класс 3: хрипы более 50% площади легких (смертность – 40%). Класс 4: шок (смертность – 50-90%). По течению различают острый, подострый и затяжной варианты отека легких. Острый отек легких (по продолжительности менее 4 часов) чаще развивается при обширном инфаркте миокарда, митральном пороке сердца (обычно после тяжелой физической нагрузки или эмоциональных расстройств), анафилактическом шоке; встречается при заболеваниях и повреждениях ЦНС и др. Подострый отек легких (от 4 до 12 часов) встречается при почечной или печеночной недостаточности, задержке в организме жидкости, врожденных пороках сердца или магистральных сосудов, воспалительных или токсических поражениях легочной паренхимы и др. Затяжное течение отека легких (от 12 часов до нескольких суток) наблюдается при хронической почечной недостаточности, системном васкулите, склеродермии, хронических воспалительных заболеваниях легких. Нередко протекает без одышки, цианоза, пенистой мокроты и влажных хрипов в легких (клинически как стертая форма или интерстициальный отек легких). Течение отека легких не всегда определяется нозологической формой основного заболевания. Так, при инфаркте миокарда встречаются не только острая и подострая формы отека легких, но и затяжное течение. Интерстициальный отек легких, например, при инфаркте миокарда может протекать бессимптомно и обнаруживается лишь при рентгенологическом исследовании. Рентгенологическое исследование помогает утвердить клиническое предположение отека легких. При прямой и боковой проекциях в период интерстициального отека легких находят так называемые линии Керли (тонкие линии, сопровождающие висцеральную и междолевую плевру в базально-латеральных и прикорневых отделах легочных путей), отражающие отечность междольковых перегородок, усиление легочного рисунка в связи с инфильтрацией периваскулярной и перибронхиальной межуточной ткани, особенно в прикорневых зонах. При этом корни легких теряют свою структуру, очертания их становятся размытыми. На всем протяжении легочных полей отмечается понижение их прозрачности, определяется нечеткость легочного рисунка: в периферических отделах видна отечность. – Также рекомендуем “Токсический отек. Признаки токсического отека легких.” Оглавление темы “Неотложная помощь терапевтическим больным.”: 1. Астматический статус. Диагностика астматического статуса. 2. Неотложная помощь при астматическом статусе. 3. Сердечная астма. Причины сердечной астмы. 4. Отек легких. Виды отека легких. 5. Признаки отека легких. Диагностика отека легких. 6. Токсический отек. Признаки токсического отека легких. 7. Неотложная помощь при отеке легких. 8. Гипертонический криз. Причины и патогенез гипертонического криза. 9. Диагностика гипертонического криза. Типы гипертонических кризов. 10. Гипертонические кризы у пожилых. Гипертонический криз у стариков. |
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Приступы удушья: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Удушье, или асфиксия, – мучительное, жизнеугрожающее, патологическое состояние, которое характеризуется нехваткой кислорода и накоплением углекислого газа в тканях.
Удушье является крайней степенью одышки, когда человек ощущает внезапную нехватку воздуха, учащение сердцебиения и страх.
Удушье является симптомом тяжелых заболеваний и состояний, для которых характерно нарушение проходимости дыхательных путей, наблюдается при некоторых патологиях сердечно-сосудистой, костно-мышечной и нервной системы.
Разновидности удушья
По механизму возникновения и развития выделяют следующие виды асфиксии:
- механическая асфиксия – это удушье, возникающее вследствие ограничения или прекращения притока воздуха в дыхательные пути при их сужении (например, из-за отека подсвязочного пространства при развитии ложного крупа у детей), обтурации (или иначе закупорке) дыхательных путей и их сдавлении (например, при опухолях).
- травматическая асфиксия – это удушье, возникающее из-за сильного сдавления грудной клетки. Часто происходит во время дорожно-транспортных происшествий.
- токсическая асфиксия – удушье, которое развивается в результате угнетения дыхательного центра, паралича дыхательной мускулатуры (диафрагмы) или при нарушении транспортной функции крови (при отравлении угарном газом).
Возможные причины удушья
При развитии бронхиальной обструкции (уменьшении диаметра мелких бронхов вследствие спазма или отека) приступ развивается внезапно, может сопровождаться предвестниками: чувством давления за грудиной, беспокойством, а также кожным зудом.
Приступы бронхиальной астмы часто возникают после контакта с аллергеном, при острых респираторных заболеваниях.
Удушье постепенно нарастает, и человеку становится тяжело дышать, увеличивается частота дыхания, выдох удлиняется. Состояние несколько облегчает принятие специфической позы: сидя или стоя, упершись руками в стол, кровать или в подоконник. Так восстанавливается дыхание за счет вовлечения вспомогательной дыхательной мускулатуры. Приступ удушья может сопровождаться выраженными хрипами, которые слышны на расстоянии, цианозом (цвет кожи принимает синеватый оттенок) и набуханием вен. Продолжительность приступа может варьироваться от нескольких минут до нескольких часов. По окончании приступа появляется кашель с последующим отхождением бесцветной мокроты.
Удушье может быть проявлением развивающегося отека легких при болезнях сердечно-сосудистой системы. Образуется застой в кровеносной системе легких из-за снижения насосной функции сердца, поэтому ткань легких пропитывается жидкой частью крови. Скопившаяся жидкость попадает в дыхательные пути, затрудняет движение воздуха, вызывая удушье, и выходит в виде розовой пены.
Отек легких часто является следствием инфаркта миокарда.
Причиной удушья у детей часто становится попадание инородного тела в верхние дыхательные пути. Это случается из-за невнимательности и спешки при приеме пищи, смехе, кашле и чихании во время еды. Дети, оставленные без присмотра, могут проглотить мелкие игрушки или их части. У взрослых инородные тела нередко попадают в дыхательные пути при алкогольном опьянении. Для пожилых людей опасность представляют зубные протезы.
Удушье у детей может стать следствием развития ложного крупа. Из-за воспаления слизистой оболочки гортань отекает и просвет дыхательных путей значительно сужается. Сопутствующими симптомами являются лающий кашель, осиплость, грубый голос, небольшой подъем температуры тела и участие вспомогательной мускулатуры в процессе дыхания.
При термическом или химическом ожоге дыхательных путей возникает рефлекторный спазм (сужение) бронхов, вследствие чего человек не может сделать полноценный вдох.
Заболевания, при которых могут наблюдаться приступы удушья
Основной группой заболеваний, при которых возникают приступы удушья, являются болезни системы органов дыхания:
- бронхиальная астма,
- хроническая обструктивная болезнь легких (ХОБЛ),
- пневмоторакс (попадание воздуха в плевральную полость, вследствие чего легкое сжимается),
- опухоли органов средостения и дыхательных путей (гортани, трахеи, бронхов),
- острый стенозирующий ларинготрахеит, или ложный круп (характерен для детского дошкольного возраста),
- эпиглоттит (воспалительное заболевание надгортанника),
- рак легкого.
Среди других причин удушья выделяют следующие:
- тромбоэмболия легочной артерии (закупорка тромботическими массами сосуда, по которому кровь попадает в легкие. Тромбы чаще всего образуются в венах нижних конечностей, а когда отрываются, попадают в легочную артерию);
- отек легкого;
- черепно-мозговая травма;
- отек Квинке (аллергическая реакция);
- ожоги верхних дыхательных путей;
- эпилепсия;
- передозировка некоторых лекарственных и наркотических средств;
- панические атаки.
К каким врачам обращаться при возникновении приступов удушья
Прежде всего, в момент приступа удушья необходимо вызвать скорую медицинскую помощь.
Подбор основного лечения для профилактики дальнейших эпизодов удушья и одышки осуществляет врач-терапевт или педиатр. В зависимости от сопутствующих симптомов может потребоваться консультация узких специалистов, например, кардиолога, пульмонолога, врача-эндоскописта, аллерголога, токсиколога, невролога.
Диагностика и обследования при приступах удушья
В зависимости от сопутствующих симптомов могут быть назначены следующие обследования:
- клинический анализ крови;
- исследование уровня общего иммуноглобулина Е (IgE);
IgE общий (Иммуноглобулин Е общий, IgE total)
Иммуноглобулин Е общий отражает суммарное количество иммуноглобулинов класса IgE в сыворотке крови. Синонимы: Анализ крови на иммуноглобулин Е. Immunoglobulin E; Quantitative IgE. Краткое описание исследования IgE общий Определение этого показателя особенно важно дл…
670 руб
- исследование уровня эозинофильного катионного белка в крови;
Эозинофильный катионный белок (Eosinophil Cationic Protein, ECP)
Синонимы: ЭКБ. Eosinophil cationic protein (ECP). Краткая характеристика определяемого вещества Эозинофильный катионный белок Эозинофильный катионный белок (ECP) – компонент специфических секреторных гранул эозинофилов человека, представитель суперсемейства рибонуклеаз (рибонуклеа…
960 руб
- пикфлоуметрия;
- исследование функции внешнего дыхания (спирография);
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
- холтеровское суточное мониторирование;
- рентгенография органов грудной полости;
- бронхоскопия;
- электроэнцефалография;
- компьютерная томография органов грудной клетки и средостения.
Что делать при удушье?
Необходимо вызвать бригаду скорой медицинской помощи. Далее следует открыть окна и обеспечить больному приток свежего воздуха.
Если человек в момент начала приступа находился на улице и приступ начался из-за аллергической реакции (например, на пыльцу растений), нужно покинуть это место или перейти в помещение. Следует расстегнуть или снять стесняющую одежду (галстук, рубашку, бюстгальтер) – ничто не должно мешать процессу дыхания. По возможности необходимо, чтобы человек сел, уперся руками в сиденье или другой стул, постарался глубоко дышать. Если лечащим врачом было прописано лечение, следует использовать необходимые медикаменты.
Если пострадавший находится в бессознательном состоянии, следует повернуть его набок во избежание западения языка и аспирации рвотных масс.
При попадании инородного тела в дыхательные пути выполняется прием Геймлиха: нужно обхватить пострадавшего сзади и надавливать на область желудка кулаком. Вторую руку положить на кулак и сильно надавить снизу вверх (под грудную клетку).
Прием Геймлиха
Если после принятых мер застрявший предмет не вышел, пострадавший потерял сознание, переходят к проведению сердечно-легочной реанимации до приезда скорой помощи. Компрессии могут способствовать выходу инородного тела, поэтому следует регулярно проверять ротовую полость.
Если ребенок подавился едой или мелким предметом и не может сделать вдох и откашляться самостоятельно, нужно положить ребенка на живот на свою руку, голова при этом должна находиться ниже туловища, и ребром ладони сделать пять похлопываний между лопатками. Важно придерживать голову ладонью для профилактики травм шеи.
Помощь ребенку
Второй вариант оказания помощи -взять ребенка за ножки, опустить вниз головой и похлопать между лопатками. Все производимые похлопывания должны быть не сильными, но резкими.
При приступе удушья важно не паниковать, быстро вызвать бригаду скорой помощи и эффективно оказать первую помощь.
Лечение приступов удушья
Удушье является симптомом многих заболеваний и состояний, поэтому в зависимости от причины его появления подходы к лечению существенно отличаются друг от друга.
Самостоятельный подбор медикаментов недопустим и опасен для здоровья.
При выявлении в ходе обследования тех или иных заболеваний специалист назначает соответствующее лечение. Так, при развитии отека легкого больного госпитализируют и проводят комплексное лечение, направленное на устранение причины возникновения отека и восстановление функций дыхания и кровообращения.
Для лечения бронхиальной астмы используется ступенчатая схема терапии, которая включает применение препаратов неотложной помощи – ингаляционных бета-адреномиметиков короткого действия, глюкокортикостероидов, а также препаратов основной (базовой) терапии – глюкокортикостероидов, бета-адреномиметиков длительного действия, м-холиноблокаторов. Схема лечения подбирается индивидуально врачом.
Для лечения ХОБЛ используют бронхорасширяющие препараты различных групп короткого и длительного действия.
Для лечения острого стенозирующего ларинготрахеита (ложного крупа) используются ингаляции глюкокортикостероидов.
При попадании инородного тела в дыхательные пути необходимо обратиться за медицинской помощью для его извлечения с помощью специальных методик и инструментов.
Источники:
- Думанский Ю.В., Кабанова Н.В. и соавт. Заболевания и поражения системы дыхания. Медицина неотложных состояний, журнал. № 3(42), 2012. С. 135-145.
- Сизых Т.П. Современные аспекты клинических проявлений астматического состояния. Сибирский медицинский журнал. 1995. С. 19-23.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Красные пятна на ладонях
Любые изменения цвета кожи на руках всегда обращают на себя внимание. В большинстве случаев пятна на ладонях возникают как симптом некоторых заболеваний. Появление красных пятен на ладонях может быть причиной как личного дискомфорта, так и нарушения социальных контактов.
Отечность век
Отечность век: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Жидкий стул
Жидкий стул: причины, заболевания, при которых развивается, методы диагностики и лечения.
Источник