Снять отек при псориазе
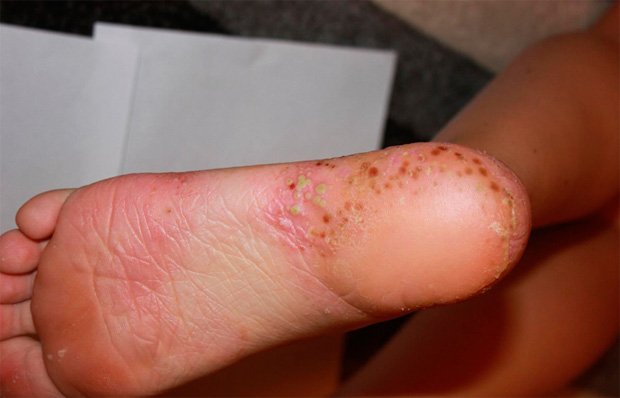
Псориаз – лишай чешуйчатого типа, проявляющийся в воспалительном заболевании кожи неинфекционного характера с различными проявлениями. Для него характерно волнообразное течение, с периодами ремиссии, в основном зависящими от времени года. Страдают псориазом в равной степени как мужчины, так и женщины.
Почему обостряется недуг, что его провоцирует?
Факторы, провоцирующие обострение псориаза до конца не изучены, но в обычно они появляются вследствие:

- вирусных и инфекционных заболеваний;
- нервного срыва или длительного пребывания в состоянии стресса;
- чрезмерных физических нагрузок;
- травм кожи различного происхождения;
- резкой смены климата;
- частого приема антибиотиков;
- злоупотребления сладким, соленым, жирным, а также спиртными напитками;
- вакцинации;
- постоянного контакта с ненатуральной косметикой и бытовой химией;
- изменений в эндокринной системе.
У женщин может обостряться в период наступления менопаузы или беременности.
Важно! Пребывание на солнце, в отличие от холода, положительно влияет на кожу при псориазе, подавляя развитие воспалительных процессов, поэтому летом обычно заболевание затихает.
Симптомы и клинические проявления
Обострение псориаза всегда начинается резко, поражая участки с наиболее сухой кожей. Это касается ступней, кожи головы, ладоней, области крестца и мест сгибания конечностей.
Проявляется обострение следующим образом:
- появление сыпи красного цвета с четко очерченными шероховатыми границами;
- наличие боли и зуда в области высыпаний;
- преобразование сыпи в широкие бляшки, размером от 1 до 10 см в среднем;
- уплотнение кожи на пораженных участках, сопровождающееся растрескиванием и нагноением;
- появление большого количества чешуек, которые легко отслаиваются от кожи.
При отрывании пересохших отмерших частиц кожи с бляшек может точечно проступать кровь.
Особенности при беременности
 При наступлении беременности у женщины в организме начинается сложная гормональная перестройка и физиологическое снижение иммунной защиты организма. Физиологические изменения при беременности обычно и являются толчком к обострению псориаза.
При наступлении беременности у женщины в организме начинается сложная гормональная перестройка и физиологическое снижение иммунной защиты организма. Физиологические изменения при беременности обычно и являются толчком к обострению псориаза.
Но так происходит не у всех женщин, все зависит от индивидуальных особенностей.
Обострение у беременных проявляется интоксикацией, заключающейся в:
- отсутствии аппетита;
- тошноте, рвоте;
- повышении температуры тела.
Также появляются характерные высыпания в виде псориатических бляшек на животе, лице, в паху, сопровождающиеся болью и зудом.
Внимание! Обострение псориаза при беременности может привести к гипотрофии плода и преждевременным родам, поэтому при первых проявлениях необходимо обратиться к врачу.
Что делать при сильном рецидиве?
Для диагностики и лечения псориаза нужно обратиться к дерматологу, а при его отсутствии к терапевту, который оценит внешне тяжесть течения заболевания, симптоматику и, возможно, дополнительно направит к таким узкоспециализированным специалистам, как иммунолог, нефролог, ревматолог, гастроэнтеролог.
Это объясняется тем, что псориаз затрагивает не только кожу, но и может поражать суставы, вызывать заболевания печени, почек, а также быть следствием пониженного иммунитета.
Однако заключительное решение по лечению должен вынести дерматолог.
Терапия обострения псориаза заключается в:
- соблюдении специальной диеты и приеме витаминов;
- применении медикаментов в виде таблеток, мазей, уколов;
- использовании народных средств.
Народные методы борьбы с псориазом не должны исключать медикаментозного лечения без разрешения врача.
Медикаментозное лечение
Основное лечение составляют медикаменты следующего действия:

- Противовоспалительные – нестероидные препараты Диклофенак и Нимесулид. Уменьшают воспалительный процесс, снимают отечность и покраснения. Средний курс приема 7-10 дней.
- Сорбенты – Смекта, Полисорб, Энтеросгель. Выводят токсины, уменьшают период обострения, улучшают работу печени, которая нередко страдает при псориазе;
- Успокоительные – Новопассит, Фитосед, настойка валерианы или пустырника. Устраняют излишнюю тревожность, уменьшают нервное напряжение.
- Антигистамины – Фенистил, Зиртек, Супрастин, Фенкарол. Уменьшают зуд, вызванный отшелушиванием и воспалением кожи, убирают чувствительность организма к потенциальным аллергенам.
- Глюкокортикостероид – Преднизолон внутривенно. Быстро убирает поражения кожи, устраняет зуд, восстанавливает ее структуру.
- Антибиотик – Левофлоксацин. Применяется в случае присоединения бактериальной инфекции в местах растрескивания кожи.
- Ферментные препараты – Фестал, Мезим, Панзинорм. Помогают восстановить пищеварение, неполадки в котором иногда бывают причиной псориаза.
- Иммуносупрессант – Циклоспорин. Препятствует распространению очагов заболевания, подавляя размножение пораженных клеток.
Из мазей применяются гормональные и негормональные:
- Салициловая – уменьшает воспаление, ускоряет рассасывание бляшек.
- Псоркутан – содержит витамин D, способствует исчезновению очагов, увеличивает период ремиссии.
- Преднизолон мазь – быстро убирает бляшки, регенерирует ткани.
- Альфозил, Коллоидин – содержат березовый деготь, обладают ранозаживляющим и дезинфицирующим действием.
- Нафталановая мазь, Лостерин – в состав входит нафталин. Оказывают противовоспалительное, обезболивающее, сосудорасширяющее действие, устраняют шелушение, смягчают кожу.
Важно! После того, как проявления псориаза удалось побороть, кожу нужно продолжать питать и смягчать кремами, но средство должно быть качественное и гипоаллергенное.
Здоровое питание и витаминотерапия
Питание при псориазе играет важную роль, так как от него сильно зависит частота рецидивов заболевания.
 Предполагается соблюдение диеты; при этом вот что можно есть:
Предполагается соблюдение диеты; при этом вот что можно есть:
- диетическое мясо – кролика, индейку, телятину, курицу;
- белую морскую рыбу;
- овощи и фрукты, не обладающие слишком ярким вкусом и запахом – яблоки, груши, бананы, капусту, морковь.
Пищу нужно готовить на пару, запекать или варить. Фрукты и овощи можно употреблять и в сыром виде.
Исключаются следующие продукты:
- помидоры, перец, картофель;
- свинина, баранина;
- высокопроцентный сыр и сливки;
- сладости;
- сливочное масло;
- алкоголь;
- орехи;
- цитрусовые.
Внимание! Полуфабрикаты, даже из разрешенных продуктов, не допустимы.
Дополнительно к полезному питанию больной псориазом должен принимать аптечные витамины, нужные для здоровья кожи и поддержки иммунитета.
Предлагаем к просмотру видео о правильном питании в момент обострения псориаза:
Как быстро снять симптомы в домашних условиях?
В домашних условиях можно использовать следующие народные средства:

- Сварить овсяные хлопья и наложить на очаги псориаза, а через полчаса смыть водой.
- Взять 300 г свежесорванного чистотела и 50 мл вина. Растение пропустить через мясорубку, добавить к нему 25 мл напитка, перемешать и отжать смесь через марлю. Полученной жидкостью смочить бляшки и промазать сверху оставшимся вином.
- 1 ч. л. растительного масла, 0,5 ч. л. порошка горчицы и 2 ч. л. настоя эвкалипта смешать. Наносить на пораженную кожу на 10 минут, затем смывать водой. В конце нужно помазать кожу кремом.
- Облепиховое масло наносить на кожу 1 раз в день с целью смягчения.
- 1 ч. л. настойки календулы и 50 г вазелина смешать, наносить на кожу утром и вечером.
Справка. Настойки и просто высушенные растения можно купить в аптеке.
Меры профилактики
Длительность периода ремиссии полностью зависит от профилактических мероприятий, среди которых должны быть следующие:
- Отказ от спиртного и сигарет.
- Специальная диета, исключающая все запрещенные продукты.
- Активный образ жизни, умеренные физические нагрузки, направленные на оздоровление организма.
- Регулярное мытье тела без использования скраба и жесткой губки. Нанесение крема после душа.
- Распределение труда и отдыха. Сон не менее 8 часов.
- Спокойный образ жизни, избегание стрессовых ситуаций.
Псориаз – кожное заболевание, требующее особого контроля и адекватного лечения. Во избежание обострения болезни, нужно соблюдать диету, исключить вредные привычки, пить витамины и пользоваться регулярно хорошим питательным кремом для тела, особенно в осенне-зимний период. При появлении первых симптомов, можно начать лечение местными средствами, а при усугублении ситуации обратиться к врачу.
Источник
Причина заболевания
Версия развития псориаза – аутоиммунный процесс в организме. Главная роль при этом отводится провоцирующим факторам и нарушениям иммунной системы.
Частота появлений высыпаний псориаза на ногах обусловлена сухостью кожных покровов в области голени и ступней. Повышенная сухость и кожный зуд вызывают сильное шелушение эпидермиса в этих областях.
Важную роль в развитии заболевания играет и наличие микротравм кожного покрова. На месте повреждений начинают разрастаться клетки эпидермиса. При псориазе на этом этапе происходит нарушение дифференцировки клеток с преобладанием кератиноцитов.
Последние начинают сильно разрастаться и вызывать воспалительные процессы в окружающих тканях. На месте пролиферации кератиноцитов возникает папула, которая сливается с другими папулами, в результате чего образуется типичная псориатическая бляшка.
Клиническая картина
Псориаз ног проявляется наличием высыпаний на поверхности голени и подошвенной части ступней. В зависимости от того, как выглядит псориаз, различают следующие виды патологии:
- псориаз на поверхности голени;
- псориаз на стопах;
- псориаз на пальцах ног;
- псориатический артрит.
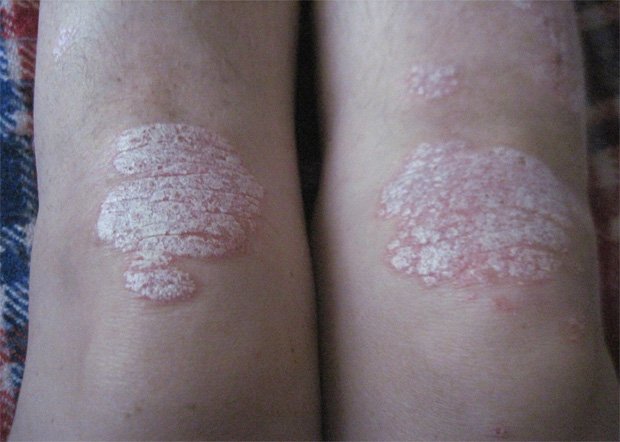
Псориаз на ступнях и ногах характеризуется следующими типичными признаками псориатических бляшек:
- Высыпания имеют плоскую поверхность.
- Папулы склонны к слиянию и образованию больших бляшек.
- На бляшках отмечается сильное шелушение.
- Преобладает бляшкообразующая форма папул.
- Псориаз на стопе характеризуется утолщением бляшек.
- Края высыпаний на голенях носят фестончатый, или полициклический характер, вызванный слиянием папул.
Особенности клинической картины псориаза стоп и ног обусловлены анатомическим утолщением и сухостью кожного покрова в этих областях.
Заболевание проходит несколько стадий развития:
- начальная стадия;
- стадия прогрессирования;
- стационарная стадия;
- стадия регрессии;
- стадия ремиссии.
На начальной стадии болезни появляются единичные папулы, часто на месте ссадин и микротравм кожи, например, на передней поверхности голени, которая быстро утолщается и воспаляется. На стадии прогрессирования увеличивается количество новых папул, в результате чего образуются псориатические бляшки.
В зависимости от этиологических факторов и индивидуального течения заболевания прогрессирующая стадия переходит в стационарное течение. При этом новые папулы и бляшки не образуются, а проявившееся высыпание переходит в активное воспаление и шелушение.
Затем бляшки регрессируют. При благоприятном течении болезни период высыпаний переходит в фазу ремиссии.
При появлении высыпаний на пятках и подошвах есть риск поражения ногтей, но они могут и самостоятельно изменяться, вне связи с кожными высыпаниями, например, на фоне псориатического артрита. При патологическом процессе на ногтях меняется их внешний вид, ногтевое ложе отекает, а ногтевая пластина утолщается и расслаивается.
При тяжелом течении заболевания вероятно вовлечение в воспалительный процесс и мелких суставов стоп. Клинически этот процесс проявляется развитием артропатии или артрита. Суставы увеличиваются в размерах, что приводит к деформации формы ноги (дактилит). Палец становится синюшным, отечным и в фазе острого воспаления напоминает сосиску с багровым оттенком.
Иногда встречается и воспаление тазобедренного и коленного суставов, что способно привести к инвалидизации больного.
Диагностика
При подозрении на псориатические высыпания требуется обратиться к врачу-дерматологу. Для установления диагностика следует внимательно изучить анамнез заболевания и провести внешний осмотр пациента.
При осмотре делают диагностические пробы на повышенный ангиогенез. Для этого соскабливают поверхность бляшки, в результате чего развивается интенсивная кровоточивость из раневой поверхности, проверяют и другие патогномоничные феномены (стеаринового пятна), оценивают поражение ногтей.
Для уточнения назначают гистологические исследования кожи на наличие характерных признаков псориаза (телец Рене).
Лечение

Псориаз любой локализации должен лечиться комплексно. Главное направление, как лечить псориаз на ногах – определяет лечащий врач. Терапия может быть общей и местной.
Лекарства от псориаза на ногах делятся на несколько фармакологических групп:
- глюкокортикоиды;
- нестероидные противовоспалительные средства;
- адсорбирующие вещества для приема внутрь;
- антигистаминные препараты;
- иммунодепрессанты;
- витаминные комплексы.
Псориаз лечат методами физиотерапии, а главная роль отводится лечению ультрафиолетовыми лучами (фототерапия).
При развитии изолированного псориаза стопы лечение предлагается местное с использованием мазей или кремов. Прежде чем лечить проявления псориаза на ногах, требуется определиться с активными компонентами лекарственных средств.
Препараты для местной терапии делят таким образом:
- гормональные (Дайвобет, Флукортолон, Флуцитонолол, Клобетазол);
- негормональные (Дайвонекс, Кальципотриол, Карталин, Нафталан, Псориазин).
Гормональные мази содержат глюкокортикостероидные гормоны, которые эффективны в отношении серьезного воспаления. Такие средства дополняют компонентами из других лекарственных групп: витамины А и D, антибиотики, антиоксиданты и регенерирующие средства.
Недостаток применения гормональных средств – их способность вызывать побочное действие. Главные побочные эффекты применения глюкокортикостероидов:
- привыкание с постепенным повышением терапевтической дозы;
- нарушение гормонального обмена (собственная вторичная надпочечниковая недостаточность при злоупотреблении кортикостероидами);
- повышенная нагрузка на печень и почки;
- нарушения кожного покрова (гиперпигментация, атрофия);
- снижение местного иммунитета;
- увеличение проницаемости сосудов.

Негормональные средства в зависимости от принадлежности к основной фармакологической группе подразделяются на:
- индифферентные средства (салициловая и цинковая мази);
- дегтярные мази;
- солидоловые мази (Карталин);
- витаминосодержащие комплексы (Дайвонекс, Кальципотриол);
- мази на основе нефтепродуктов (Нафталан);
- препараты, содержащие иприн (Псориазин);
- гомеопатические средства (Псориатен).
Негормональные мази не вызывают привыкания и характеризуются минимальными побочными действиями, поэтому их чаще всего назначают для стартового лечения псориаза.
Главный терапевтический эффект применения негормональных средств направлен на увлажнение и питание кожных покровов. Витаминные комплексы улучшают процессы регенерации клеточного эпителия и заживление псориатических бляшек.
При неэффективности местной терапии прибегают к фототерапии с применением химических фотосенсибилизаторов (светотерапия, ПУВА-терапия).
К системному лечению с применением гормональных средств приходят лишь после неудачных попыток местной терапии либо при наличии неоспоримых диагностических критериев, являющихся показаниями.
При лечении требуется избегать воздействия провоцирующих факторов и соблюдать щадящую диету.
Прогноз

Псориаз характеризуется медленно прогрессирующим течением с чередованием периодов рецидивов и ремиссий.
При правильном лечении можно достичь продолжительной ремиссии заболевания, что приводит к улучшению социального статуса и качества жизни пациентов.
Несвоевременное лечение или полное его отсутствие способно привести к развитию тяжелых форм болезни с инвалидизацией больного.
Главные проявления псориаза на ногах в виде типичных псориатических бляшек являются распространенной формой болезни.
Лечение заболевания должно быть ступенчатым, начинают с наименее безопасных для организма препаратов. Лишь при неэффективности местной негормональной терапии прибегают к использованию глюкокортикостероидов, в том числе для системного применения.
Источник
