Роды с отеками гестоз

Источник
В медицине среди врачей принято считать, что оптимальным методом выбора родоразрешения являются роды, когда ребенок рождается естественным путем. Следует помнить, что роды при гестозе вызывают некий стресс для организма, поэтому роды ведут с обезболиванием и профилактикой гипоксического состояния плода.
Гестоз при родах осложняет их течение и в зависимости от времени его возникновения, состояния ребенка и матери выбирают время родоразрешения и благоприятный метод родов. Известно также, что чем раньше проявил себя гестоз, тем более тяжелее он протекает с увеличением срока. Лечить гестоз стоит не только во время беременности и родов, ведь есть и послеродовой гестоз.
Симптомы гестоза беременных можно отследить еще до родоразрешения. Если диагностирован гестоз в родах, то сразу же следует катетеризировать вену и начать лечение с целью увеличения кровотока во внутренних органах и тканях с сохранением кровотока, начать магнезиальную терапию с целью профилактики судорог и снижения давления, а при резком ухудшении состояния матери или плода или появление угрожающих их жизни осложнений, тогда необходимо в ургентном порядке провести оперативное родоразрешение (акушерские щипцы или кесарево сечение).
Тяжелый гестоз – роды преждевременные всегда при приступах эклампсии, признаках почечной или печеночной недостаточности, гипоксии мозга, отслойки сетчатки, дисфункция плаценты с нарушением кровотока, а также отсутствие эффекта от двухнедельного курса лечения.
В случае гестоза, угрожающего жизни женщины, также показано экстренное родоразрешение. При условии, что состояние плода не страдает, соответствует гестационному сроку и гестоз не прогрессирует, то беременность можно продлить до срока родов.
Как рожают с гестозом? Всем роженицам с гестозом необходимо адекватно обезболить, провести профилактику гипоксии плода, профилактику кровотечений и применение спазмолитиков.
Гестоз и роды по Строганову включают основные принципы течения родов при гестозе беременных, к которым относятся использование наркотических веществ, раннее вскрытие околоплодных вод, устранения каких-либо раздражителей и бережные роды.
Послеродовый гестоз: что это?
Что такое гестоз после родов? Это гестоз в послеродовом периоде, для которого также характерна триада гестоза, но симптомы гестоза могут длиться в течении 2 месяцев, но при патогенетическом лечении и наблюдении никакой угрозы не несут. Если в первые дни осложнений и ухудшения нет, то вероятность обострения очень маленькая, что благоприятно сказывается на реабилитации и вероятности повторной беременности.
Кесарево при гестозе: как рожают при наличии осложнений и что является показаниями для ургентной операции. Среди них выделяют эклампсию, преэклампсию, кому, преждевременную отслойку плаценты, отслойку сетчатки, отсутствие условий для быстрого и безопасного родоразрешения через естественные родовые пути, а также тяжелые поражения печени.
Как лечить гестоз после беременности также актуальный и важный, как и до родов, но в этом случае у нас уже только выступают на первый план интересы матери. Прежде всего необходимо разобраться с принципами оказания помощи в родах, а потом и после родов. Итак, принципы оказания помощи и лечение в родах имеют свои нюансы. Во-первых, полноценное регионарное обезболивание с правильно подобранной гипотензивной терапией являются основным направлением при лечении гестозов. Наиболее целесообразно с целью обезболивания в родах применять перидуральную анестезию, которая обладает и обезболивающим и гипотензивным действием. При открытии шейки матки 3сантиметра проводят вскрытие пузыря с излитием околоплодных вод для снижения давления в полости матки и стимуляции родов, а также введение спазмолитиков. При I и II периоде родов используется кардиомониторинг плода и характера сокращений матки.
В случае развития тяжелого гестоза показано исключение потужного периода с использованием щипцов или извлечения плода за тазовый конец.
Третий период родов при гестозе часто осложняется обильными кровотечениями, поэтому для их профилактики эффективнее использовать метилэргометрин 1.0мл или окситоцин, а лучше их вместе. Патологическая кровопотеря у рожениц с гестозом составляет 0.3% от массы тела и она немедленно требует ее восполнения путем адекватной инфузии.
Беременным с эклампсией при нарушенном дыхании или эклампсическом статусе показан эндотрахеальный наркоз, поскольку масочный или внутривенный не обеспечивает адекватное дыхание. ИВЛ используется как лечебние так и в рамках реанимационных мероприятий.
Для раннего послеоперационного периода характерно проведения комплекса лечебных мер для восстановления функции органов и систем, притерпевшим изменения при такой патологии. Послеродовый период предстоит лечить до исчезновения отеков, белка и восстановлению АД в течении 2 недель в условиях стационара. После окончания лечения родильницы наблюдаются по месту жительства не только акушер-гинекологом, но и семейным врачем, неврологом и окулистом.
Роды с гестозом. Отзывы женщин, перенесших данную патологию, очень вариабельны и часто на форумах среди них есть и такие, для кого осложнения гестоза стали коварными и они, потеряв ребенка, боятся последующих беременностей. Поэтому всем, у кого был гестоз при предыдущей беременности, необходимо обследовать все органы и системы до наступления беременности, а во время беременности строго придерживаться рекомендаций врача, проводить контрольное взвешивание, вести правильный ритм жизни, обеспечить психоэмоциональное равновесие и благополучие в семье. Не стоить забывать о первых проявлениях гестоза –скрытые отеки, которые врач определяет путем введения 0.3мл физиологического раствора в предплечье и оценивает время исчезновения папулы, что указывает на наличие или отсутствие отеков.
Если папула исчезает менее чем 30минут, то это указывает на наличие отеков, что требует дополнительного обследования и дальнейшей профилактике развития осложнений для благоприятного исхода беременности как для женщины, так и для ребенка.
Источник
Гестоз (поздние токсикозы беременных, ПТГ) – патологические состояния второй половины беременности, характеризующиеся триадой основных симптомов: отеки (скрытые и видимые), протеинурия (наличие белка в моче), гипертензия (стойкое повышение артериального давления). Сопровождается расстройствами функций жизненно-важных систем: сердечно-сосудистой, нервной, эндокринной, гемостаза. По степени тяжести нарушений различают претоксикоз, водянку беременных, нефропатию беременных, преэклампсию и эклампсию. Могут явиться причиной материнской и детской смертности.
Общие сведения
Гестозом или поздним токсикозом беременных называется осложненное течение III триместра беременности, характеризующееся развитием глубоких нарушений в жизненно важных органах и системах, особенно в сосудистом русле и кровообращении. Гестоз начинает развиваться после 18-20 недель беременности, а выявляется чаще всего после 26-28 недели. Гестоз сопровождает 20-30% беременностей и является одной из самых частых причин осложненных родов (в 13-16% случаев), в том числе, материнской смертности и гибели плода. По клиническим формам гестоза различают водянку, нефропатию, преэклампсию и эклампсию беременных. Клинические формы гестоза также могут являться последовательными стадиями единого патологического процесса, начинаясь с отеков при водянке беременных и постепенно развиваясь в самую тяжелую форму – эклампсию.
Поздние токсикозы беременных разделяют на чистые и сочетанные гестозы. Чистый гестоз развивается на фоне беременности у женщин, не страдающих сопутствующими заболеваниями, а сочетанный – у женщин, имеющих в анамнезе различные заболевания. Неблагоприятное течение гестоза наблюдается у беременных, страдающих гипертонической болезнью, почечной патологией (пиелонефрит, гломерулонефрит), заболеваниями желчевыводящих путей и печени (дискенезии, ранее перенесенный гепатит), эндокринных желез (надпочечников, щитовидной, поджелудочной железы), нарушениями липидного обмена.
Гестоз
Причины гестоза
До сих пор акушерство и гинекология имеют несколько теории о причинах и развитии гестоза, поэтому его часто называют «болезнью теорий». Кортико-висцеральная теория трактует гестоз как заболевание, при котором нарушается физиологическая взаимосвязь между корой и подкорковыми структурами головного мозга, что вызывает рефлекторные изменения в сосудах и системе кровообращения. Важное место в развитии гестоза отводится нарушению гормонального регулирования жизненно важных функций, а также иммунологическому конфликту тканей плода и матери. Также высказываются предположения о роли наследственности в возникновении гестоза. Общепринятым считается мнение о комбинированном воздействии различных факторов в механизме развития гестоза.
Патогенез
В основе нарушений, вызывающих гестоз, лежит возникновение генерализованного спазма сосудов, вызывающего нарушение кровоснабжения тканей и органов. Сосудистый спазм вызывает повышение артериального давления, уменьшение общего объема крови, циркулирующей в сосудистом русле. Эти механизмы развития гестоза приводят к нарушению питания и нормального функционирования клеток и тканей. Поражение внутренней оболочки сосудов – эндотелия обусловливает повышение проницаемости сосудистой стенки и выпотевание жидкости в ткани, изменение текучести, вязкости и свертываемости крови, склонность к тромбообразованию в сосудистом русле. Наибольшей чувствительностью к недостаточному кровоснабжению и кислородному голоданию обладают клетки головного мозга, почек, печени и плацента.
При гестозе беременных происходят структурные и функциональные нарушения в головном мозге: нарушение микроциркуляции, образование тромбов, дистрофические изменения нервных клеток, развитие мелкоточечных или мелкоочаговых кровоизлияний, повышение внутричерепного давления. Нарушение функционирования почек при гестозе может проявляться различно: от появления в моче белка до развития острой почечной недостаточности. Расстройство кровообращения в тканях печени при гестозе вызывает развитие очаговых некрозов и кровоизлияний. Нарушение плацентарного кровоснабжения при гестозе ведет к развитию гипоксии и внутриутробной задержки развития плода.
Клинические проявления гестоза
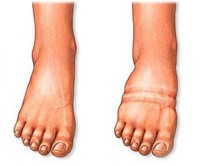
Ранним проявлением гестоза служит водянка, характеризующаяся задержкой в организме жидкости и появлением стойких отеков. Вначале отеки обычно бывают скрытыми, и судить о них можно только по чрезмерному (свыше 300 г в неделю) либо неравномерному увеличению массы тела. Появление видимых, явных отеков служит основой классификации стадий водянки:
- I стадия водянки – отеки ног (стоп и голеней)
- II стадия водянки – отеки ног и передней брюшной стенки живота
- III стадия водянки – отеки ног, живота, рук и лица
- IV стадия водянки – генерализованные, универсальные отеки
Отеки при гестозе развиваются в результате уменьшения диуреза и задержки в организме жидкости. Отеки сначала образуются на лодыжках, затем распространяются выше. Иногда отеки одновременно образуются на лице. По утрам отечность менее выражена, т. к. за время ночного сна жидкость распределяется по всем тканям равномерно. В течение дня отеки опускаются на нижние конечности и низ живота.
При водянке общее самочувствие и состояние беременных обычно не нарушается. При выраженных отеках женщины жалуются на утомляемость, чувство тяжести в ногах, жажду. При развитии гестоза отеки выявляются путем осмотра, систематического взвешивания женщины и измерения ее диуреза. О развитии отеков при гестозе свидетельствует чрезмерная прибавка массы тела и отрицательный диурез (преобладание количества выпитой жидкости над выделенной).
Для нефропатии беременных с гестозом характерно сочетание триады симптомов: отеков, гипертонии беременных (повышения артериального давления) и протеинурии (появления в моче белка). Даже наличие любых двух указанных симптомов, позволяет говорить о нефропатии. Развитию нефропатии при гестозе, как правило, предшествует водянка беременных. Увеличение показателей артериального давления до 135/85 мм рт.ст. и выше расценивается как проявление нефропатии. При гестозе знать исходные данные артериального давления до беременности и в первой половине беременности.
Патологическим повышением артериального давления у беременных считается увеличение его систолических показателей от 30 мм рт.ст. и выше по сравнению с исходными цифрами и диастолических – от 15 мм рт.ст. и выше. Особенно важным показателем при гестозе является подъем диастолического давления, свидетельствующего о снижении плацентарного кровообращения и кислородной недостаточности плода.
Развитие опасных осложнений при гестозе (кровотечений, преждевременной отслойки плаценты, гибели плода) вызывается не столько высокими показателями артериального давления, сколько его колебаниями. Протеинурия (появление в моче белка) при гестозе свидетельствует о прогрессировании течения нефропатии. При этом у беременной суточный диурез (объем мочи) снижается до 500-600 мл или менее. Чем ниже диурез и длительнее течение нефропатии, тем хуже дальнейший прогноз на течение и исход беременности.
Также ухудшают прогноз сочетанные формы гестоза – нефропатия, развившаяся на фоне гипертонии, нефрита, пороков сердца и т. д. При длительном течении нефропатия может перейти в более тяжелую стадию гестоза – преэклампсию, вызывать развитие почечной недостаточности, кровотечений, преждевременных родов, гипоксии и гипотрофии плода, асфиксии новорожденных, внутриутробной гибели плода. При обследовании женщин с гестозом важное диагностическое значение имеет характеристика сосудов глазного дна, отражающих состояние мозгового кровообращения.
Преэклампсия при гестозе беременных обычно развивается из тяжелых форм нефропатии и характеризуется преимущественным расстройством кровообращения центральной нервной системы. К симптомам нефропатии в этой стадии гестоза присоединяются головные боли, тяжесть в затылке, боли в правом подреберье и подложечной области, тошнота, нередко рвота. Также отмечаются нарушение памяти, сонливость или бессонница, раздражительность, вялость, безразличие, расстройство зрения (ощущение пелены, тумана, сетки и мелькания мушек перед глазами), свидетельствующие о нарушении кровообращения головного мозга и поражении сетчатки. Нередко возникают боли в эпигастрии и правом подреберье, обусловленные мелкими кровоизлияниями в стенки желудка и ткани печени.
Основные показатели, характеризующие стадию преэклампсии гестоза беременных:
- артериальное давление – 160/110 мм рт.ст. и выше;
- количество белка в моче – от 5 г и более в сутки;
- диурез менее 400 мл;
- зрительные и мозговые нарушения;
- тошнота и рвота;
- снижение тромбоцитов в крови и показателей системы свертываемости крови;
- расстройство функций печени.
Наиболее тяжелым проявлением гестоза беременных является эклампсия, характеризующаяся прогрессированием признаков нефропатии и преэклампсии, а также судорогами с потерей сознания. При эклампсии развитие судорожного припадка может быть спровоцировано внешними раздражающими факторами: рекой болью, звуком, ярким светом, стрессом. Продолжительность судорожного припадка составляет 1-2 минуты, начинается с подергивания мышц век, лица, распространяясь затем на мышцы конечностей и всего тела. Взгляд застывает, зрачки закатываются под подвижное веко, уголки рта опускаются, пальцы рук сжимаются в кулаки.
Через 30 секунд развиваются тонические судороги: тело беременной напрягается и вытягивается, позвоночник выгибается, голова запрокидывается назад, челюсти сжимаются, кожа приобретает синюшный оттенок. Ввиду задействованности дыхательных мышц наступает прекращение дыхания и потеря сознания. В этот период может наступить кровоизлияние в головной мозг и смерть беременной.
Спустя 10-20 секунд наступают клонические судороги: пациентка бьется в судорогах, непрерывно двигая руками и ногами и, как бы, подпрыгивая в постели. Через 30 секунд -1,5 минуты, к концу припадка судороги ослабевают и прекращаются, появляется хриплое, с выделением пены изо рта, дыхание. Нередко, в связи с прикусыванием языка, пена окрашивается кровью. Еще через 30 секунд дыхание выравнивается, кожа розовеет, зрачки сужаются. После возвращения сознания пациентка не помнит о припадке, испытывает общую слабость и головную боль. Любые раздражители (инъекции, громкие разговоры, исследования, боль) могут вызвать начало нового припадка.
При эклампсии могут возникать опасные для жизни матери и плода осложнения: геморрагический инсульт, отек мозга и легких, отслойка сетчатки, отслойка плаценты, кровоизлияния в почки и печень, кома. При гестозе опасно развитие бессудорожной формы эклампсии, когда коматозное состояние развивается внезапно на фоне высоких показателей артериального давления. Часто такая форма эклампсии обусловлена кровоизлиянием в мозг и ведет к летальному исходу.
Эклампсию при гестозе беременных следует дифференцировать от эпилептического приступа, который характеризуется наличием эпилепсии в анамнезе женщины, нормальных анализов мочи и показателей артериального давления, эпилептического крика перед судорожным припадком.
Диагностика гестоза
При диагностике гестоза принимают во внимание амнестические данные, жалобы беременной, результаты объективного и лабораторного исследований. С целью оценки степени нарушений при гестозе целесообразно провести исследования:
- свертывающей системы крови (коагулограмма);
- общего анализа крови;
- общего и биохимического анализов мочи;
- биохимических показателей крови;
- соотношения объема употребляемой жидкости и выделяемой мочи;
- артериального давления;
- динамики изменения массы тела;
- состояния глазного дна.
Для уточнения состояния плода и плацентарного кровотока при гестозе проводится УЗИ и допплерография маточно-плацентарного кровотока. При гестозе дополнительно необходимы консультации окулиста, терапевта, невролога, нефролога.
Осложнения гестоза
Развитие осложнений гестоза всегда сопряжено с гибелью беременной и плода. Течение гестоза может осложниться развитием почечной и сердечной недостаточности, отека легких, кровоизлияниями в печень, надпочечники, почки, кишечник, селезенку, поджелудочную железу.
Характерными осложнениями гестоза являются преждевременное отслоение нормально расположенной плаценты, плацентарная недостаточность, ведущая к задержке развития, гипоксии и гипотрофии плода. При тяжелом течении гестоза может развиваться HELLP-синдром, название которого является аббревиатурой симптомов: H – гемолиза, EL – повышения уровня печеночных ферментов, LP – снижени?

Гестоз был в первую Б, во вторую и третью преэклампсия. В третью Б после 20 недель. На 28 неделе была три дня в реанимации-давление 210/120, белок, отеки и повышенны печеночные пробы, хотели экстренно родоразрешать. Но мы справились. Потом на 34 неделе было критично. Отказалась от родоразрешения. Постоянно находились в больнице. Доносила до 37 недель. Потом стимулировали. Сын родился самым здоровым из всех моих детей, несмотря на мой возраст.
А вы профилактику пили во 2 и 3 беременность?
У подруги был в 30 недель . Резко начался с давления 200 . В 34 экс……. исход печальный .
У меня был и в первую Б и во вторую. В первую с белком в моче и с давлением до 170/110, во вторую до белка дело не дошло. Доносила обе Б до 38 недель, дети относительно здоровы, 9/9 и 8/9 по апгар.
Профилактику пили?
В первую беременность был гестоз в 26 недель. отеки, начали отказывать почки, белок в моче зашкаливал, отставание развития плода, мушки перед глазами, давление. Экстренное кесарево. ребенок не выжил. Через 4,5 месяца вторая беременность, сыну 4,9 года.
А как диагностировали? Давление, белок? Долго он у вас был?
@Veronichka3386 без понятия, сколько был. 24 декабря диагностировали, 25 родила. Белок, давление, отеки
А долго у вас было высокое давление или всегда норм и резко подскочило? Белок высокий был и постепенно нарастал?
Честно говоря, я даже не в курсе о чем Вы.. Какую профилактику надо пить? Говорят, что данная патология является следствием нехватки белка в организме. Пила допегит с 20-ть какой-то там недели.. и все на этом
Нет. Есть разные версии. Есть версия густой крови и пьют аспирин для профилактики и другие лекарства.
1
Ах да, Курантил пила. Но толку мало.
Вот допегит это как раз профилактика. И до 38 доносили?
Доносила, лежала в больнице с 36-ой во вторую Б, дотянули до 38-ой, хотя там случилось по ощущениям прединсультное состояние. На капельницами провела эти две недели.
В первую Б гинеколог дала направление в больницу, т к давление было 150/100 и белок в мрче, в приемном покое давление уже скакнуло до 170/110 плюс белок. В этот же день ЭКС.
В обе беременности был гестоз. Первая в Москве, отеки после 25 недель, сохранение, капельницы. Старение плаценты, но доносила до 39, родила сама. Всё под наблюдением врачей. Вторая беременность в Германии, долго не обращали внимания на отеки и предлагали пить больше воды. Давление было 130/80 при моем рабочем 100 на 60. Белка в моче правда не было, но нарушился кровоток в пуповине, что и обнаружили в 34 недели. Наблюдали по Узи, в 36 простимулировали.
Дети здоровы. Начиналось всегда с отёков. Причину не нашли. Кровь не густая. В первый раз в крови был волчаночный антикоагулянт положительный. Во вторую б немцы ничего не проверяли даже.
130/80 и отсутствие белка, это не гестоз
1
Давление высокое всегда(((Вне Б и кормления принимала гипотензивные препараты. Забеременела и сама себе их отменила, несовместимы с Б. Потом кардиолог во время Б назначала Презинол и Метилдопа, т.к. нижнее давление тоже высокое и пульс всегда выше 100-в больнице добавляли нифидипин. Рисковала страшно, но с Божьей помощью мы справились
Первая Б. После 20 недель были первые звоночки – ФПН, ЗВУР.
Лежала в стационаре.
С 30 недель пошли отеки, в 32 недели срочно госпитализировали (давление, белок в моче, сильные отеки, в туалет почти не ходила).
В 34 недели антенатальная гибель плода и ИР.
@Галина ужас! А чего тянули и не кесарили в 32?
пытались тянуть до срока, когда бы ребенок мог самостоятельно дышать, лежала в обычном РД, без реанимации.
На фоне гестоза у меня начался пиелонефрит, при КС мог бы сепсис начаться, короче, они спасали меня, не ребенка. Но уколы декса для раскрытия легких колоть начали, правда, за пару дней до гибели плода.
Странно, как только врачи имели иное мнение. Прям удивительно. Причем врачи в разных странах. Давление у всех своё разное , 130 на 80 для меня высокое.