Ремиттирующий серонегативный симметричный синовит с мягким отеком
Паранеопластические синдромы развиваются редко, но могут иметь огромное влияние на диагностику и исход онкологических заболеваний. Ревматолог должен быть знаком с несколькими типичными костно-мышечными манифестациями злокачественных новообразований, чтобы иметь возможность рано постановить диагноз и своевременно начать противоопухолевое лечение. В данном обзоре описываются характерные черты различных паранеопластических артритов и васкулитов, ассоциированного с опухолями миозита, гипертрофической остеоартропатии и опухоль-индуцированной остеомаляции. В дополнение к этому обсуждаются текущие представления о механизма, лежащих в основе данных синдромов.
1. Введение
Ревматические симптомы могут быть связаны со злокачественными заболеваниями различными способами. Опухоли могут возникать из мезенхимальных клеток костей, хрящей, мышц или соединительной ткани. Также костно-мышечная система может подвергнуться инвазии метастазами опухолей других локализаций или инфильтрации клетками гематологических опухолей. Кроме того, некоторые варианты противоопухолевой терапии могут вызывать множество ревматических проявлений. Особый интерес для ревматолога представляют скелетно-мышечные симптомы, вызванные ингибиторами ароматазы, БЦЖ-индуцированный реактивный артрит при карциноме мочевого пузыря, а в последнее время к этому списку также добавились различные аутоиммунные проявления и симптомы, связанные с лечением ингибиторами контрольных точек иммунного ответа. Этот обзор фокусируется на третьем возможном механизме, который связывает рост злокачественных клеток и аутоиммунитет: паранеопластический ревматический синдром.
Паранеопластические синдромы редки, но имеют характерные черты, которые могут быть чрезвычайно значимы для раннего выявления и терапии скрытого злокачественного заболевания. Они не вызываются напрямую опухолью или метастазами, но опосредуются растворимыми факторами, такими как гормоны и цитокины, или гуморальными и клеточными иммунными механизмами, направленными против опухолевых клеток. Поэтому клинические проявления паранеопластических синдромов могут наблюдаться в удалении от основной опухоли и включать поражение суставов, фасций, мышц, сосудов и костей.
Чтобы классифицировать ревматическое заболевание как истинно паранеопластическое, должна быть продемонстрирована причинная связь между злокачественной опухолью и костно-мышечной патологией. Для обоснования подобной связи и отличия от простого совпадения более 50 лет назад были предложены критерии Брэдфорда Хилла. В случае паранеоплазии, помимо силы и специфичности ассоциации между диагнозом опухоли и ревматическими симптомами, их временные отношения являются критическим вопросом. Синдром обычно считается паранеопластическим, если костно-мышечная манифестация возникла одновременно или не более, чем за год (в некоторых исследованиях — два года) до обнаружения злокачественного новообразования. Лучшее доказательство причинности устанавливается ретроспективно, в том случае, когда возможно полностью устранить опухоль, а ревматические симптомы претерпевают полную ремиссию.
Исходя из этих соображений будет представлен обзор клинических характеристик и текущего патофизиологического понимания различных форм паранеопластического полиартрита, миозита, ассоциированного с раковыми опухолями, паранеопластического васкулита, гипертрофической остеоартропатии и остеомаляции, вызванной опухолью. Для других ревматических расстройств, таких как ревматическая полимиалгия или болезнь Стилла взрослых, потенциальная связь с лежащим в основе злокачественным заболеванием была признана недостаточно сильной, чтобы отнести их к истинным паранеоплазиям.
2. Паранеопластический артрит (ПА)
В прошлом было описано множество клинических случаев, а также их серий, в которых возникший de novo синовит с активным воспалением предшествовал или приводил к выявлению лежащей в основе злокачественной опухоли. Недавно была описана группа из 65 пациентов с ПА и их клинические и демографические характеристики сравнили с таковыми у 50 пациентов с впервые выявленным ревматоидным артритом (РА). Средний возраст начала паранеопластического артрита составил 50 лет, преобладание мужчин составило 65 %, что резко контрастирует с РA. Синовит обычно начинается как острый асимметричный (91 %) поли- (34 %), олиго- (48 %) или моноартрит (18 %) с высоким уровнем лабораторных маркеров воспаления. Диагностическая дилемма при ПА возникает из-за того, что 23 % пациентов имеют положительный результат исследования на ревматоидный фактор и 11 % на антитела против цитруллинированных белков (АЦЦП). Поэтому в отдельных случаях диагноз затруднен и часто единственным клиническим намеком на необходимость поиска опухоли остается несколько атипичное вовлечение суставов и плохой ответ на стандартную противоревматическую терапию, особенно на кортикостероиды. До сих пор не была выдвинута последовательная теория, способная объяснить патогенез. Только в одном случае рака почки ученым удалось определить клоны Т-клеток с идентичными реаранжировками рецепторов среди инфильтрировавших опухоль иммунных клеток и в синовиальных тканях, что указывает на кросс-реактивность злокачественных клеток и синовиальных антигенов при ПА. Недавно цитруллинированный виментин был признан важным опухолевым антигеном злокачественных опухолей эпителиального происхождения. Также был определен Т-клеточный иммунный ответ против раковых клеток, экспрессирующих цитруллинированный виментин, который запускал противоопухолевый ответ. Следовательно, по крайней мере некоторые формы ПА, особенно те, которые ассоциированы с положительным тестом на АЦЦП, могут быть основаны на иммунных ответах против цитруллинированных опухолевых антигенов.
3. Пальмарный (ладонный) фасциит и синдром полиартрита (Palmar fasciitis and polyarthritis syndrome, PFPAS)
Распознавание возможной паранеоплазии у пациента происходит проще, когда в дополнение к обычному синовиту есть другие характерные особенности. Это относится к PFPAS, при котором воспаление ладонной и/или подошвенной фасции приводит к очень отчетливым клиническим проявлениям. PFPAS характеризуется остро возникшим симметричным диффузным болезненным отеком обеих рук, вызванным полиартритом пальцев и запястья в сочетании с ладонным фасциитом. Этот синдром проявляется заметным утолщением и уплотнением тканей ладони и быстро прогрессирующими сгибательными контрактурами (Рис.1). Пальпаторная картина лучше всего описывается термином «деревянные руки» (“woody hands”). Также обнаруживаются артриты и других суставов, но они обычно протекают мягче; вовлечение подошв происходит примерно в 20 % случаев. В общей сложности в литературе можно найти около сотни описаний клинических случаев данного паранеопластического синдрома, причем более половины из них связаны с аденокарциномой яичников или другими урогенитальными опухолями. Часто онкомаркеры CA125 и CA19-9 оказываются положительными, что является диагностической подсказкой. Патогенетические механизмы не определены, однако неоднократно предполагалась потенциальная роль фактора роста соединительной ткани (connective tissue growth factor, CTGF) в развитии PFPAS. Кроме того, существует единичный отчет об индукции PFPAS при лечении ингибитором металлопротеаз.
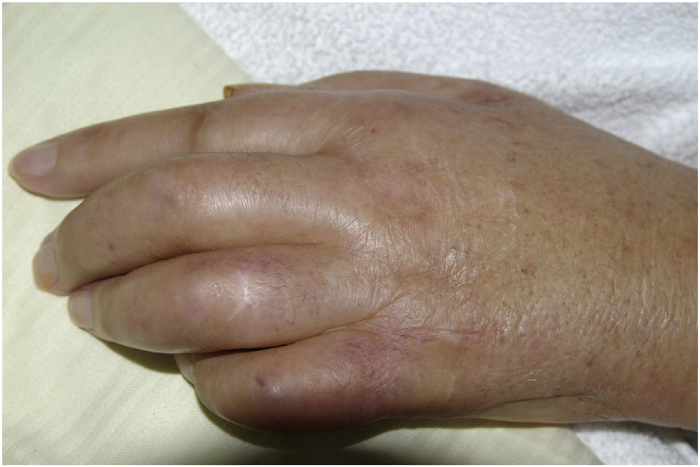
Рисунок 1. Сгибательная контрактура из-за ладонного фасциита у пациента с PFPAS и карциномой яичников.
4. Ремиттирующий серонегативный симметричный синовит с мягкими отеками
Этот артрит, начинающийся в пожилом возрасте, характеризуется симметричным отеком тыльной поверхности кистей и стоп, обычно не чувствителен к кортикостероидам и имеет хороший общий прогноз. Однако в объединенных данных из различных европейских и американских исследований частота злокачественных новообразований у таких пациентов составила 31 %. В японской группе из 33 пациентов с данным синдромом, у восьми развились раковые заболевания в течение двух лет от начала артрита. У этих пациентов наблюдалось значительное повышение уровня металлопротеиназы 3 в сыворотке. В целом, у любого пациента серонегативный симметричный синовит с мягкими отеками и плохим ответом на кортикостероиды следует считать красным флагом и склоняться к поиску скрытой злокачественной опухоли.
5. Панкреатический панникулит и полиартрит (ППП)
Полиартрит в сочетании с панникулитом, напоминающим узловатую эритему, неоднократно описывался у пациентов с панкреатитом и высоким уровнем сывороточной липазы. Такие же проявления можно наблюдать и при ацинарно-клеточном раке поджелудочной железы, который также приводит к чрезвычайно высоким концентрациям липазы в кровотоке (Рис. 2). Это вызывает обширные некротические поражения подкожной жировой клетчатки с окружающей воспалительной реакцией. Полиартрит чаще всего поражает голеностопные, коленные, лучезапястные и пястно-фаланговые суставы. В более чем 130 публикациях ППП ассоциируется с неблагоприятным прогнозом.
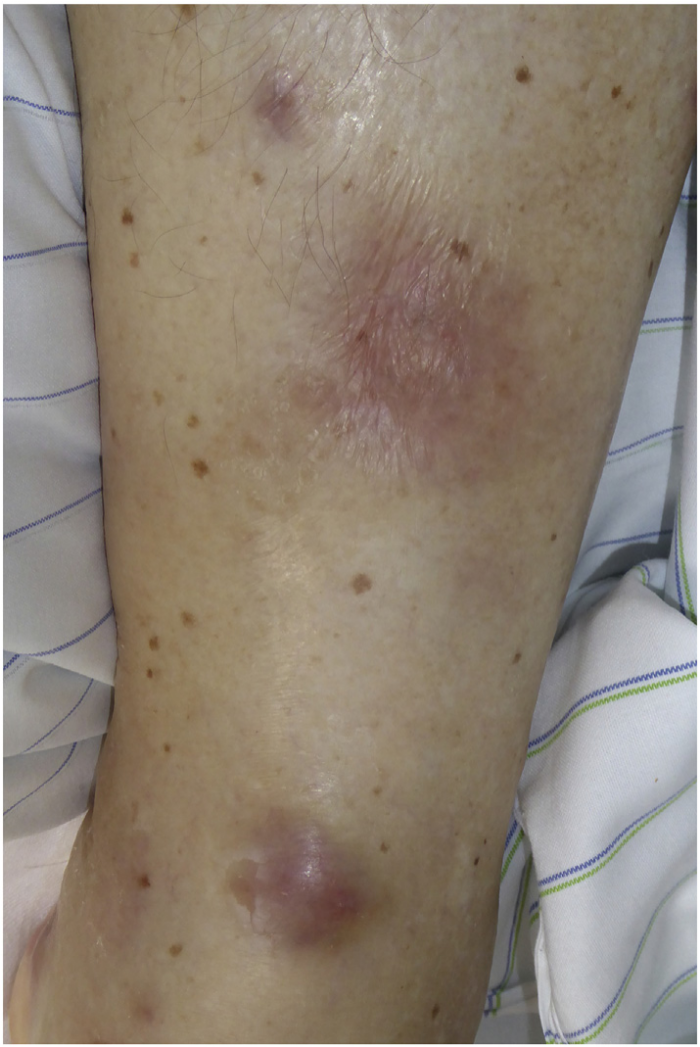
Рисунок 2. Узелковое воспаление подкожной клетчатки у пациента с панкреатическим панникулитом и полиартритом и ацинарно-клеточным раком поджелудочной железы.
6. Паранеопластический васкулит
Хотя для различных васкулитов сообщалось о временной связи со злокачественными заболеваниями, наиболее распространенной манифестацией является кожный лейкоцитокластический васкулит. Гематологические выступают причиной этого васкулита в более чем половине случаев, при этом наиболее частыми диагнозами являются миелодиспластический синдром и неходжкинские лимфомы. Среди солидных опухолей наиболее распространенными причинами паранеопластического васкулита являются рак легких, молочной железы и урогенитальные опухоли. В недавнем ретроспективном анализе 421 взрослого пациента с клинически явным или подтвержденным биопсией кожным васкулитом 16 (3,8 %) были паранеопластическими (9 гематологических, 7 солидных злокачественных новообразований). У четырех были дополнительные суставные симптомы, у двоих из них были желудочно-кишечные поражения или нефропатия. В таком контексте представляется интересным, что у взрослых пациентов с гистологически подтвержденной пурпурой Шенлейна-Геноха неоднократно были диагностированы злокачественные опухоли. При этом в качестве возможного патогенетического механизма предлагается отложение иммунных комплексов, содержащих опухолевые антигены и IgA.
7. Миозит, ассоциированный со злокачественными опухолями (Cancer-associated myositis, CAM)
В многочисленных эпидемиологических исследованиях проанализирована взаимосвязь между воспалительными заболеваниями мышц и злокачественными новообразованиями. Мета-анализ подтвердил, что дерматомиозит связан с неоплазией примерно в 24 % случаев. Стандартизованное отношение заболеваемости (SIR) варьирует от 3,8 до 7,7. Для полимиозитов ассоциация значительно слабее (SIR 1,7–2,2) и в случае клинических признаков overlap-синдрома при сочетании с другими заболеваниями соединительной ткани (например, интерстициальное поражение легких, феномен Рейно) риск наличия опухоли не возрастает. Аналогичным образом, наличие различных аутоантител, указывающих на заболевание соединительной ткани (таких как антисинтетазные, анти-Ro52 или антитела, ассоциированные с системным склерозом), снижает риск развития ассоциированного с опухолями миозита. Однако существует один тип аутоантител, четко связанный с данным миозитом. Сывороточные аутоантитела к внутриклеточному белку с массой 155 кДа (anti-p155) были первоначально описаны при ювенильном дерматомиозите, но также обнаружены у одного из шести взрослых пациентов с дерматомиозитом. Из этих взрослых пациентов с анти-p155 антителами у 65 % злокачественное заболевание развилось в течение трех лет после начала миозита. Эта связь была подтверждена в ряде других групп с миозитом. В дальнейшем аутоантиген p155 идентифицировали как промежуточный фактор транскрипции-1γ (TIF-1γ), член семейства белков, участвующих в различных функциях (убиквитинирование опухолевого супрессора р53, апоптоз), связанных с канцерогенезом. Таким образом, противоопухолевый иммунный ответ может приводить к образованию антител против TIF-1γ и способствовать развитию ассоциированного с опухолями миозита путем перекрестной реакции с тканевыми антигенами мышц. Еще одно аутоантитело (анти-MJ), которое связывает белок ядерной матрицы NXP2, было описано у пациентов с CAM, но число пациентов все еще слишком мало, чтобы уверенно делать выводы.
8. Гипертрофическая легочная остеоартропатия (ГЛО)
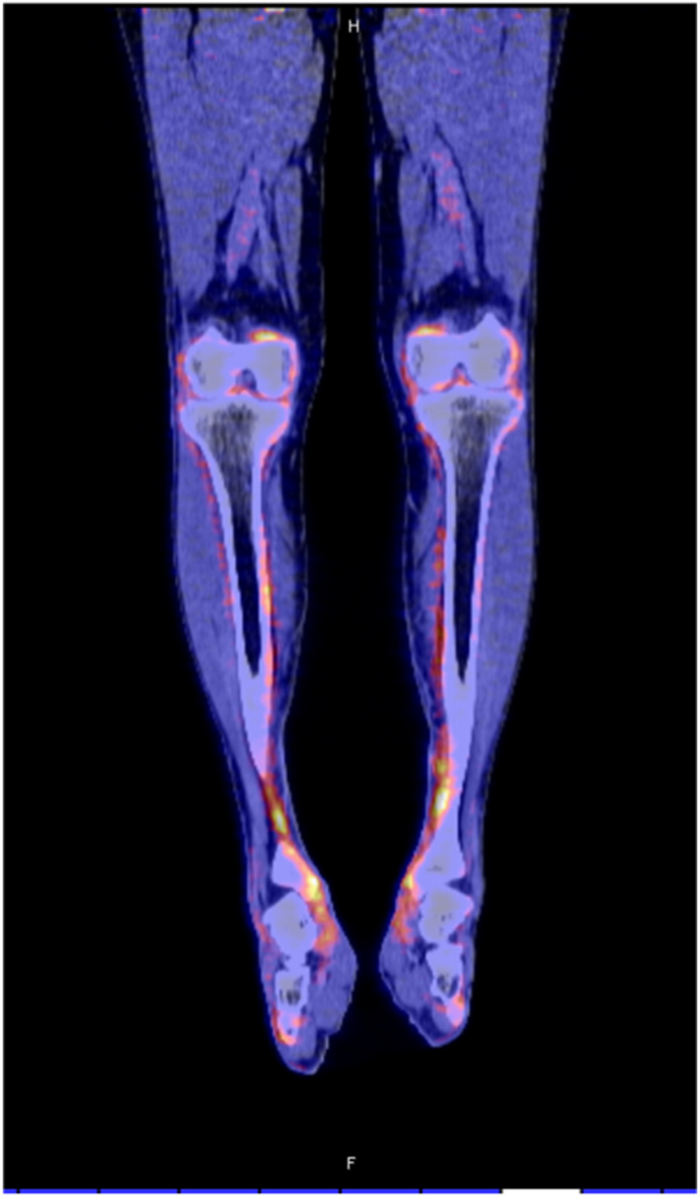
ГЛО, или синдром Мари-Бламбергера, представляет собой классическую костно-мышечную паранеоплазию и часто описывается в ревматологической литературе. Синдром характеризуется двумя отличительными симптомами: одним из них является утолщение дистальных фаланг пальцев рук и/или пальцев ног в виде барабанных палочек, а другой — воспалительный пролиферативный периостит, вызывающий костные и суставные боли, а иногда и синовит с выпотом в полости сустава. Преобладающими локализациями являются большеберцовая и малоберцовая кости, коленные и голеностопные суставы (Рис. 3). Это периостальное воспаление вызывает активацию остеобластов, что легко обнаруживается благодаря усиленному поглощению контраста при остеосцинтиграфии и оссификации надкостницы вдоль трубчатых костей при обычной рентгенографии. При ретроспективном анализе частота ГЛО при первичном раке легкого была близка к 1 %, однако ГЛО иногда также может возникать и при других типах злокачественных новообразований (преимущественно внутригрудных). Из-за характерной акральной активации фибробластов и периостальной активации остеобластов этот синдром первоначально считался вариантом акромегалии. Сегодня стало ясно, что тромбоцитарный фактор роста (PDGF) или фактор роста эндотелия сосудов (VEGF), продуцируемые опухолевыми клетками, могут способствовать развитию ГЛО.

Рисунок 3. ПЭТ КТ показывает значимое поглощение 18F-флюородеоксиглюкозы вдоль контуры большеберцовой кости у пациента с ГЛО и аденокарциномой бронхов.
9. Опухоль-индуцированная остеомаляция
Паранеопластическая остеомаляция клинически неотличима от других форм остеомаляции с прогрессирующей костной болью, спонтанными переломами, мышечной слабостью и усталостью. Биохимическая картина состоит из гипофосфатемии, гиперфосфатурии, нормального уровня кальция и паратиреоидного гормона, нормального или сниженного уровня кальцитриола и повышенной щелочной фосфатазы. Причиной дисбаланса в фосфатно-кальциевом обмене является значимая потеря фосфата почками из-за высоких концентраций циркулирующего фактора роста фибробластов 23 (FGF23, фосфатонин). FGF23 ингибирует реабсорбцию фосфата в проксимальных канальцах и подавляет дифференцировку остеобластов и минерализацию матрикса в кости. В большинстве случаев FGF23 продуцируется мезенхимальными опухолями (смешанный соединительнотканный вариант), опухолями с другими гистологическими типами (гемангиоперицитома, гигантоклеточная опухоль, остеосаркома) —значительно реже. Из 300 случаев опухоль-индуцированной остеомаляции внутрикостная опухоль была обнаружена в 40 % случаев, в 55 % новообразование было в мягких тканях. Только 8 % опухолей были злокачественными. Успешная локализация и удаление новообразования обычно приводят к полному устранению всех симптомов.
10. Заключение
Костно-мышечные паранеоплазии имеют важное клиническое значение по ряду причин: они часто предшествуют другим клиническим проявлениям новообразований и могут способствовать своевременной диагностике и потенциальному излечению от злокачественного заболевания. После успешного удаления злокачественных клеток паранеопластические симптомы обычно стихают, но повторное появление симптомов со стороны опорно-двигательного аппарата может указывать на рецидив или метастазирование, хотя клинически это не является надежным критерием. Паранеопластические симптомы также могут оказывать значительное влияние на качество жизни, заболеваемость и смертность пациентов с опухолями. В последние годы выяснены некоторые из основных механизмов паранеопластических синдромов, что улучшает наше понимание патогенеза ревматических и неопластических заболеваний.
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Источник
Текст:
Тылец Александра, 30 ноября 2020
17616
2
Оказывается, даже хронический тонзиллит может стать причиной синовита коленного сустава — заболевания, которым чаще страдают молодые люди.
Почему воспаляются колени, какой вид спорта может им навредить и как коронавирус влияет на наши суставы, рассказала Галина Геннадьевна Степанюк, врач-ревматолог медицинского центра «Томография».
Галина Степанюк,
врач-ревматолог первой квалификационной категории
медицинского центра «Томография»
— Что такое синовит коленного сустава? Какие симптомы сопровождают это заболевание?
— Каждый сустав окружен синовиальной оболочкой. Воспаление этой оболочки и называют синовитом коленного сустава.
Причины возникновения заболевания:
- механическое повреждение (травма);
- острые и хронические инфекции (носоглотки, мочеполовых путей, гинекологические инфекции, боррелиоз и др.);
- наличие аутоиммунных заболеваний (псориаза, болезни Крона);
- доброкачественная опухоль (разрастание синовиальной оболочки).
Классическая история — хронический тонзиллит. Человек может жить с ним всю жизнь, но при одном из обострений (например, после переохлаждения) эта инфекция может стать причиной развития синовита.
После коронавирусной инфекции тоже возникают проблемы с суставами. Чаще всего речь идет об артралгиях (болях без отека), а синовиты бывают несколько реже — в тех случаях, когда есть еще какая-либо инфекция.
Симптомы синовита:
- отек: сустав увеличивается в размере, иногда значительно;
- повышение температуры в месте воспаления;
- болезненность при движении;
- стартовые боли: бывает трудно начать движение.
Самое главное при лечение синовита — выявить причину. От этого зависит выбор специалиста.
Если была травма, а других заболеваний нет, значит, за лечением необходимо отправиться
к травматологу. В остальных случаях болезнью должен заниматься ревматолог.
— Какие факторы провоцируют возникновение болезни?
— Любые факторы, негативно влияющие на иммунитет, могут спровоцировать возникновение синовита — путем обострения скрытой или хронической инфекции. Также стресс, например, может усугубить течение псориаза, а это в свою очередь станет толчком для развития воспаления сустава.
Вредят суставам и чрезмерные нагрузки. Например, человек всю жизнь не занимался спортом и вдруг в один миг решил стать спортсменом, но наращивал нагрузку не постепенно. На это суставы могут отреагировать легкими отеками. В таких случаях, если ограничить физкультуру, в течение нескольких дней симптоматика уходит, не требуя никакого лечения. Однако если через неделю состояние не улучшилось, необходимо обращаться к врачу.
Ни в коем случае нельзя греть воспаленный сустав: это только ухудшит состояние.
— Как часто возникает эта проблема? Кто в группе риска?
— Синовит — в основном болезнь молодых. Это касается синовитов, развившихся и на фоне инфекций и аутоиммунных заболеваний, и на фоне спортивных травм.
Иногда синовит возникает вследствие остеоартроза, и это уже более возрастные пациенты, чаще — с избыточной массой тела. В группе риска и любители ненормированных «дачных» нагрузок.
— Какие методы диагностики существуют?
— Методов может быть несколько.
- Вначале врач осуществляет клинический осмотр.
- С целью выявления причины болезни — травма ли это (свежая или давняя), инфекция или аутоиммунное заболевание — проводят МРТ. Во время этого обследования четко видны связки и мениски, что значительно облегчает постановку диагноза.
- Если травма исключена, прибегают к УЗИ сустава. Во время этого исследования видна локализация жидкости и ее количество. Также УЗИ позволяет отслеживать динамику лечения.
- Чтобы оценить состояние костей, проводят рентгенологическое исследование.
— Каким должно быть лечение?
— Лечение синовита всегда зависит от причины, вызвавшей заболевание. Подчеркиваю: если причина — травма, то лечением будет заниматься ортопед-травматолог. В остальных случаях это дело врача-ревматолога.
- Если есть очаг инфекции, для его устранения назначают антибиотики. Также необходимы противовоспалительные препараты. Для уменьшения отека назначают мази, гели (без согревающего эффекта).
- Если эти меры оказываются неэффективны, прямо в сустав вводят гормональные препараты длительного действия, которые устраняют воспалительный процесс.
- Если причина в аутоиммунном заболевании, назначаются базисные препараты для его лечения, а также остаются актуальными все противовоспалительные меры.
Любой синовит требует ограничения нагрузки. Необходимость фиксации, наколенника, лангеты и проч. определяет врач в каждом индивидуальном случае.
В редких, крайних случаях, если никакие другие меры не помогают избавиться от синовита, делается синовэктомия — частичное удаление синовиальной оболочки с целью уменьшения выработки ею воспалительной жидкости. При этом, если синовит вызван доброкачественной опухолью, оперативное вмешательство неизбежно.
— Как долго длится лечение?
— Как правило, суставы лечатся долго, а начинать лечение лучше как можно раньше.
- В ситуации перегрузки на фоне артроза, когда для лечения нужны только покой и время, восстановление длится до 1 месяца.
- При воспалительных изменениях на фоне инфекций процесс лечения занимает от 6 до 12 месяцев и больше.
Если не лечить синовит, воспалительный процесс переходит в хроническую форму. Быстро прогрессирует артроз, страдает сустав, уменьшается суставная щель, и в перспективе перед пациентом может встать необходимость замены сустава.
Топ-5 советов для здоровых суставов
- Лечить все инфекции: и острые, и хронические.
- Не перегружать суставы во время физической нагрузки.
- Следить за весом.
- Потреблять в достаточном количестве витамин D и кальций.
- Заниматься адекватной физической нагрузкой для улучшения питания суставов. Подойдут плавание, езда на велосипеде, йога, пилатес. А вот бег, прыжки, ходьба по лестнице суставам не по нраву.
Фото: Дмитрий Рыщук
По теме: Профилактика и раннее выявление рака молочных желез
Источник
