Правожелудочковая недостаточность отек легких

Симптоматика правожелудочковой сердечной недостаточности четко выражена, проигнорировать ее невозможно. Умение распознавать симптомы заболевания, возникающие на различных стадиях, позволяет избежать развития опасных осложнений, приводящих к необратимым процессам и смерти.

Симптомы разных стадий
Правосторонняя сердечная недостаточность – хроническая патология. Она возникает при дисфункции сердечных мышц в правом отделе миокарда. При возникновении симптомов больной нуждается в экстренной врачебной помощи. Моментально обращаются к терапевту те, кто знает признаки опасного заболевания.
Классификация патологии зависит от места ее локализации. Различают 2 типа сердечной недостаточности:
- правожелудочковую (легочное сердце);
- левожелудочковую.
Отличительные признаки:
| Тип заболевания | Место локализации | Причины возникновения | Последствия |
|---|---|---|---|
| Левожелудочковая | Поражает левый отдел миокарда. | Вызывается снижением коронарного кровообращения, инфекционными заболеваниями, тахикардией, аритмией. | Левый желудочек перегружен. В легочном круге кровообращение образуется застой. Вызывает сердечную астму, отек легких, кардиогенный шок. |
| Правожелудочковая | Нарушается функционирование правого отдела миокарда. | Проявляется при легочной тромбоэмболии, затяжной астме, двухсторонней пневмонии, легочном сердце, перикардитах. | Правый желудочек перегружен. Застойные явления возникают в большом круге кровообращения. Кровь в изобилии наполняет органы, но с трудом выходит из них. Печень увеличивается, ноги отекают, возникает цианоз, в легких развиваются опасные для жизни осложнения. |
Существует 2 формы патологии:
- хроническая;
- острая правожелудочковая недостаточность.
Правосторонняя недостаточность – вторичная болезнь. Ей предшествует левожелудочковая сердечная недостаточность. У большинства пациентов правожелудочковая и левосторонняя недостаточность протекают совместно. Но не исключены случаи, когда сердечная недостаточность справа возникает изолировано.
На ранних этапах симптомы заболевания обусловлены застойными явлениями в малом круге кровообращения. Правожелудочковая недостаточность сопровождается:
- тахикардией (спонтанным нарастанием сердечного ритма);
- артериальной гипотонией (устойчивым снижением давления);
- одышкой, недостатком воздуха;
- давящими болями в области сердца;
- отеками конечностей;
- пониженной температурой кожных покровов (холодностью рук и ног);
- цианозом (кожные покровы в области носогубного треугольника, рук и ног приобретают синюшный оттенок);
- сниженным тургором кожных покровов;
- набуханием и пульсацией яремных вен (в положении лежа);
- высокой проницаемостью сосудов;
- отеком легких;
- тошнотно-рвотным синдромом;
- обмороками;
- слабостью, утомляемостью.
Эти симптомы неизменны на всех этапах развития патологии. Когда правожелудочковая сердечная недостаточность переходит в осложненные формы, они усугубляются. К ним подключаются симптомы застоявшейся крови в большом круге кровообращения.
Пациенты страдают от:
- Чувства тяжести и болезненности в правом подреберье, возникающего из-за разбухания печени.
- Гипертонии.
- Отеков.
- Олигурии – нарушенного кровотока в почках.
- Сниженной выработки мочи, вызванной задержкой жидкости.
- Сердечной астмы, спровоцированной избыточным количеством крови в венозных сосудах и капиллярах легких.
- Расширения и набухания шейных вен в положении лежа и сидя.
- Психических расстройств, вызванных нарушенным оттоком венозной крови из головного мозга и кислородным голоданием.
- Гастрита и других заболеваний пищеварительной системы.
- Потери аппетита и веса.
- Асцита (чрезмерного накопления жидкости в полости живота).
- Гидроторакса (выпота жидкости в грудной клетке).
Месторасположение отеков
Отечность – первый признак правосторонней сердечной недостаточности. Отеки образуются в органах, удаленных от сердца:
- Прежде всего, отечность затрагивает нижние конечности. Сначала отекает область голеностопного сустава. Потом в патологический процесс вовлекаются голени и бедра.
- При тяжелых формах заболевания, отек, поднимаясь вверх по телу, распространяется и по брюшной стенке.
- У мужчин отмечают отечность мошонки.
- В процесс втягиваются руки, грудная клетка и область шеи.
- Развивается отечность живота (асцит), грудной полости (гидроторакс).
- Возникает отек легких.
Когда давление в левом предсердии и легочных капиллярах поднимается до критических значений, жидкость начинает просачиваться сквозь сосудистые стенки. Она заполняет легочные пузырьки и просветы.
При отеке легких одышка перерастает в удушье. Пациент приходит в возбуждение, принимает вынужденную сидячую позу, приносящую облегчение. Кожные покровы бледнеют, слизистые оболочки приобретают цианотичный (фиолетовый) оттенок.
 Яремные вены набухают. Развивается тахикардия или аритмия. Усиленный кашель сопровождается отделением пенистой мокроты с кровяными включениями. При выслушивании обнаруживаются разнохарактерные влажные хрипы. Врач дифференцирует отек легких от бронхиальной астмы. При его развитии требуется срочное диагностирование и незамедлительное лечение.
Яремные вены набухают. Развивается тахикардия или аритмия. Усиленный кашель сопровождается отделением пенистой мокроты с кровяными включениями. При выслушивании обнаруживаются разнохарактерные влажные хрипы. Врач дифференцирует отек легких от бронхиальной астмы. При его развитии требуется срочное диагностирование и незамедлительное лечение.
В начале развития патологии ноги и другие части тела отекают к концу дня. Позднее отечность становится устойчивым явлением. Она распространяется по всему телу, вызывая анасарци.
Жидкость накапливается в сердечной сумке и брюшной полости, что приводит к образованию «лягушачьего живота». Одномоментно в животе собирается до 1,5-2 л отечной жидкости.
Гидроторакс – опасное для жизни осложнение. При выходе 1 литра жидкости в плевру легкие сжимаются, дыхание затрудняется, возникает гипоксия и удушье. Без экстренной медицинской помощи шансов выжить у больного нет.
По тяжести признаков заболевание разделили на 3 стадии. Для каждой из них характерна своя симптоматика.
| Стадия | Симптомы |
|---|---|
| Начальная | При физической активности возникает одышка, учащается сердцебиение. В покое патология течет бессимптомно. |
| Средняя | Ноги отекают. Пациента мучает одышка и сердцебиение даже в состоянии покоя. Различают 2 фазы:
|
| Терминальная | Тяжелая неизлечимая форма болезни, при которой возникли необратимые патологические трансформации в различных органах. Происходит нарушение обменных процессов, приводящих к истощению. |
Кроме этого, тяжесть симптоматики позволяет выделить еще 4 стадии течения заболевания:
| Степень | Признаки |
|---|---|
| I | Проходит скрыто, без внешних признаков. |
| II | Отмечают появление хрипов. |
| III | Количество хрипов нарастает. |
| IV | Давление падает до критических отметок. Развивается кардиогенный шок. |
Особенности острой правожелудочковой недостаточности
Обострение заболевания вызывают патологии, неожиданно ограничивающие свободу передвижения кровотока в легочном круге кровообращения.
К основным факторам, провоцирующим развития острой формы заболевания, относят:
- затяжные, тяжело текущие астматические состояния;
- тромбоэмболию легочной артерии;
- закупорку трахеи или бронхов чужеродным телом;
- пневмомедиастинум;
- сосредоточение воздуха в полости плевры;
- двухстороннюю сливную пневмонию;
- спадание альвеол;
- выпот в грудной полости;
- расстройство дыхания у младенцев;
- любые патологии, которым сопутствует обостренная дыхательная недостаточность.
Острая правожелудочковая недостаточность образуется при пороках сердца со сниженным легочным кровообращением. Ее появление провоцирует процедура переливания цитратной крови, которую выполняют быстро, не вводя кальций и новокаин.
Она развивается, когда гипертонические инъекции либо контрастные вещества, предназначенные для рентгенологического обследования, при внутривенном введении вливаются моментально. Ускоренное введение препаратов вызывает усиление сопротивляемости и спазм сосудов, относящихся к легочному кругу кровообращения.
Острая форма правосторонней сердечной недостаточности сопровождается следующими симптомами:
- отеками на ногах;
- одышкой;
- удушьем;
- цианозом;
- синусовой тахикардией;
- вздутием вен на шее;
- сильной пульсацией внутренней яремной вены;
- увеличением печени;
- возникновением болевого синдрома в правом подреберье;
- нарушенным сердечным ритмом;
- сбившимся дыханием;
- стеснением за грудиной;
- сердечными болями;
- выступанием холодного пота на кожных покровах;
- расширением правого желудочка;
- слабым пульсом;
- увеличением центрального венозного давления;
- тахикардией.
Обострение развивается внезапно. При его появлении доминируют признаки заболевания, которое спровоцировало возникновение правосторонней сердечной недостаточности.
Острые застойные проявления, возникшие в большом круге кровообращения, приводят к почечной недостаточности. Биохимия крови указывает на нарушенное функционирование печени и почек.
Иногда у пациентов резко падает артериальное давление, что вызывает шок. Из-за слабого кровообращения, на кожных покровах конечностей появляется синюшность.
При возникновении признаков обострения нужно срочно вызывать скорую помощь. Стремительное развитие патологии заканчивается необратимым процессом в организме – отеком легких. Избежать летального исхода удается, если врач своевременно окажет медицинскую помощь больному.
Лечение
Методика, выбранная лечащим врачом, будет основана на причине, вызвавшей сердечную недостаточность. Существует целый ряд препаратов, которые направлены на восстановление сократительной функции миокарда и на уменьшение симптомов. В случае, если медикаментозная терапия не принесла ожидаемых результатов, больного в плановом порядке готовят к операции.
Терапия сердечной недостаточности правожелудочкового типа должна назначаться врачом-кардиологом только после тщательной диагностики больного. Многие симптомы и клинические проявления не допускают приема некоторых групп препаратов. К примеру, при венозном застое в большом круге, при увеличении печени, одышке, набухании шейных вен прием препаратов, относящихся к группе диуретиков и вазодилататоров, противопоказан.
В лечении используют только слабые мочегонные средства в минимальной дозировке, установленной врачом. Вазодилататоры нельзя применять, потому как они снижают сердечный выброс, чем еще больше усугубляют патологию.
После приема некоторых препаратов у больного наблюдают рефракторную гипотонию. в таком случае применима внутриаортальная контрпульсация, инфузия допамина, вспомогательное кровообращение. В этом же случае вводят плазму или плазмозаменители вместе с добутамином и артериальным вазодилататором, чтобы увеличить преднагрузку на правый желудочек.
Правожелудочковая недостаточность – патология, требующая правильного лечения и строго врачебного контроля. Знание симптомов, своевременное обращение к доктору и терапия – факторы, продлевающие жизнь пациентов, позволяющие им вернуться к привычной жизни.
Источник
Оглавление темы “Острая сердечная недостаточность”:
- Острая правожелудочковая недостаточность. Патогенез острой правожелудочковой недостаточности.
- Острая левожелудочковая недостаточность. Кардиальная астма.
- Клиническая картина кардиальной астмы. Диагностика кардиальной астмы.
- Дифференциальная диагностика кардиальной астмы. Отек легких.
- Патогенез отека легких. Механизмы отека легких.
Острая правожелудочковая недостаточность. Патогенез острой правожелудочковой недостаточности.
Острая правожелудочковая недостаточность (ОПЖН, острая застойная недостаточность ПЖ типа) имеет клиническую картину острого легочного сердца (ОЛС) с застоем крови в большом круге кровообращения Чаще появляется вследствие ТЭЛА (крупной ветви) и реже — из-за тяжелой острой легочной патологии (спонтанный клапанный пневмоторакс, большой ателектаз, долевая пневмония, продолжительный астматический статус), острого диффузного миокардита (в первую очередь страдает более слабый ПЖ), распространенного ИМ ПЖ (или ИМ ЛЖ с распространением на ПЖ), ИМ с разрывом межжелудочковой перегородки
Патогенез острой правожелудочковой недостаточности заключается в следующем:
• повышение давления в малом круге кровообращения (или усугубление уже повышенного) приводит к быстрому развитию легочной гипертензии (ЛГ) с последующей высокой нагрузкой на ПЖ,
• снижение притока крови к ЛЖ способствует снижению выброса ЛЖ (с последующим уменьшением коронарного кровообращения) и повышенной нагрузке на ПЖ,
• формируется выраженный бронхоспазм (рефлекторный, как при ТЭЛА), который приводит к снижению вентиляции в легких и росту шунтирования крови
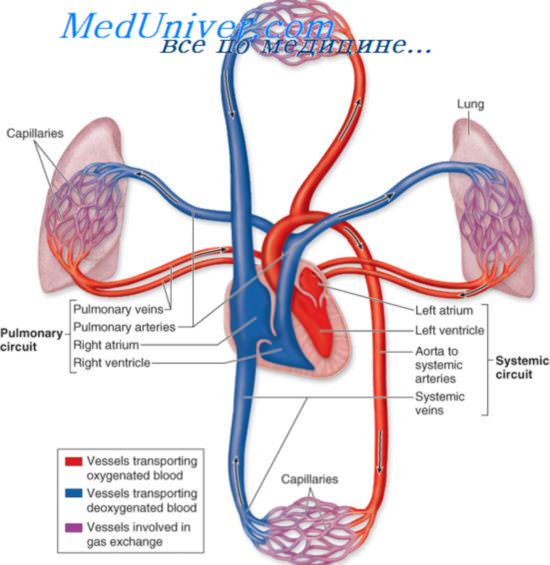
Круги кровообращения и правожелудочковая недостаточность
Клиническая картина острой правожелудочковой недостаточности отражает симптомы застоя в большом круге кровообращения У больного быстро формируются внезапная одышка (чувство нехватки воздуха), цианоз, выраженное набухание вен шеи (симптом Куссмауля -усиливается на вдохе), сердцебиение Позже появляются патологическая пульсация в эпигастрии, быстрое увеличение размеров печени (в отличие от ОЛЖН) и интенсивная боль в правом подреберье из-за растягивания капсулы печени (иногда может быть по типу «острого живота»), положительная проба Плеша.
Еще позднее определяются пастозность и отеки голеней, асцит.
ТЭЛА развивается чаще при наличии следующих ФР тромбозы вен малого таза, тромбофлебиты глубоких вен нижних конечностей (почти в 90% случаев), ИМ перегородки с пристеночным тромбоэндокардитом (особенно осложняемым СН или образованием тромбов в ушке ППр) При ТЭЛА крупных ветвей чаще наступает быстрая смерть ТЭЛА средних и мелких ветвей со стабильной гемодинамикой может начинаться с болевого синдрома в грудной клетке (как при ИМ) и одышки (иногда сразу может появиться и кровохарканье), позднее нередко формируется инфаркт-пневмония.
Диагностика острой правожелудочковой недостаточности. При объективном осмотре можно выявить расширение границ сердца вправо, появление систолического шума (усиливается при вдохе) над трехстворчатым клапаном (ТК), акцент 2-го тона над ДА, увеличение ЦВД, тахикардию Пульс — частый, слабого наполнения и напряжения На ЭКГ регистрируются «Р-пульмонале» во II—III отведениях, феномен S1-Q3, отрицательный зубец Т в V1, 2, 3 отведениях, глубокий зубец S в V5 6 отведениях и остро возникшая блокада правой ножки пучка Гиса (БПНПГ). В целом, лабораторные данные при ОПЖН обусловлены основным заболеванием.
Лечение острой правожелудочковой недостаточности
Если острая правожелудочковая недостаточность возникло на фоне ИМ ПЖ, то проводится разгрузка малого круга кровообращения (уменьшение повышенного давления) — массивная терапия петлевыми диуретиками (внутривенно вводится лазикс по 40—80 мг). При ТЭЛА лазикс обычно не вводится. Для улучшения сократительной способности миокарда на фоне ТЭЛА иногда внутривенно вводятся СГ. Они не показаны при митральном стенозе и ИМ ПЖ Периферические вазодилататоры также не назначают из-за возможности развития синдрома «заклинивания».
При ТЭЛА крупной ветви необходим тромболизис — внутривенное капельное введение стрептокиназы в начальной дозе 0,25 млн ЕД в 100 мл изотонического раствора NaCl в течение 30 мин. Позднее препарат вводится внутривенно капельно в дозе 1,25 млн ЕД (со скоростью 100 000 ЕД/ч) Через 3-6 ч после введения стрептокиназы назначают гепаринотерапию (10 000 ЕД струйно). Затем еще на протяжении 6—7 суток подкожно вводят гепарин (под контролем АЧТВ) с постепенной отменой его. За 2—3 дня до полной отмены гепарина добавляют варфарин (под контролем MHO).
При ТЭЛА мелкой ветви назначают внутривенно, струйно НФГ со скоростью 1000 ЕД/ч, потом (в первые сутки) внутривенно капельно в суточной дозе 30 000 ЕД под контролем АЧТВ, после чего переходят на подкожное введение НФГ (по 5000-10 000 ЕД 4 раза в сутки) или НМВГ.
Для устранения обструкции бронхов и гуморально-рефлекторных реакций (снижения АД и проницаемости сосудов) при ТЭЛА внутривенно вводят струйно или капельно (эуфиплин 10 мл 2,4% раствора) и большие дозы ГКС (преднизолон 90-120 мг). По показаниям назначают АБ (при инфаркт-пневмонии). При остром или подостром легочном сердце на фоне ФП и выраженной ХСН) вводят внутривенно строфантин вместе с калий-поляризуюшей смесью.
Неотложная помощь при острой правожелудочковой недостаточности – ТЭЛА
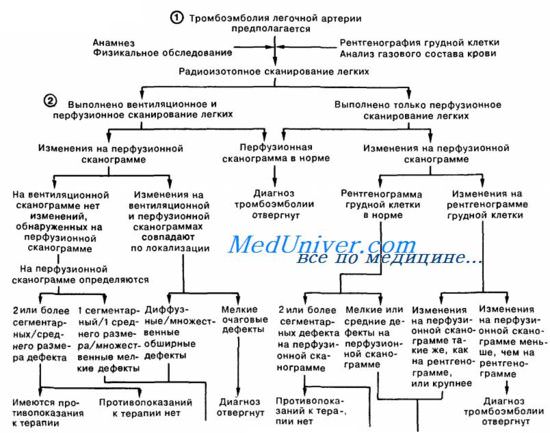
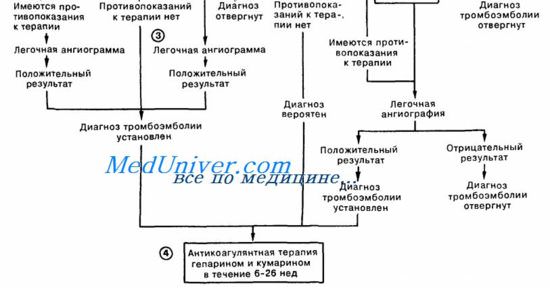
– Также рекомендуем “Острая левожелудочковая недостаточность. Кардиальная астма.”
Источник
Тактика оказания неотложной помощи
Алгоритм оказания неотложной помощи при ОЛЖН:
1. Ингаляция парами спирта через носовой катетер (борьба с пенообразованием). Начальная скорость введения кислорода (через 96°С этиловый спирт) 2-3 л/мин., в течение нескольких (до 10) минут. Когда слизистые привыкают к раздражающему действию газа, скорость доводят до 9-10 л/мин. Ингаляцию продолжают 30-40 минут с 10-15 мин. перерывами.
2. Купирование «дыхательной паники» наркотическими анальгетиками: морфин 1,0 мл 1% раствора развести в 20 мл 0,9% раствора хлорида натрия и вводить внутривенно дробно по 4-10 мл (или 2-5 мг) каждые 5-15 мин. до устранения болевого синдрома и одышки.
3. Гепарин 5000 ЕД внутривенно струйно.
4. При нормальном артериальном давлении:
– усадить больного с опущенными нижними конечностями;
– нитроглицерин сублингвально в таблетках (0,5-1 мг), или аэрозоле, или спрее (0,4-0,8 мг или 1-2 дозы), или внутривенно 0,1% спиртовой раствор до 10 мг в 100 мл изотонического раствора натрия хлорида капельно, увеличивать скорость введения с 25 мкг/мин. до эффекта под контролем артериального давления до достижения эффекта;
– фуросемид 40-80 мг внутривенно струйно;
– диазепам внутривенно дробно до эффекта или достижения общей дозы 10 мг.
5. При артериальной гипертензии:
– усадить больного с опущенными нижними конечностями;
– нитроглицерин таблетки (лучше аэрозоль) 0,4-0,5 мг сублингвально, однократно;
– фуросемид 40-80 мг внутривенно струйно;
– нитроглицерин внутривенно 0,1% спиртовой раствор до 10 мг в 100 мл изотонического раствора натрия хлорида капельно, увеличивая скорость введения с 25 мкг/мин. до эффекта под контролем артериального давления до достижения эффекта, или нитропруссид натрия 30 мг в 300 мл 5% раствора декстрозы внутривенно капельно, постепенно увеличивая скорость вливания препарата с 0,3 мкг/(кг х мин.) до получения эффекта, контролируя артериальное давление;
– диазепам внутривенно дробно до эффекта или достижения общей дозы 10 мг.
6. При умеренной гипотензии (систолическое давление 75 – 90 мм рт.ст.):
– уложить больного, приподняв изголовье;
– допамин 250 мг в 250 мл изотонического раствора натрия хлорида, увеличивая скорость вливания с 5 мкг/(кг х мин.) до стабилизации артериального давления на минимально возможном уровне;
– фуросемид 40-80 мг внутривенно струйно.
7. При выраженной артериальной гипотензии:
– уложить больного, приподняв изголовье;
– допамин 200 мг в 400 мл 5% раствора декстрозы внутривенно капельно, увеличивая скорость вливания с 5 мкг/(кг х мин.) до стабилизации артериального давления на минимально возможном уровне;
– при повышении артериального давления, сопровождающемся нарастающим отеком легких, дополнительно нитроглицерин внутривенно капельно 1% спиртовой раствор до 10 мг в 100 мл изотонического раствора натрия хлорида, увеличивать скорость введения с 25 мкг/мин. до эффекта под контролем артериального давления до достижения эффекта;
– фуросемид 40-80 мг внутривенно струйно только после стабилизации артериального давления.
8. Мониторирование жизненно важных функций организма (кардиомонитор, пульсоксиметр).
Показания к экстренной госпитализации: при выраженном отеке легких госпитализация возможна после ее купирования или специализированными бригадами скорой медицинской помощи. Больного транспортируют в сидячем положении.
Перечень основных медикаментов:
1. *Этанол 96°С 50 мл, фл.
2. *Кислород, м3
3. *Морфин 1% – 1,0 мл, амп.
4. *Натрия хлорид 0,9% – 400,0 мл, фл.
5. *Натрия хлорид 0,9% – 5,0 мл, амп.
6. *Гепарин 5000 ЕД, амп.
7. *Нитроглицерин 0,0005 г, табл.
8. *Нитроглицерин 0,1% – 10,0 мл, амп.
9. *Фуросемид 1% – 2,0 мл, амп.
10. *Диазепам 10 мг – 2,0 мл, амп.
11. *Допамин 0,5% – 5 мл, амп.
12. *Нитропруссид натрия 50 мг, амп.
Перечень дополнительных медикаментов:
1. *Декстроза 5% – 400,0, фл.
2. *Пентоксифиллин 2% 5 мл, амп.
3. Нитроглицерин, аэрозоль
Индикаторы эффективности оказания медицинской помощи:
1. Уменьшение влажности кожных покровов.
2. Уменьшение или исчезновение влажных хрипов в легких и клокочущего дыхания.
3. Улучшение субъективных ощущений – уменьшение одышки и ощущения удушья.
4. Относительная нормализация артериального давления.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Источник
