Отеки у беременных симптомы и лечение
Отеки при беременности – явление настолько привычное для будущих мам, что многие считают отек неизбежным спутником вынашивания. Действительно, за время беременности в организме женщины происходит множество изменений, и некоторые из них способствуют задержке жидкости в теле, и это норма, которую называют физиологическим отеком при беременности. Есть и изменения, которые в сочетании с нарушением диеты, режима дня, образа жизни приводят к патологическим отекам. А есть и угрожающее здоровью и жизни состояние – гестоз, и отек – один из основных симптомов этой опасной патологии. MedMe рассказывает, как отличать физиологические и патологические отеки, как правильно поступать, если развиваются отеки при беременности, и какие есть способы профилактики.
Сроки появления отеков при беременности
Отекающие к вечеру руки, отеки ног, следы от носков на лодыжках, кольца, которые не налезают больше на палец, у беременных наблюдаются настолько часто, что будущие мамы считают такие явления нормальной частью периода ожидания малыша. Некоторые даже заранее узнают, где можно «растянуть» обручальное кольцо или покупают обувь на размер больше. И такие симптомы изменений в организме относят к бытовым неудобствам. Однако отек отеку рознь, и некоторые состояния – симптомы болезней, а не изменения физиологии.
Чаще всего отеки при беременности наблюдаются на ногах, как правило, начинают они проявляться с области лодыжек. Может задерживаться жидкость и на лицевой части головы, образуя характерную для некоторых будущих мам одутловатость лица, отекают пальцы рук и кисти в целом, живот, бедра. Считается, что время отеков при беременности – начало третьего триместра или выхода в декрет. Действительно, на сроке 30-32 недель (а в жару и пораньше) можно ожидать некоторого нарастания объемов жидкости в организме. Однако отек может проявляться и на значительно более ранних сроках, практически с момента определения беременности. Более того, может проявляться волнообразное течение отечности: появление и исчезновение отеков, однократная отечность или не проходящая в течение всей беременности выраженная задержка жидкости.
Неверным будет считать, что отеки исчезнут сразу же после родов. Организму необходимо время вернуться к норме, и у каждой четвертой родильницы отечность наблюдается еще несколько дней после рождения малыша. Норма отеков после беременности – 10 суток, если отечность сохраняется дольше, обязательно надо обратиться к врачу.
Из-за чего появляются отеки при беременности?
На ранних сроках и до начала второй половины беременности некоторые отеки – это следствие изменения баланса гормонов, что приводит к задержке жидкости. В норме такого состояния быть не должно, и отек может свидетельствовать о патологии эндокринной системы, болезнях почек, мочевыводящих путей, иных заболеваниях. Но не надо спешить паниковать.
Наиболее распространенной причиной отечности в первой половине беременности становится изменение рациона питания, та самая тяга к «солененькому», острой пище. Причем желание подсаливать еду больше обычной нормы и изменения пищевых пристрастий – тоже следствие гормональных колебаний. Как правило, в начале беременности отмечается физиологическая гипотония, а также уменьшение продукции соляной кислоты в желудке. Эти факторы заставляют беременных потреблять больше соли, а из-за соленой пищи хочется больше пить. Комбинация соли и воды приводит к задержке жидкости, а значит, к первым отекам.
Во второй половине беременности физиологические изменения в организме способствуют задержке жидкости даже без нарушения диеты. Стенки сосудов становятся более проницаемы, тонус их снижается, объемы крови нарастают. Матка и ребенок увеличиваются в размерах, давят на мочевыводящие пути и кровеносные сосуды таза, что приводит к отечности ног, особенно, если будущей маме приходится много ходить или стоять. Если же женщина много работает руками, то это может приводить к отекам кистей, пальцев, дискомфорту в руках, покалыванию, жжению, онемению.
Такой отек при беременности называют физиологическим. Опасности он не представляет, но вот на самочувствие мамы влияет негативно. А если физиологический отек очень выражен, то это влияет и на объемы полезных веществ, поступающих к малышу.
Отек как симптом болезни
Гестоз – патология, проявляющаяся в третьем триместре беременности. Раньше это состояние называли поздним токсикозом или токсикозом третьего триместра. Именно из-за него врачи так внимательно относятся к резким скачкам веса. Особенно опасный симптом, указывающий на развитие болезни, – отек, который появился резко и внезапно, или же если физиологические отеки, появляющиеся вечером, не прошли к утру. Гестоз может возникать из-за гипертонии (25% случаев), хронического пиелонефрита (24%), гестационного сахарного диабета (20%) и иных причин.
Причиной такого состояния могут быть различные болезни и патологии сердечно-сосудистой системы, неэффективная работа почек, эндокринные нарушения и т. д.
Надо помнить, что порой патологическая отечность внешне не заметна, и выявить ее можно только при взвешивании. Если задержка жидкости не проявляется на ногах, руках, лице, а весы указывают на резкий скачок массы тела без понятных причин, необходимо срочно обратиться к врачу. Отечность внутренних органов и тканей – признак серьезной болезни, которая может не просто навредить здоровью мамы и малыша, но и привести к гибели обоих.
Лечение и профилактика отеков
Самый первый и основной этап профилактики физиологического отека при беременности – соблюдение рациона питания и правильный питьевой режим. Стоит избегать обилия продуктов, которые способствуют задержке жидкости в организме: острых, пряных, соленых и очень сладких блюд, полуфабрикатов, консервов, жирной и жареной пищи. При выраженном желании съесть что-то вредное можно съесть небольшую порцию, но не злоупотреблять такой пищей.
Пить надо в соответствии с рекомендациями специалистов: 1,5-2 литра в день. Надо избегать газированных напитков, кофе, какао, крепкого чая, сладких соков и нектаров. Оптимальные варианты – вода, несладкие морсы и компоты, разбавленные водой соки. При физиологических отеках из-за усталости мышц хорошо помогут ванночки с прохладной водой, поверхностный массаж конечностей.
Пройдите тест
Использованы фотоматериалы Shutterstock
Источник
Водянка беременных – одно из проявлений позднего токсикоза, характеризующееся скоплением жидкости в мягких тканях при отсутствии протеинурии и артериальной гипертензии. Основными симптомами данного состояния являются стойкие отеки, ухудшение общего самочувствия, нарушение работы сердечно-сосудистой системы. Клиническая диагностика водянки беременных заключается в объективном осмотре женщины, контроле над прибавкой массы тела. Дополнительно используются лабораторные анализы, УЗИ. Лечение водянки беременных проводится в амбулаторных условиях с назначением медикаментозной терапии. В тяжелых случаях показана госпитализация.
Общие сведения
Водянка беременных – форма ОПГ-гестоза, развивающаяся вследствие нарушения водно-солевого баланса. При этом наблюдается повышение проницаемости сосудистых стенок и выход плазмы в межклеточное пространство. Как следствие, нарушаются реологические характеристики крови, отмечается повышение гематокрита, гемоглобина. Такие изменения при водянке беременных ведут к расстройству маточно-плацентарного кровообращения и нередко провоцируют хроническую гипоксию плода. Примерно в 25% случаев данная акушерская патология приводит к развитию нефропатии беременных. Диагностируется водянка беременных преимущественно при многоплодии, первые признаки обычно возникают в сроке 27-30 недель. Прогноз при данном диагнозе для матери и плода благоприятный.

Водянка беременных
Причины водянки беременных
Этиопатогенез водянки беременных до конца не изучен. Специалисты связывают происходящие в организме женщины изменения с нарушением нейроэндокринной регуляции, вследствие чего наблюдается расстройство кровообращения в капиллярной и прекапиллярной сети на фоне водно-солевого дисбаланса. В результате крово- и лимфоотток при водянке беременных замедляются, сосудистая стенка становится более проницаемой, возникают отеки. Таким образом, нарушение метаболизма является основной причиной данной формы ОПГ-гестоза. Наиболее склонны к развитию водянки беременных пациентки, страдающие избыточным весом, так как в этом случае изначально присутствует расстройство обменных процессов.
Водянка беременных зачастую возникает на фоне других экстрагенитальных патологий: артериальной гипертензии, сахарного диабета, эндокринопатий, заболеваний почек, легких. В группу риска также входят женщины, страдающие пороками сердца (при наличии анемии). Водянка беременных чаще диагностируется у пациенток с отягощенным анамнезом, если предыдущие вынашивания плода также сопровождались гестозами. Факторами, способствующими развитию водянки беременных, являются возраст матери младше 18 или старше 30 лет, наличие внутриутробной задержки плода, резус-конфликта. Не стоит исключать влияние негативных условий труда и пагубных привычек.
Классификация водянки беременных
Водянка беременных проявляется отёчностью мягких тканей вследствие скопления жидкости. Специалисты выделяют три стадии заболевания в зависимости от локализации и выраженности патологических симптомов:
- 0 – отечность отсутствует, на данном этапе водянка беременных носит скрытый характер, заподозрить ее можно только по снижению диуреза и быстрому увеличению массы тела.
- I – патология сопровождается незначительными отеками на нижних конечностях – стопах и голенях.
- II – отеки при водянке беременных распространяются на ноги и руки, иногда отмечается скопление свободной жидкости в зоне передней брюшной стенки.
- III – диагностируется анасарка (отечность всего тела), распространяющаяся абсолютно на все анатомические структуры, включая лицо.
Точно установить стадию развития водянки беременных может только акушер-гинеколог, сопоставив выявленные патологические симптомы с результатами лабораторных и инструментальных исследований, данными объективного осмотра.
Симптомы водянки беременных
Водянка беременных обычно возникает во второй половине гестации, клиническая картина зависит от степени прогрессирования болезни. На начальных этапах отмечается незначительная отечность конечностей, на запущенных стадиях отеки распространяются на все тело. Характерный признак водянки беременных – стремительное увеличение массы тела (более 300 г в неделю). При этом женщина ощущает жажду. Из-за задержки жидкости в организме позывы к мочеиспусканию становятся гораздо реже обычного. Общее состояние пациентки при водянке беременных удовлетворительное. Может присутствовать тахипноэ, тахикардия, повышенная утомляемость.
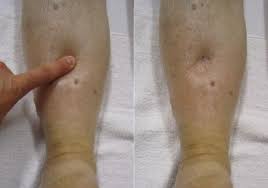
Кожа женщин, страдающих водянкой беременных, имеет глянцевый оттенок, что дает возможность визуально отличить данную патологию от проблем с почками. В последнем случае дерма будет бледной, при наличии заболеваний сердца – синюшной. Также при водянке беременных возникает симптом кольца – украшение начинает плотно прилегать к пальцу, его трудно снять, а порой даже прокрутить. Свидетельствовать о наличии отеков способна и обувь, больная предъявляет жалобы на то, что ранее удобные туфли или сапоги становятся тесными, не застегиваются, сдавливают конечности.
Диагностика водянки беременных
Заподозрить развитие водянки беременных можно путем постоянного контроля над весом женщины. В норме недельная прибавка составляет 300 г, при данном заболевании этот показатель увеличивается до 400-700 г. Также показано отслеживание суточного диуреза. При водянке беременных наблюдается учащение ночного мочеиспускания, при этом объем выделений будет на 75 мл больше, чем обычно. Однако суточный диурез постоянно уменьшается. Такой признак является характерным именно для водянки беременных. При лабораторном исследовании мочи протеинурия не выявляется.
При водянке беременных женщинам назначают общий анализ крови. О наличии патологии свидетельствует повышение гемоглобина и уровня хлоридов, гипопротеинемия. В ходе диагностики водянки беременных проводится проба Мак-Клюра-Олдрича (выполняется внутрикожная инъекция 0,2 мл физраствора). Образовавшийся пузырь в норме рассасывается через 45-60 минут, при наличии патологии этот период составляет всего 15-20 минут. Из инструментальных методов при водянке беременных используется УЗИ. С его помощью удается обнаружить свободную жидкость в брюшной полости.
Лечение водянки беременных
Больные с водянкой беременных 0 и I стадии наблюдаются в амбулаторных условиях. Пациенткам показано строгое соблюдение питьевого режима, сбалансированное питание. Суточный объем потребляемой жидкости не должен превышать 1 л. Также при водянке беременных нужно ограничить количество соли до 3-4 г в день. В меню следует включить белковую пищу: мясо, рыбу, творог. Обязательным является присутствие свежих фруктов и овощей в ежедневном рационе. Кроме того, женщина, страдающая водянкой беременных, должна больше отдыхать.
Водянка беременных предполагает медикаментозное лечение. Назначаются седативные препараты, спазмолитики, десенсибилизирующие средства. Прием диуретиков при водянке беременных не рекомендуется, так как данные препараты способствуют выходу плазмы из кровеносного русла, что может способствовать усугублению отеков. При II-III стадии болезни ведение беременности продолжают в условиях стационара. Пациенткам также назначается консервативное лечение и постельный режим.
Прогноз и профилактика водянки беременных
Прогноз при водянке беременных благоприятный. Своевременно оказанная медицинская помощь и соблюдение предписаний врача позволяют доносить плод до 38-40 недель гестации и родить здорового младенца. Начинать профилактику водянки беременных следует еще на ранних этапах вынашивания. Прежде всего, следует определить, принадлежит ли женщина к группе риска по развитию данной патологии. Абсолютно всем пациенткам для предупреждения водянки беременных следует придерживаться сбалансированного питания, меню должно включать белковую пищу, овощи и фрукты.
Профилактика водянки беременных предполагает соблюдение режима труда и отдыха. Спать женщине нужно не менее 10 часов в сутки, обязателен дневной отдых на протяжении 60 минут. Следует придерживаться активного образа жизни – заниматься плаванием, ходьбой, гимнастикой, если для них нет противопоказаний. Больным, которые принадлежат к группе риска по развитию водянки беременных, назначаются препараты, способствующие восстановлению свойств клеточных мембран.
Источник
Нередко при беременности к концу дня в области конечностей обнаруживается отек, вызванный задержкой жидкости. Такое состояние, если оно не сопровождается резким набором веса и болезненными ощущениями, вполне нормально. Однако иногда отек сильно выражен и необходимы определенные мероприятия по его устранению. Мерами профилактики отеков является правильное питание и соблюдение питьевого режима. Однако при наличии активного набора веса и патологических проявлений необходимы лекарства, которые назначит врач. Кроме того, под контролем специалиста допустимо применение и растительных препаратов в виде чаев или отваров. Что нужно знать будущим мамам о лечении и профилактике отеков?
Лекарства для устранения отечности
Беременность – это время, когда любые лекарства запрещено применять без назначения врача, особенно, если это мочегонные препараты или иные средства для устранения отеков. Это важно потому, что только усиленное выведение лишней жидкости может просто не помочь, нужно выяснить истинную причину ее задержки. Кроме того, лекарства могут проникать через плацентарный барьер и вредить ребенку, вызывая у него проблемы в работе внутренних органов. Поэтому все лекарства, которые применимы во время беременности, назначаются очень осторожно, только в крайних случаях, и зачастую при стационарной терапии.
Врач изначально точно выяснит причины развития отека, а только потом определит вид и дозу необходимого лекарства и режим его применения. Если он посчитает нужным назначит препараты для уменьшения отеков при амбулаторном лечении, нужно строго следить за кратностью и дозировкой при приеме лекарств. На фоне их приема нужно строго следить за самочувствием и при малейших проблемах обращаться за консультацией к специалисту.
Применение народной медицины в лечении отеков беременных
Особенно большое внимание во время беременности уделяется лечению народными средствами. Они относительно безопасны и просты в применении, и не менее эффективны в борьбе с отеками, чем медикаментозные препараты. Зачастую беременные очень сильно верят в применение фито-чая, и эти средства оказываются достаточно действенными в применении. Однако, как и в случае применения медикаментов, при использовании средств народной медицины необходимо предварительно посоветоваться с врачом, а не заниматься самолечением, обнаружив отеки век или ног. Беременность и самолечение даже средствами народной медицины – несовместимы!
Специалист, установив причину отеков, назначит для вас наиболее эффективные и безопасные травяные сборы, направленные на устранение тех или иных видов отеков. Кроме того, зачастую в магазинах и аптеках продают хотя и безвредные фито-чаи, но и толку они никакого не дают. Они просто принимаются как чай, в то время, как при беременности необходим эффект от принимаемых препаратов. Поэтому приступая к фитотерапии нужно заручиться поддержкой специалиста и проводить прием препаратов под его контролем. От некоторых компонентов растительных сборов вред может быть причинен не только самой маме, но и плоду.
Травы в лечении отека
Самыми распространенными и безопасными во время беременности (если их принимать под контролем врача) рецептами являются:
- настой медвежьих ушек,
- листьев толокнянки,
- почечные фито-сборы в специальных фильтр-пакетах,
- а также настой хвоща полевого.
Такие средства заваривают кипятком, настаивают и принимают примерно по четверти или трети стакана не более трех-четырех раз в сутки. Курсовое лечение назначает и контролирует врач, в стандартном варианте длительность его составляет не более трех-четырех недель.
Но не стоит прибегать к такому народному рецепту, как использование ягод брусники. Хотя в ней много витаминов и она обладает некоторым противоотечным эффектом, стоит учитывать индивидуальные реакции организма, перед приемом необходимо предварительно посоветоваться с врачом. Есть данные о том, что брусника повышает тонус всего организма, в том числе она может также повлиять и на тонус матки, что при беременности крайне нежелательно.
Выбор питьевого режима для уменьшения проявления отеков
Прежде всего, стоит контролировать питьевой режим (потребление жидкости), не пить слишком много воды, но и не страдать от жажды. При этом для формирования правильного питьевого режима стоит отказаться от любых газированных напитков, даже от минеральной воды с газом. Избыток углекислоты стимулирует жажду и усиленное потребление воды.
Правильно подобрать индивидуальный питьевой режим поможет врач, сегодня отошли в прошлое рекомендации при отеках ограничивать количество потребляемой воды. Они оказались неэффективными и негативно влияющими на беременность. Поэтому, норму питья сегодня определяют потребностью в жидкости организма.
Профилактика отечности
С целью профилактики отеков или уменьшения их выраженности важно проводить регулярные занятия для беременных, гимнастику, принимать положение, в котором нормализуется отток мочи (коленно-локтевое на 15 минут несколько раз в день). Также профилактика отеков заключается в полноценном и правильном питании. Стоит как можно чаще употреблять в питании тушеные, вареные, паровые блюда из овощей и фруктов, крупы, потреблять много свежих плодов.
Важно вести здоровый и подвижный образ жизни, но при этом не переутомляться. Не стоит пребывать в душных и жарких помещениях, длительно не гулять по жаре, по мере необходимости принимать прохладный душ и делать ножные прохладные ванночки. Важно исключить ношение тесной и неудобной обуви, туфель на каблуке и сапог с узким голенищем, балеток, стоит остановиться на невысоком в 3-4 см каблучке и устойчивой колодке.
Профилактика отеков на ногах – это целый комплекс мероприятий. При наличии показаний можно применять специальное противоотечное белье – ношение специальных колготок или чулок, бинтование ног. Почаще стоит устраивать своим ногам отдых в приподнятом положении, отказаться от длительного стояния на ногах или сидения нога на ногу.
При наличии патологических отеков лечением должен заниматься исключительно врач, который назначит препараты, которые будут устранять причины, провоцирующие отеки. Обычно при сильных отеках рекомендуют госпитализацию и стационарное лечение и наблюдение, переживать по этому поводу не стоит. Врачи сделают все, чтобы вы спокойно и счастливо доносили и родили малыша.
Источник
