Отеки после спинальной анестезии

1364 просмотра
17 июля 2019
Добрый вечер, моему мужу полтора года назад делали операцию – вырезали паропроктит. На второй день после операции у него заболели ноги и болят до сих пор. На верхней части ступни. Ноги болят то одна то другая то обе. К болям ещё появляется отёк. Подскажите что делать…сил нет терпеть.
На сервисе СпросиВрача доступна консультация невролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Педиатр
Здравствуйте делали под какой анестезией?
Люция, 17 июля 2019
Клиент
Елена, делали укол в спину…обезбаливали только нижнюю половину тела.
Педиатр
Мрт пояснично-кресцового отдела позвоночника нужно будет сделать
Узи сосудов нижних конечностей
Люция, 17 июля 2019
Клиент
Елена, узи сосудов нижних конечностей сделали. Доктор сказал что с венами и сосудами всё хорошо… и никаких проблем он не видит. А на счёт мрт мы уже тоже подумали.
Педиатр
Хорошо, что с сосудам все хорошо
Теперь нужно исключить патологию пояснично-кресцового отдела позвоночника, сделав мрт
Инфекционист
Здравствуйте. После операции обычно носят компрессионные чулки для профилактики венозных тромбозов. Вероятнее всего вам следует проконсультироваться с сосудистым хирургом.
Люция, 17 июля 2019
Клиент
Руслан, по узи сосудов и вен доктор нам сказал что с венами и сосудами всё хорошо… никаких тромбозов нет…так сказал доктор
Невролог
Здравствуйте! Сделайте рентгенограмму стоп, сдайте анализ крови на ревмопробу. Покраснение вместе с отеком возникает или просто на фото так получилось?
Люция, 17 июля 2019
Клиент
Наталия, покрасение вместе с отёком. так и есть…но самое страшное что это всё сопровождается дикими болями и муж начинает хромать.
Люция, 17 июля 2019
Клиент
Наталия, а ренгенограмма делается в обычном кабинете рентгена?? и какой доктор может дать направление на кровь именно на этот анализ??
Невролог
В первую очередь нужно исключать ревматическую природу заболевания, получите консультацию ревматолога.
Со спинальной анестезией скорее всего это не связано.
Чем купируете боли?
Люция, 17 июля 2019
Клиент
Наталия, но боли начались именно после операции. Раньше ноги совершенно не беспокоили. Бесконечными обезболивающими.
Люция, 17 июля 2019
Клиент
Наталия, т.е. нам нужно обратиться ни к неврологу?? а к ревматологу?
Невролог
Вам нужен осмотр и невролога, и ревматолога.
Начать советую с ревматолога, учитывая клиническую картину (отек, покраснение, боль).
Парапроктит- воспалительное заболевание и оперативное лечение могли послужить запуску аутоиммунного воспаления в суставах, поэтому боли и начались после операции, это как вариант, предположение.
Невролог
Местно можно подключить димексид-гель на эту область, два раза в день, 10 дней.
Инфекционист
Следует исключить почечные (креатинин, мочевина) или сердечные отеки (УЗИ сердца, ЭКГ, консультация кардиолога), также МНО.
Педиатр, Терапевт, Массажист
Обследовали позвоночник, сосуды конечностей? Есть исследования?
Дерматолог, Венеролог, Трихолог
Здравствуйте. Вам необходима помощь невролога, владеющего рефлексотерапией.
Детский невролог, Невролог
Здравствуйте! Именно с анестезией связи быть не может, нет структур, при повреждении которых возникал бы боль+отек, ещё и не постоянно.
В первую очередь сдать общий анализ крови, общий анализ мочи, биохимический анализ крови (общий белок, общий билирубин, алт, АСТ, глюкоза, мочевина, креатинин, мочевая кислота, С-реактивный белок, ревматоидный фактор).
Обычные рентгеновские снимки стоп и голени; консультация ревматолога. Есть местное воспаление, поэтому в первую очередь и нужно исключать проблемы в тканях.
Есть ли хронические заболевания? Может ещё что-то беспокоит? любая мелочь может стать важной
Невролог, Детский невролог
Здравствуйте!
На мой взгляд, причина может быть в самой операции, ведь в процессе оперативного вмешательства удаляют окружающие лимфоузлы и могли поврелить близ лежащий сосуд.
Оцените, насколько были полезны ответы врачей
Проголосовал 1 человек,
средняя оценка 4
Давление
11 апреля 2015
Ирина
Вопрос закрыт
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою 03 онлайн консультацию от врача эксперта.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
В настоящее время спинальная анестезия (СА) вновь получила широкое распространение, что обусловлена ее простотой и доступностью, способностью надежно блокировать болевую импульсацию, вызывать релаксацию, предотвращать развитие многих нейровегетативных реакций во время операций. Вместе с тем, как и любому другому способу анестезии, СА присущи определенные недостатки. Основной целью настоящей работы являются изучение характера, частоты и причин осложнений и побочных эффектов метода, разработка мер их профилактики.
Материал и методы. Всего СА в качестве анестезиологического пособия во время хирургических вмешательств на органах брюшной полости, малого таза и нижних конечностях использована нами у 2603 больных в возрасте от 10 до 83 лет (1390 мужчин и 1213 женщин). Из них 2265 оперировано в плановом порядке, 338 — по экстренным показаниям. Обезболивание проводили при сохраненном самостоятельном дыхании. Для достижения хирургической стадии СА в 2095 случаях интратекально вводили местные анестетики в чистом виде (2—5 % раствор лидокаина или тримекаина в дозе 1 мг/кг), в 580—наркотические аналгетики (морфин 10—14 мкг/кг или фентанил 0,35—0,7 мкг/кг) в сочетании с 2% раствором лидокаина или тримекаина (1 мг/кг). У 2063 больных использовали изобарические, у 540 — гипербарические растворы местных анестетиков. В случаях интратекального введения наркотических аналгетиков последние из предоперационной подготовки исключали. С целью профилактики артериальной гипотонии 106 пациентам в премедикацию включали 0,5—1 мл 5 % раствора эфедрина; остальным больным непосредственно после интратекального введения обезболивающих препаратов осуществляли умеренную гиперволемическую гемодилюцию. Седативный эффект получали внутривенным введением седуксена (0,07—0,15 мг/кг) или оксибутирата натрия (30—40 мг/кг).
Осложнения и побочные эффекты СА фиксировали на всех этапах лечения больных в стационаре. У 54 больных в возрасте от 52 до 78 лет с патологией органов малого таза и нижних конечностей в предоперационном периоде изучали реакцию сердечно-сосудистой системы на проведение ортоклиностатических проб, используя при этом метод математического анализа ритма сердца [1]. Ретроспективно полученные результаты сопоставляли с гемодинамическими эффектами в ответ на интратекальное введение местно-анестезирующих препаратов.
Результаты исследования и их обсуждение. Из 2603 больных, оперированных под СА различных вариантов, у 2425 (93,2 %) обезболивание было вполне адекватным, у 123 (4,7 %) течение анестезии потребовало дополнительного использования наркотических препаратов и нейровегетативной защиты, у 55 (2,1 %) метод оказался несостоятельным. Недостаточная эффективность или несостоятельность СА были обусловлены тактическими просчетами и техническими погрешностями при выполнении метода.
Осложнения и побочные эффекты СА зарегистрированы нами у 955 (36,7 %) больных, из них у 161 отмечены 2—3 осложнения одновременно, иногда на разных этапах лечения. Сведения об осложнениях и побочных эффектах при использовании различных вариантов СА представлены в таблице.
К осложнениям СА мы относим кратковременную или длительную артериальную гипотонию (снижение АД более чем на 40 мм рт. ст.), выраженную депрессию дыхания и кровообращения (высокий спинальный блок), неврологические последствия СА (головная боль, очаговые неврологические нарушения), а также раннюю и позднюю респираторную депрессию, связанную с интратекальным введением наркотических аналгетиков; побочными эффектами считаем тошноту и рвоту, транзиторные расстройства мочеиспускания, кожный зуд. Снижение АД в пределах 20—40 мм рт. ст. Общая характеристика осложнений и побочных эффектов СА мы рассматриваем как естественное проявление физиологического действия СА.
Общая характеристика осложнений и побочных эффектов СА
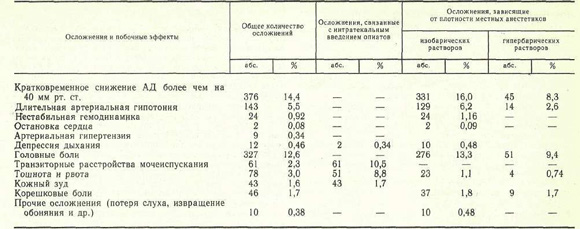
Во время оперативного вмешательства осложнения СА зарегистрированы у 552 (21,2 %) больных, причем при плановых операциях они наблюдались значительно реже (22 % ) , чем при оперативных вмешательствах, выполненных по экстренным показаниям (42 % ) . К наиболее частым интероперационным осложнениям СА следует отнести кратковременную или длительную артериальную гипотонию, причину которой мы склонны видеть в завышении дозы местноанестезирующих препаратов (свыше 1 мг/кг), форсированном их введении в спинномозговой канал, тактических ошибках, связанных с недооценкой анестезиологом плотности местных анестетиков, а также нераспознанной исходной гиповолемией различного происхождения.
Анализируя причины гемодинамических нарушений, мы обнаружили определенную зависимость частоты этого осложнения от уровня люмбальной пункции и возраста больных. Так, при пункции спинномозгового канала на уровне L4 — L5 артериальная гипотония зарегистрирована в 1,7 % случаев, Lз — L4 — в 18,1 %, L2 — L3 — в 44,7 %.
Обращает на себя внимание резкое увеличение количества гемодинамических нарушений (48,9 %) у лиц старше 50 лет, что, на наш взгляд, связано с повышением в этом возрасте числа сопутствующих заболеваний, а также возрастным снижением резервных возможностей организма. Изложенное выше подтверждают дооперационные исследования реакций сердечно-сосудистой системы на проведение классических проб с изменением положения тела. В случаях адекватной реакции с сохранением тонуса сосудов СА не сопровождалась артериальной гипотонией. При исходных неудовлетворительных адаптационных возможностях сердечно-сосудистой системы (скрытая сердечно-сосудистая недостаточность) выраженная и стойкая гипотензия в ответ на интратекальное введение местноанестезирующих препаратов была закономерным явлением и трудно поддавалась коррекции.
Высокий спинальный блок зарегистрирован в 10 (0,38 %) наблюдениях, проявлялся выраженной респираторной депрессией, стойкой и длительной артериальной гипотонией, прогрессирующей брадикардией. У 2 (0,08%) больных он осложнился остановкой кровообращения. Немедленно проведенные реанимационные мероприятия у 9 пациентов позволили восстановить адекватное кровообращение, дыхание, тонус периферических сосудов, а у 1 (0,04 %) больного они не дали эффекта. Причину этого грозного осложнения мы объясняем положением Фоулера на операционном столе после интратекального введения местноанестезирующих препаратов (изобарические растворы), что привело к постепенному распространению анестетика в краниальном направлении с последующей блокадой межреберных нервов, а также соответствующим симпатическим блоком.
Согласно нашим наблюдениям, сроки развития выраженных гемодинамических эффектов были различны. В 47 % случаев артериальная гипотония развивалась через 5—10 мин после интратекального введения местноанестезирующих препаратов, в 48,1 % —через 20—30 мин и только в 0,9 % — в более поздние сроки. Развитие артериальной гипотензии через 20—30 мин и в более поздние сроки можно объяснить фактом окончательной фиксации местноанестезирующих препаратов соответствующими структурами спинного мозга в течение 20 мин [3, 5]. Иначе говоря, местные анестетики, введенные в спинномозговой канал, при определенных условиях (соответствующий угол наклона операционного стола) способны еще в течение довольно длительного времени после развития хирургической стадии СА на нужном сегментарном уровне распространяться в краниальном направлении, блокируя все новые и новые спинальные сегменты. Поэтому для профилактики высокого спинального блока следует рекомендовать тщательный контроль (через каждые 1—2 мин) за уровнем АД, частотой пульса, уровнем блокады болевой чувствительности в течение первых 20—30 мин. Обращает на себя внимание значительное уменьшение числа случаев артериальной гипотензии при использовании гипербарических растворов (см. таблицу). Согласно нашим наблюдениям, СА гипербарическими и особенно вязкими растворами (на 8—10 % растворе глюкозы) в положении с умеренно, опущенным ножным концом стола на период фиксации анестезирующих препаратов позволяет блокировать строго ограниченное количество спинальных сегментов, а следовательно, и симпатических нервных стволов и сплетений.
Наиболее эффективным мероприятием по предупреждению артериальной гипотонии мы считаем переливание в течение 10—15 мин после интратекального введения обезболивающих препаратов коллоидно-кристаллоидных растворов в объеме 10—15 мл/кг с последующей инфузионно-трансфузионной терапией в умеренном темпе. Включение в премедикацию эфедрина и других вазопрессоров, на наш взгляд, не всегда оправдывает себя, а в ряде наблюдений провоцирует артериальную гипертензию, особенно у больных с сопутствующей артериальной гипертонией. Так, стойкая артериальная гипертензия зарегистрирована нами у 9 из 106 пациентов, получивших в премедикации эфедрин, что составило 8,5 %. Полагаем, что использование вазопрессоров оправдано только при резком снижении АД и неэффективности инфузионной терапии1.
Осложнение, связанное с интратекальным введением наркотических аналгетиков, зарегистрировано только у одного больного. Это была респираторная депрессия, связанная с ошибочным введением в спинномозговой канал 2 мл 0,005 % фентанила в сочетании с 2 % раствором лидокаина (1 мг/кг). Осложнение развилось через 10 мин, устранено вспомогательной ИВЛ в течение 20 мин. Исход благоприятный.
В ближайшем послеоперационном периоде осложнения и побочные эффекты СА отмечены у 451 (17,7 %) больного. К наиболее частым осложнениям следует отнести головные боли — у 327 (12,6%) больных: У 225 (78 %) пациентов они были умеренными и продолжались не более 1—2 дней. В 72 (22 %) наблюдениях зафиксированы стойкие и длительные головные боли (продолжительностью 3—5 дней и более). Как правило, это осложнение развивалось у лиц молодого и среднего возраста и значительно реже у пожилых людей и стариков (25,9 % ). Считают [3, 6], что патофизиологической основой головных болей являются прокол твердой мозговой оболочки и связанная с ним ликворея. Следуя этой точке зрения, легко объяснить вышеизложенный факт ранним активным поведением людей молодого возраста (переход в вертикальное положение), провоцирующим увеличение ликворного давления в спинномозговом канале, а следовательно, и большую потерю спинномозговой жидкости. Профилактические мероприятия — строгий постельный режим в течение 24 ч, положение на животе, внутривенное введение изотонических солевых растворов — позволили значительно снизить частоту постпункционных головных болей.
Другие неврологические осложнения в виде корешковых болей, явлений межостистого лигаментоза, преходящих нарушений обоняния и слуха были зарегистрированы у 56 (2,1 %) больных.
Поздняя респираторная депрессия отмечена у одного больного через 8 ч после интратекального введения 3 мг морфина (37 мкг/кг) в сочетании с 2 % раствором лидокаина (80 мг). Операция иссечения геморроидальных узлов и анестезия прошли без осложнений. В удовлетворительном состоянии со стабильными показателями гемодинамики и функции внешнего дыхания больной переведен в палату. Респираторная депрессия развилась внезапно, без каких-либо предвестников на фоне относительного благополучия и полного отсутствия боли. Осложнение проявилось в урежении дыхания до 4—5 в минуту, диффузном цианозе и потребовало ИВЛ в течение 8 ч. Исход благоприятный. Причину поздней респираторной депрессии мы склонны объяснить длительной задержкой наркотического аналгетика и его метаболитов в спинномозговой жидкости и мозговой ткани с последующим депрессивным воздействием на дыхательный центр. Превышение стандартной дозы морфина более чем в 3 раза способствовало развитию данного осложнения.
Побочные эффекты СА в виде тошноты и рвоты, транзиторной задержки мочеиспускания, кожного зуда в преобладающем большинстве случаев сопровождали интратекальное введение наркотических аналгетиков, чаще морфина (см. таблицу). Тошнота и рвота возникли у 78 (3 %) больных в ближайшие 2 ч после операции, преимущественно у женщин и ослабленных больных, а также в случаях завышения стандартных доз опиатов, введенных интратекально. Транзиторные расстройства мочеиспускания зарегистрированы у 61 (2,3%) больного и не требовали специального лечения. Кожный зуд отмечен у 43 (1,7 %) пациентов, исчезал самостоятельно или после введения антигистаминных препаратов. Механизмы развития перечисленных выше побочных эффектов подробно описаны в литературе [2—4].
Таким образом, СА при грамотном ее выполнении — достаточно безопасный метод обезболивания при условии пункции спинномозгового канала на уровне L2 — L5 Степень выраженности отрицательных гемодинамических эффектов зависит от зоны распространения спинального блока и резко увеличивается при «высокой» СА. Наиболее опасные осложнения СА — высокая спинальная блокада и поздняя респираторная депрессия. Большинство осложнений СА связаны с погрешностями в технике и методике ее выполнения, недооценкой значимости профилактических мероприятий, направленных на предупреждение артериальной гипертензии и высокого спинального блока. Анализ полученных данных позволил нам выделить группу повышенного риска, в которую входят лица пожилого и старческого возраста, больные с выраженной гиповолемией различной этиологии, неудовлетворительными компенсаторными возможностями сердечно-сосудистой системы (скрытая сердечнососудистая недостаточность).
ВЫВОДЫ
- При проведении СА следует неукоснительно соблюдать все существующие правила ее выполнения с обязательным учетом плотности вводимых интратекально препаратов.
- СА наиболее безопасна при операциях на органах малого таза и нижних конечностях. Использование СА при оперативных вмешательствах
на органах верхней части брюшной полости представляет реальную опасность из-за резкой артериальной гипотонии и респираторных
нарушений. - Оптимальная доза лидокаина (тримекаина) для интратекального введения составляет 1 мг/кг, морфина — 10 мкг/кг, фентанила — 0,35 мкг/кг.
- У лиц, относящихся к группе повышенного риска, от СА следует отказаться в пользу другого метода обезболивания.
ЛИТЕРАТУРА
- Рифтин А. Д., Гельцер Б. И., Григоренко Г. Ф. Распознавание функциональных состояний организма на основе кибернетического анализа сердечного ритма: Метод, разработка. — Владивосток, 1986.
- Хапий X. X., Давыдов С. Б. Современные методы регионарной анестезии: Осложнения, их профилактика и лечение: Обзор, инофрм.— М., 1988.
- Covino В. G. I/ Int. Anesth. Clin.— 1989.—Vol. 27, N 1.— P. 8—12.
- Duthie D. J., Nitnmo N. S. // Brit. J. Anaesth,— 1987.— Vol. 59, N 1.—P. 61—77.
- Francois Q., Cara M., Deleuze R., Poisvert M. Medecine L’urgence Anesthesia Reanimation Pares.— 1981.— Vol. 8.— P. 136—143.
- Lambert D. H. // Int. Anesth. Clin,—1989.—Vol. 27, N 1. P. 51—55.
1 В 1988 г. в журнале «Anesthesiology» № 1 A. Keats, анализируя случаи внезапной остановки сердца во время СА, пришел к выводу, что все они — результат артериальной гипотензии из-за резкой вазоплегии и применение вазопрессоров (адреналина), а не инфузионная терапия должно быть первоочередным жизнеспасительным мероприятием.— Прим. ред.
Источник
