Отеки от болезни селезенки

Увеличение селезенки (спленомегалия), которое есть вторичным заболеванием, признаком основного, более серьезного заболевания.
Спленомегалия: причины
Как уже было сказано выше, спленомегалия не является отдельным заболеванием, а является одним из симптомов другого заболевания.
Среди основных причин выделяют:
- инфекции: тиф, паратиф, сепсис, туберкулез, бруцеллез, сифилис, инфекционный мононуклеоз, эндокардит, инфекционный гепатит;
- цирроз: спленомегалия не так ярко выражена, боли больше присутствуют в правом подреберье;
- микозы или грибковые заболевания, – бластомикоз, гистоплазмоз;
- гельминтозах;
- анемии: гемолитическая (когда эритроциты разрушаются внутри кровеносного сосуда), идиопатическая и тромботическая тромбоцитопеническая пурпура, пернициозная (недостаток витамина В12 в связи с проблемами желудочно-кишечного тракта, что приводит к анемии);
- тромбоцитопения – спленомегалия является причиной снижения уровня тромбоцитов, вследствие чего будет снижение иммунитета
- заболевания кроветворных органов: лимфомы, которые имеют свойства быстро расти и прогрессировать, острые и хронические лейкозы;
- заболевания соединительной ткани – системная красная волчанка, синдром Фелти;
- киста, абсцесс селезенки;
- болезни накопления – амилоидоз, саркоидоз, липидные и нелипидные;
- заболевания крови – сепсис (заражение крови), гемоглобинопатии, сфероцитоз врожденный;
- cпленомегалия поджелудочной железы – возникает при опухолях поджелудочной, когда та перекрывает селезеночную вену, которая является единственным путем оттока крови из селезенки;
- cпленомегалия почек – возникает при нарушении процессов фильтрации, реабсорбции и секреции почек, при которых возникают гемодинамические изменения в крови, что приводит к увеличению селезенки.
Виды спленомегалии:
- воспалительная – возникает при воспалительных процессах и характеризуется воспалением ткани селезенки.
- невоспалительная – характеризуется нарушением функции селезенки, без воспалительного процесса.
- выраженная – спленомегалия, проявляющаяся остро, с выраженной симптоматикой.
- Умеренная – с невыраженной клинической картиной.
Спленомегалия при беременности
Проявляется как гемолитическая анемия, так же как и спленомегалия у новорожденных, возникает по той же причине – врожденной гемолитической анемии новорожденных. В первые месяцы жизни младенца из -за нарушения обмена железа возникает цирроз печени, что приводит к гепатомегалии, спленомегалии и к мышечной слабости, задержке в развитии, которое нужно заранее выявить.
Спленомегалия: симптомы
Поскольку данная болезнь является в большинстве случаев симптомом, поэтому и признаки спленомегалии будут разные, в зависимости от основного диагноза.
Признаки воспалительной спленомегалии
- высокая температура тела – больше 39*С;
- резкая, режущая и острая боль в левом подреберье;
- редко проявляющаяся тошнота, рвота, диспепсия (нарушения пищеварения);
- при пальпации (прощупывании) в проекции селезенки будут выражены болезненные ощущения.
Признаки невоспалительной спленомегалии
- субфебрилитет (температура тела будет не выше 37,7*С), который проявляется редко, в большинстве случаев эта форма протекает с нормальной температурой;
- слабая, ноющая, невыраженная боль в левом подреберье;
- невыраженная боль при пальпации.
Признаки умеренной спленомегалии похожи на невоспалительную, с подобным проявлением симптомов. Выраженная имеет острое, тяжелое протекание, как при воспалительной.
Общими симптомами являются:
- увеличение селезенки (считается, что от 1 г снижения гемоглобина в крови селезенка увеличивается на 2 сантиметра ниже реберной дуги);
- при увеличении размеров печени (гепатомегалия) спленомегалия выражена не так ярко, так как проблемы с печенью выражены более ярко, а проблемы селезенки определяются при общем осмотре и при клинико -лабораторных исследованиях.
- изменения показателей крови, которые зависят от основного заболевания;
- боли в левом подреберье.
Спленомегалия: диагностирование
Начинается со сбора анамнеза болезни, анамнеза жизни (были ли раньше такие состояния, какие имел инфекционные болезни, были ли посещения экзотических стран, имеет ли вредные привычки), выяснения причины когда, как и при каких обстоятельствах появилась боль в правом подреберье, общая слабость, повышенная температура. Дальше проводят общий осмотр пациента, при этом пальпируют в проекции селезенки для определения размеров и наличие боли.
Проводятся консультации других специалистов для выяснения причины спленомегалии.
И напоследок комплекс лабораторных и инструментальных исследований:
- УЗД органов брюшной полости, определяется состояние печени, желчного пузыря, поджелудочной железы. Определяются размеры селезенки.
- КТ органов брюшной полости – для выявления опухолей, кист, как на селезенке, так и на других органах
- стернальная пункция – при подозрении на рак крови, сепсис.
- общий анализ крови – определяют наличие анемий, повышенное количество лейкоцитов.
- биохимический анализ крови – показывает состояние печени, а также состояние поджелудочной железы.
- общий анализ мочи – для определения, как работают почки, мочевыводящие пути, состояние репродуктивной системы.
- анализ кала на наличие гельминтов.
Спленомегалия: лечение
Начинают с лечения тех проблем, которые являются истинной причиной увеличения селезенки:
- назначают антибактериальные препараты при бактериальных причинах;
- удаление и лечение злокачественных новообразований при помощи хирургического вмешательства и применения противоопухолевых препаратов;
- препараты железа и витамины при анемиях;
- гормональные препараты, как противовоспалительные средства терапии.
Если состояние пациента тяжелое, а размеры селезенки критические, на грани разрыва, врачи приходят к экстренному методу – удалению селезенки, для того, чтобы предупредить риск ее разрыва и последующих осложнений.
Профилактика спленомегалии
Поскольку единой причины не существует, то и профилактики как таковой и нет. Нужно помнить о вреде курения и алкоголя, отказываться от них, следить за свои состоянием, своим здоровьем и проводить профилактические осмотры у врачей.
Источник
Селезенка – непарный орган в теле человека, который выполняет важные функции. Но, к сожалению, мало кто знает о патологиях, связанных с ней, а также о том, какими симптомами сопровождаются болезни селезенки и какие последствия могут быть. Хотя последствия у заболеваний такого органа могут быть довольно тяжелыми.
По сути своей селезенка представляет красную пульпу из эритроцитов и белую пульпу – лимфоидную ткань, здесь происходит формирование лимфоцитов. Клетки органа определяют чужеродные антигены и образуют собственные антитела. Основное время работы селезенки, отмечают специалисты, – утро. Поэтому если в период 9-11 утра есть ощущение слабости и дневной сонливости, а также отсутствие аппетита, но при этом активное желание закусить сладеньким, стоит подумать в направлении заболеваний селезенки. В ней отсутствуют болевые рецепторы, а неприятные ощущения могут появляться лишь при растяжении защитной капсулы.
О том, почему может болеть селезенка и какие симптомы должны настораживать, а также как справляться с подобными патологиями, АиФ.ru рассказала врач-гастроэнтеролог, диетолог Нурия Дианова.
Важный орган
Это один из органов иммунной системы, в нем происходит первичное распознавание любых инфекционных агентов, бактерий, вирусов, образований к ним антител. Здесь обучаются клетки иммунной системы для распознавания опасности.
Селезенка является кладбищем кровяных клеток, таких как эритроциты и тромбоциты, они там гибнут, перерабатываются. Также селезенка – это депо железа. Там после разрушения старых эритроцитов железо сохраняется и используется молодыми эритроцитами.
Специфических диет для селезенки нет. Все зависит от причины патологии селезенки, от первичного заболевания.
Разрушающие болезни
Классификаций болезни селезенки много, но условно их можно разделить на три группы.
1. Опухолевые заболевания.
2. Спленомегалия и гиперспленизм при циррозах различной этиологии. Спленомегалия – это увеличение селезенки. Гиперспленизм – это синдром, при котором нарушается кроветворение, появляется дефицит клеток крови. Часто сопутствует увеличению селезенки.
3. Неопухолевые заболевания – спектр здесь широк. Врожденные кисты, травмы, паразитарные образования, нарушение кровообращения, инфаркт селезенки.
Болезни селезенки могут быть довольно опасны. Глобальное осложнение таких патологий – летальный исход. Например, при травмах, авариях, падениях, когда возможен разрыв органа с массивной кровопотерей, когда происходит массивное внутрибрюшное кровотечение, которое может привести к смерти. Поэтому при авариях, травмах обязательно проводится тщательный осмотр и диагностика органов брюшной полости, чтобы исключить надрывы. Селезенка – очень нежный орган.
Второе осложнение – это снижение иммунитета. Человек подвержен большому количеству заболеваний, либо постоянно рецидивируется одна и та же болезнь. Это ситуации, когда пациента лечат, лечат, а болезнь снова возникает.

Жизнь без органа
Если у человека есть надрыв селезенки, то, вероятнее всего, орган будут удалять. Или если речь идет об опухолевых заболеваниях, выраженном тромбозе селезеночной и печеночной вен на фоне цирроза.
Селезенку не замещают. Несмотря на определенную важность органа, без нее можно жить, можно рожать детей. У меня была пациентка, которая пережила в 5 лет аварию и удаление селезенки, а потом жила обычной жизнью, родила двоих детей.
Печень частично компенсирует отсутствие селезенки, поэтому печень не нужно перегружать. Очень важно отказаться от алкоголя, питаться здоровой пищей. И осознавать, что, если иммунитет снижен, нужно серьезно подходить к лечению заболеванию, к вакцинации.
Группа риска
Есть определенная группа лиц, подверженных проблеме патологических заболеваний органа. Так, например, бывают врожденные патологии. Кроме того, не стоит забывать про факторы риска, в числе которых злоупотребление алкоголем, развитие цирроза печени, употребление запрещенных препаратов, вирусные гепатиты с исходом в цирроз, травмоопасный спорт – бокс и другие.

Методы терапии
Основных методов лечения разнообразных патологий селезенки два: хирургический и консервативный.
Если это онкология, то чаще всего это комплексное лечение: химиотерапия, лучевая терапия, возможно, удаление органа. И особая высокобелковая диета.
Если это абсцесс, то нужно принимать антибактериальные препараты. Подобрать необходимый препарат можно только после анализа на бактериальный посев, который позволяет определить чувствительность к антибиотикам. Так врач сможет понять, какой препарат даст наибольший эффект. А диета будет направлена на повышение иммунных сил организма, на борьбу с инфекцией.
Если паразитарная киста – боремся с паразитами. Для этого врач предлагает специальные препараты и манипуляции. Затем проверяет состояние пациента.
Если гиперспленизм и спленомегалия, обусловленные циррозами, то лечат основное заболевание – цирроз. Для этого есть специальные стандартные схемы терапии, позволяющие стабилизировать состояние человека и помочь ему справиться с болезнью.
С врачебной помощью в случае с заболеваниями селезенки не надо затягивать – стоит поскорее начать терапию. Она, как и в случае с другими заболеваниями, позволит получить более ощутимый и долгосрочный эффект.
Источник
Спленомегалия – вторичный патологический синдром, который проявляется увеличением размеров селезенки. Увеличение органа невоспалительного генеза сопровождается ноющей болью, чувством распирания в левом подреберье. При инфекционных процессах возникает лихорадка, резкая боль в подреберье слева, тошнота, диарея, рвота, слабость. Диагностика основывается на данных физикального осмотра, УЗИ, сцинтиграфии селезенки, обзорной рентгенографии и МСКТ брюшной полости. Тактика лечения зависит от основного заболевания, которое привело к спленомегалии. Назначают этиотропную терапию, при необратимых изменениях и значительном увеличении органа выполняют спленэктомию.
Общие сведения
Спленомегалия – аномальное увеличение селезенки. Синдром не является самостоятельной нозологической единицей, а возникает вторично, на фоне другого патологического процесса в организме. В норме селезенка весит около 100-150 г и не доступна для пальпации, т. к. полностью скрыта под реберным каркасом. Пальпаторно определить орган удается при его увеличении в 2-3 раза. Спленомегалия может являться индикатором серьезных болезней, ее распространённость в общей популяции составляет 1-2%. У 5-15% здоровых детей определяется гипертрофия селезенки ввиду несовершенства иммунной системы. Синдром может встречаться у людей всех возрастов. В равной степени поражает лиц женского и мужского пола.
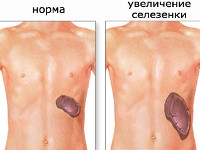
Спленомегалия
Причины спленомегалии
Селезенка является важной составляющей иммунной системы. Повышение функциональной активности, увеличение скорости кровотока и размеров органа сопровождает большое количество заболеваний как инфекционной, так и неинфекционной природы. К основным причинам развития данной патологии относят:
- Инфекционные заболевания. Увеличение размеров происходит в результате повышенной иммунной нагрузки на орган при бактериальных (сифилис, туберкулез), вирусных (ВИЧ, цитомегаловирус, вирус Эпштейна-Барр), грибковых (бластомикоз, гистоплазмоз), паразитарных (шистосомоз, эхинококкоз), протозойных (малярия, лейшманиоз) острых и хронических инфекциях.
- Аутоиммунные заболевания. Гиперплазия развивается при повышении фагоцитарной функции селезенки, активации ретикулоэндотелиальной системы на фоне аутоиммунных болезней (ревматоидный артрит, системная красная волчанка, узелковый периартериит).
- Миелопролиферативные болезни. Спленомегалия формируется при злокачественной трансформации костномозговых клеток, что сопровождается их избыточной пролиферацией и нарушением гемопоэза в т. ч. в селезенке. К данным состояниям можно отнести истинную полицитемию, миелолейкоз, миелоидную метаплазию.
- Новообразования различной этиологии. Увеличение органа может быть связано с доброкачественными и злокачественными образованиями селезенки, опухолями кроветворной системы (лимфома, острый и хронический лейкоз) и с метастазированием из других очагов (рак легкого, рак печени).
- Гематологические расстройства. Синдром развивается на фоне повышения функциональной нагрузки на селезенку при наследственных и приобретенных заболеваниях крови (гемолитическая анемия, талассемия, циклический агранулоцитоз и др.).
- Нарушения обмена веществ. Спленомегалия возникает в результате инфильтрации паренхимы макрофагами, липидами или другими метаболитами при приобретённых и наследственных нарушениях обмена веществ (фенилкетонурия, болезнь Вильсона, синдром Зольвегера, гликогенозы и др.).
- Нарушение кровообращения. При нарушении оттока крови по венозному руслу в результате застойных явлений происходит рост сосудистой ткани, увеличивается число эритроцитов, повышается давление в портальной системе, развивается гипертрофия органа. К данному состоянию может привести тромбоз селезеночной вены, перекручивание сосудистой ножки селезенки.
Классификация
В гастроэнтерологии синдром классифицируется в зависимости от этиологии и патогенеза. Выделяют две формы спленомегалии, имеющие различную природу и клинические проявления:
- Воспалительная. Возникает на фоне бактериальной, вирусной, протозойной, грибковой инфекции (острый вирусный гепатит, краснуха, туберкулез, сальмонеллез, малярия и др.). Проявляется яркой клинической картиной и общей интоксикацией организма.
- Невоспалительная. Развивается в результате различных заболеваний неинфекционной природы (анемии, амилоидоз, цирроз печени, лейкозы). В данном случае более выраженными являются симптомы основного заболевания, клинические проявления со стороны селезенки носят стертый характер.
Симптомы спленомегалии
Клиническая картина зависит от исходной патологии, причин и степени увеличения органа. В большинстве случаев на первый план выходят симптомы первичного заболевания. Воспалительные спленомегалии сопровождаются повышением температуры тела до фебрильных значений, тошнотой, рвотой, послаблением стула, выраженной слабостью. Болезненные ощущения часто носят острый режущий характер и локализуются в области левого подреберья.
При невоспалительной этиологии заболевания температура тела нормальная или субфебрильная. Возникает тупая ноющая или давящая боль в левом подреберье слабой интенсивности. Общие симптомы интоксикации отсутствуют или слабо выражены. Синдром спленомегалии сопровождается появлением бледности кожных покровов с синеватым оттенком, снижением аппетита, уменьшением работоспособности. Часто отмечается одновременное увеличение размеров селезенки и печени – гепатоспленомегалия. В этом случае к основным симптомам присоединяется чувство тяжести и распирания в подреберье справа.
Осложнения
К наиболее серьезным осложнениям спленомегалии относится разрыв селезенки. Данное состояние сопровождается массивным кровотечением и приводит к развитию геморрагического шока, а при отсутствии экстренных мер – к летальному исходу. Нарушение функции селезенки может сочетаться с внутриорганным разрушением форменных элементов крови, возникновением гиперспленизма, который сопровождается лейкопенией, анемией, тромбоцитопенией. В результате нарушается свертываемость крови, снижается иммунная функция организма, развивается гипоксия. Данное состояние может привести к жизнеугрожающим последствием (шок, кровотечение).
Диагностика
Первичная диагностика заключается в консультации гастроэнтеролога. Во время физикального осмотра специалист пальпаторно определяет патологически увеличенный орган, перкуторно – изменённую селезеночную тупость. С помощью изучения анамнеза жизни и заболевания врач может предположить причину, повлекшую развитие спленомегалии. Для подтверждения диагноза и проведения дифференциальной диагностики назначают следующие инструментальные исследования:
- УЗИ селезёнки. Позволяет определить размеры и форму органа. Выявляет травмы, воспалительные процессы, новообразования и аномалии развития селезенки.
- Обзорная рентгенография брюшной полости. На снимках определяется увеличение селезенки и смещение близлежащих анатомических структур (желудка, кишечника). При рентгеноскопии селезенка подвижна и участвует в акте дыхания.
- МСКТ брюшной полости. Современный метод исследования, который позволяет получить детальное изображение органа. При локализации первичного заболевания в брюшной полости (опухоль, эхинококковая киста) данный способ помогает определить причину спленомегалии.
- Сцинтиграфия селезенки. С помощью радиоизотопного исследования можно определить функциональное состояние и очаговые изменения селезеночной паренхимы. Одновременно часто проводится сцинтиграфия печени, что может помочь в поиске причины болезни.

КТ органов брюшной полости. Выраженное увеличение селезенки
При ярко выраженной клинической картине с симптомами интоксикации назначают ОАК, биохимический анализ крови, ОАМ. Спленомегалию дифференцируют с доброкачественными и злокачественными образованиями, абсцессом, кистой селезенки.
Лечение спленомегалии
Тактика лечения основана на поиске и устранении причинного заболевания. При инфекционных процессах терапия проводится с учетом возбудителя болезни (антибактериальные, противовирусные, противопротозойные препараты и др.). При аутоиммунной патологии назначают гормональные средства. При гематологических заболеваниях и новообразованиях применяют противоопухолевые препараты, лучевую и химиотерапию, пересадку костного мозга. Воспалительные спленомегалии с выраженными симптомами интоксикации требуют проведения дезинтоксикационной, противовоспалительной терапии. Симптоматически назначают витамины и минеральные комплексы, обезболивающие препараты.
При больших размерах селезенки, некоторых болезнях накопления (амилоидоз, болезнь Гоше и др.), гиперспленизме, тромбозе воротной и селезеночной вен выполняют удаление органа (спленэктомию). Диета при спленомегалии предполагает отказ от жаренных, копченных, консервированных блюд, алкогольных напитков. Рекомендовано сократить употребление сдобной выпечки, грибов, кофе, шоколада, газированных напитков. Следует отдавать предпочтение нежирным сортам мяса (крольчатина, говядина), овощам (перец, капуста, свекла), крупам, фруктам и ягодам (цитрусовые, бананы, яблоки, малина и др.). Из напитков рекомендуется употреблять некрепкий чай, морсы и компоты собственного приготовления.
Прогноз и профилактика
Спленомегалия – синдром, который может свидетельствовать о серьезных заболеваниях и потому требует проведения тщательной диагностики. Дальнейшие перспективы зависят от первоначальной патологии. Прогнозирование последствий заболевания не представляется возможным из-за многофакторности данного состояния. Профилактика заключается в предупреждении развития патологии, которая приводит к формированию спленомегалии. С этой целью рекомендовано ежегодное диспансерное наблюдение, своевременное лечение острых процессов в организме и санация хронических очагов воспаления.
Источник
