Отек затылочной части головы

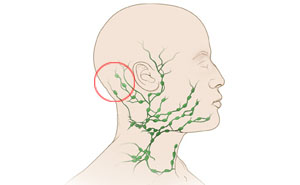 Воспаление лимфоузлов на затылке, как и в любой другой части тела, называется лимфаденитом. Независимо от причин, заболевание сопровождается болевыми симптомами, связанными с воспалительными процессами в затылочных узлах.
Воспаление лимфоузлов на затылке, как и в любой другой части тела, называется лимфаденитом. Независимо от причин, заболевание сопровождается болевыми симптомами, связанными с воспалительными процессами в затылочных узлах.
Лимфаденит не является самостоятельным заболеванием в большинстве случаев. Почти всегда это результат патологических процессов в организме.
Количество лимфоузлов в зоне шеи и головы достаточно большое, поскольку они защищают мозг от проникновения инфекций. Затылочные лимфоузлы в нормальном состоянии никак не дают о себе знать: они не прощупываются и не доставляют болевых ощущений. Если узлы в этой зоне воспаляются, человек начинает чувствовать дискомфорт и даже боль.
Причины воспаления лимфоузлов на затылке
Пусковым механизмом заболевания всегда являются инфекции различного происхождения, которые распространяются в организме. Увеличение узлов возникает в ответ на воспалительные процессы в области головы и шеи.
В медицинской практике лимфадениты делятся на две группы: специфические и неспецифические.
- Неспецифические воспаления лимфоузлов на затылке имеют общую характеристику: это реакция организма на одноразовую (например, грипп) или регулярно повторяющуюся атаку бактерий (например, хронические воспаления внутренних органов).
- Специфические лимфадениты представлены более серьезными системными заболеваниями, каждый их которых имеет особые проявления. Это синдром приобретенного иммунодефицита, мононуклеоз, туберкулез. Если затылочные лимфоузлы воспалены длительное время, это свидетельствует о развитии опухоли или онкологических процессов.
Рассмотрим причины воспаления шейных лимфоузлов более детально:
1. Бактериальные инфекции обусловлены попаданием в организм стрептококков, стафилококков и т.д. Бактерии начинают размножаться в пораженных органах, вызывая активизацию иммунитета. Если такие бактериальные очаги расположены на лице, на голове и на шее, то воспаляются лимфоузлы на затылке, возле ушей, под челюстью. Часто бактерии проникают через повреждения кожи: царапины, порезы при бритье и т.д. Примерами подобных болезней являются:
- отит, ларингит, гайморит;
- ангина;
- стоматит, кариес,
- карбункулы, фурункулы.
2. Вирусы. Попадая в организм, вирусы вызывают иммунный ответ в виде болезненности узлов лимфатической системы. Почти всегда это проявляется при сниженном иммунитете. Причины, что могут вызвать болезненность лимфоузлов, следующие: грипп, простуда, ветрянка, корь, мононуклеоз, розовый, чешуйчатый лишаи.
3. Микозы. Болезни, вызванные грибками, даже если они расположены на поверхности кожи головы или тела, иногда провоцируют лимфаденит. К ним относятся следующие виды лишая: стригущий, разноцветный, белый.
4. Системные заболевания: чума, сифилис, туберкулез, буцеллез.
5. Опухолевые процессы и развитие онкологии.
Развитие лимфаденита могут спровоцировать почти все заболевания инфекционного или системного характера. В некоторых случаях снижение иммунитета, авитаминоз в периоды межсезонья также вызывает увеличение и боль в лимфоузлах.
Симптомы
Симптомы заболевания проявляются по-разному в зависимости от причины и особенностей организма человека. Но существует ряд основных признаков, по которым можно определить наличие воспаления лимфоузлов.
При диагностике воспаления лимфоузлов на затылке выделяют следующие симптомы:
- Увеличение. При воспалении лимфоузлы увеличиваются и иногда могут выделяться на коже в виде выпуклостей. Помимо этого, их можно легко прощупать руками.
- Боль. Болезненность лимфоузла проявляется при прощупывании, поворотах головы. Если боль пульсирующая, это может свидетельствовать о процессах нагноения.
- Повышение температуры.
- Апатия, утомляемость, ухудшение общего состояния.
Когда клиническая картина сопровождается повышением температуры, появлением озноба, необходимо срочно обращаться за медицинской помощью. Если проявления болезни возникли после гриппа или простуды, то, наиболее вероятно, что процессы увеличения лимфоузлов на затылке прекратятся после полного выздоровления от основной болезни.
Лечение

Для эффективного лечения необходимо выяснить источник инфицирования, который вызывает воспалительные процессы в организме. Без правильного диагноза лечебные средства не дадут должного эффекта, поскольку не повлияют на очаг заражения.
Если лимфаденит вызван бактериальной инфекцией, назначаются антибиотики. В зависимости от общей клинической картины могут быть использованы следующие медикаменты: амоксиклав, клиндамицин, цефтриаксон, бензилпенницилин.
Иногда назначаются препараты, стимулирующие иммунную систему. Иммуномодуляторы необходимы для восстановления защитных сил организма: гропринозин, цимевен, лаферобион, амиксин.
Противовирусные средства помогают быстрее справиться с вирусными инфекциями: ацикловир, римандатин, лиофилизат, ридостин.
Если причиной увеличенного узла стало заражение грибком, то, в первую очередь, назначают противогрибковые препараты: тербинафин, вориконазол, флуконазол.
Дополнительно могут назначаться противоаллергические препараты. Эти медикаменты могут быть актуальны и при грибковых, и при бактериальных заражениях: левоцетризин, мебгидролин.
Лечение специфического лимфаденита зависит от главного диагноза и может отличаться в каждом конкретном случае. Если в течение полугода лечение не дает необходимого результата, затылочные лимфоузлы не уменьшаются, а болевые ощущения присутствуют, есть смысл пересмотреть диагноз и пройти дополнительное обследование.
Лимфаденит у детей
Лимфаденит на затылке у ребенка наблюдается чаще, чем у взрослых. Еще не окрепшая иммунная система очень чувствительна к появлению бактерий и вирусов. Во время инфекционной болезни и даже после выздоровления можно заметить увеличение лимфоузлов на затылке у детей. Вероятность заражения увеличивают царапины и другие повреждения кожи, сквозь которые в детский организм может проникнуть инфекция.
Ребенка необходимо обследовать у врача, когда:
- затылочные лимфоузлы увеличены длительное время;
- узлы болезненны не только при надавливании, но и при поворотах головы;
- кожа в затылочной части головы покраснела и чувствуется опухлость;
- у ребенка высокая температура;
- у ребенка регулярно наблюдается субфебрильная температура (37*).
Самостоятельно поставить диагноз очень сложно, и в случае с ребенком, опасно. Существует множество заболеваний, при которых проявляются разные формы воспалительных процессов затылочных лимфоузлов, поэтому важно вовремя обследовать ребенка, чтобы не допустить осложнений.
Осложнения

Лимфаденит в запущенных стадиях может проявляться нагноением узлов лимфатической системы. В этой ситуации есть несколько негативных аспектов. Во-первых, при нагноении лимфатическая система утрачивает способность уничтожать вредоносные микроорганизмы в пораженных участках тела. Во-вторых, нагноение может распространиться, если лимфоузел лопнет.
Распространение гноя имеет разные последствия, но все они очень серьезны, особенно,когда его очаг находятся в затылке. Если гной попадет в головной мозг, то это будет иметь необратимые последствия.
Серьезным осложнением является лимфангит. Это воспаление лимфатической системы бактериальной природы, когда поражаются все части лимфатической системы. При этом лимфоузлы увеличиваются и на шее, и по всему телу, а также воспаляются лимфатические сосуды и капилляры. Возникает покраснение и болезненность по ходу лимфотока на коже рук и ног, на шее и в зонах скопления лимфоузлов.
Воспаление затылочных лимфоузлов всегда указывает на другие болезни, иногда достаточно серьезные. Своевременное лечение быстро избавит от подобных проблем. Профилактика заключается в здоровом образе жизни и укреплении иммунитета.
Источник
278 просмотров
26 сентября 2020
Доброго времени суток, уважаемые доктора!!! Хотелось бы услышать советы по своему нынешнему состоянию, насколько это конечно возможно в условиях заочных консультаций…мне 43 полных лет, Начало ухудшения состояния примерно в апреле месяце этого года, проявлялось в слабости, несильных головных болей, преимущественно по утрам, подташнивание, и самое главное, давление в области висков, не скажу что болезненное, но скорее нудно надоедливое, как будто кто то пальцами давит на виски с обеих сторон, образуя шлем, такое же ощущение и в темени и по лбу, но в меньшей степени выраженности…. так же беспокоила неустойчивая походка, ощущение опьянения, появились скачки давления, я обычно гипотоник, давление в пределах 110/80, бывало чуть выше, а тут стало подниматься при физ. нагрузке до 130-140, при этом появлялся туман в глазах, глаза резало как от дыма, появились светобоязнь, не могла на солнце без очков совсем, в темное время кстати после сна так же трудно сразу открыть глаза, режет и давит на верхние веки.. добавился отек лица, в верхней части , под глазами, с темными кругами.. очень страшное состояние.. это при том, что я всегда занималась спортом, плавание в течении 6 лет, на спине плаваю хорошо, быстро, примерно километр за тренеровку, плюс три года тренажерный зал, сначала с тренером, потом самостоятельно, ничего особо в эти периоды не беспокоило, затем осенью прошлого года заболел верхний передний зуб, штифтованный, пошла в стоматологию, мне поменяли штифты у этого, и соседнего зуба, поставили вкладки, началось сильное воспаление, зубы выдрали с корнем, оказалось, сломали какую то костную перегородочку между зубами.. в итоге в марте этого года поставили импланты с наращиванием кости.. ставила в хорошей клиники, импланты германские, отек после установки прошел быстро, без осложнений.. а в апреле начались проблемы, описанные выше, общее недомогание, слабость, скачки давление, писк и шум в правом ухе, сдавленные виски, тупая боль в затылке… обратилась в поликлинику, т.к. к неврологу сразу попасть не удалось, пошла к терапевту, назначили мексидол, мидокалм, доксалгин, компбилепен.. все проколола, лучше не стало.. сделала мрт шейного отдела, т.к.. чувствовала что шея зажата, и давящая тупая боль в области затылка не давала покоя, кроме того беспокоили приливы, как будто начиналось жжение в области солнечного сплетения, и поднималось выше, к груди, давало в голову, в глазах темнело, дурнело, в общем на грани потери сознания, боялась одна далеко от дома отходить, упасть.. обратилась в платную клнику к неврологу, прописали препараты для улучшения мозгового кровообращения, сказала, что это проблемная шея, принимала цераксон, мексидол, атаракс для улучшения сна, месяц принимала, без особых улучшений, затем назначали атразан, ксефокам, делали в шею блокады церебролизина, афлутопа, физиотерапия токами дорсенваля, десять сеансов рефлексотерапии.. доктор еще предлагала вытяжение на дорогостоящем оборудовании, не помню его название, сеанс 1 т.р., усомнилась в эффективности.. голова после лечения продолжает кружиться.. да, еще я очень люблю плавать под водой, летом наплавалась от души в реке, заболело правое ухо, оно вообще у меня проблемное, в прошлом году так же после купания в реке болело пару недель, и в этом году так же, плавала каждый день на Урале, чтобы сделать пользу для шеи, в итоге ухо разболелось, была у двух лоров, внешний осмотр ничего не дал, снизился слух, боль сильная, а выделений никаких.. в итоге отправили меня с богом к неврологу, сказали не наши проблемы.. стараюсь сама держать себя на поверхности., т.е. в рабочем состоянии, но.. при кружениях головы это сложно, делаю гимнастику, пытаюсь заниматься как то в домашних условиях, раньше гоняла на велотренажере по 20 км с нагрузкой, вчера проехала пять км, пуль до 150, слабость.. что со мной, не понимаю, устала уже гуглить(((( сменила 4 неврологов, двух терапевтов, точнее, они сами перманентно у нас в поликлинике меняются.. сама себе назначала обследования, сделала узи щитовидки плюс гормноны- все в норме, гинеколог и гормоны по женски ,думали может климакс, но нет, все в норме, почки смотрели узи, анализы крови, мочи, все в норме.. дважды делала дуплексное сканирование сосудов шеи и головы, тоже ничего криминального… уважаемые доктора, что еще можно предпринять, какие обследования над собой еще совершить, от чего у меня это головокружение, не сильное, но постоянное, шаткость походки, картинка как бы плывет при переводе взгляда, при принятии горизонтального положения, очень противная утренняя тошнота, ем мало, аппетита нет, вес падает.. сама себя не узнаю, год назад была совершенно другим человеком, тренер в спортзале так и говорил про меня, машина, не устающая.. сглазил наверное(((( да, мрт головного мозга я так же сделала, ничего особо привлекающего внимания нейрохирургов не нашли…
Источник
Боль в затылке и шее – неужели цервикокраниальный синдром?
Неприятное состояние, когда болит голова сзади, в области между шеей и затылком, в большинстве случаев вызываются расстройством шейного отдела позвоночника, т.е. цервикокраниального перехода (области сзади головы, расположенной между шейным отделом позвоночника и черепом); за возникновение столь неприятного состояния, при котором болит затылок и шея, отвечает раздражение черепно-мозговых нервов. Иногда давящая боль отдаёт в стороны, вследствие чего болят плечи (с левой и правой стороны), боль в шее и затылке простреливает в виски.
Раздражение вызывает напряжение мышц вокруг шейного отдела позвоночника, нефизиологичное положение или наклон позвоночника в месте его перехода к черепу, а также отёк мягких тканей (затрагивается шея и затылок) в ответ на нагрузки (часто неправильные) верхней части тела.
Вследствие этого возникает спазм шейных мышц, который может появиться сужением артерий, снабжающих голову. Это явление, в свою очередь, может вызвать раздражение нервных окончаний в повреждённой ткани, которые передают болевые сигналы в мозг. Таким образом возникает боль (болит шея и затылок), отдающая в стороны (болят плечи, виски – с левой и правой стороны).
Как возникает боль сзади, затрагивающая шею и затылок?
В возникновении этих трудностей, когда болит голова сзади (шея, затылок) и плечи (с левой и правой стороны) наиболее важную роль играет долгосрочное воздействие нефизиологичной нагрузки на шейный отдел позвоночника, отсутствие физической активности, а с другой стороны – и чрезмерные физические нагрузки (часто болит голова сзади – шея и затылок – как и плечи с левой и правой стороны, у культуристов и очень активных спортсменов, которые забывают об отдыхе).
Фактором риска является длительное неестественное положение шейного отдела позвоночника (работа в офисе, особенно, в сочетании с кондиционированием воздуха и сквозняками).
Кроме того, у определённой части населения боль часто возникает из-за расстройств переходной области между шейным отделом позвоночника и черепа.
Факторам риска также могут быть прошлые травмы, затронувшие шейный отдел позвоночника.
Симптомы
Если вас беспокоит частая головная боль (независимо от того, где болит – шея, виски, в левой или правой стороны…), обратитесь к врачу, чтобы исключить любые другие причины ваших проблем!
Нарушения в шейном отделе позвоночника имеют место в том случае, если присутствует, как минимум, 1 из следующих симптомов:
1. Чаще всего болит шея и затылочная область.
2. Болезненность усиливается при движении головы и шейного отдела позвоночника
3. Цервиковестибулярный синдром имеет место в том случае, когда боль сопровождается головокружением, тошнотой и/или рвотой.
4. Болит не только шея, но вся верхняя часть позвоночника.
5. Присутствуют симптомы сжатие нервных корешков (уменьшение чувствительности или покалывание рук – как левой, так и правой – и боли или чувство слабости в верхних конечностях).
Также можно попробовать пропальпировать трапециевидную мышцу. Если почувствуете чувствительную область, нажатие на которую вызывает типичную боль в области шеи, целесообразно выполнять упражнения на растяжку.
Лечение
Терапия в острой фазе включает в себя физическую релаксацию. Это значит – не сидеть 12 часов подряд в одном положении! Необходим режим отдыха в тепле и сухости, кратковременное введение анальгетиков, НПВС препаратов и мышечных релаксантов.
При более долгосрочных трудностях лечение основывается, главным образом, на надлежащей реабилитации, в ходе которой расслабление шейного отдела позвоночника, массирование болезненных точек и обучение надлежащим домашним упражнениям может достаточно успешно устранить проявления цервикокраниального синдрома. В более тяжёлых случаях симптомы, по крайней мере, могут быть сведены к минимуму.
Лечение «стандартными анальгетиками»
Применяются обычные болеутоляющие средства (анальгетики), в основном, из группы НПВС и противовоспалительные препараты. Их химическое действие является относительно сложным, важно их комплексные эффекты. Кроме активного обезболивающего действия, они подавляют воспаление и уменьшить повышенную температуру. Эти препараты являются одними из наиболее часто используемых лекарств всей человеческой популяции. В мире ежедневно потребляется около 40 миллионов таблеток аспирина (ацетилсалициловая кислота). К сожалению, до 5% людей, хоть единожды при приёме препарата, испытали кровотечение из желудочно-кишечного тракта (которое наиболее часто проявляется болью в животе или наличием крови в стуле).
С другой стороны, очень похожие негативные последствия может иметь и приём других лекарств из этой группы (Парален, Нурофен, Панадол…), являющихся одними из наиболее часто используемых препаратов и способствующих развитию печёночной недостаточности.
Для того, чтобы при приёме обычных анальгетиков получить максимум пользы и избежать осложнений, целесообразно помнить несколько фактов:
1. Если боль присутствует в долгосрочной перспективе (и не является особым случаем, как в случае ревматоидного артрита и т.д.), лечение обычными анальгетиками не подходит; необходимо искать причину боли и бороться с первичным заболеванием.
2. Общие анальгетики предназначены для краткосрочного использования в низких дозах (заметьте, что даже малая доза аспирина – в 4-5 раз ниже, чем доза обезболивающего, которое используется для предотвращения сердечных приступов и инсультов, вследствие длительного использования у многих пациентов вызывает желудочно-кишечное кровотечение).
3. Если после приёма общих анальгетиков возникают проблемы с желудком, если трудности учащаются или возникли внезапно, непосредственно, после начала лечения, немедленно остановите приём препаратов и обратитесь к врачу.
4. Помните об опасной комбинации обычных анальгетиков и кофеина – она разрушают слизистую оболочку желудка; таким образом, приятная чашечка кофе вместе с «невинным» аспирином может легко превратиться в серьёзную проблему со здоровьем.
5. Высокий риск осложнений возникает из-за использования обычных анальгетиков у людей, у которых были или возникли такие проблемы, как, например, язва желудка или двенадцатиперстной кишки.
Профилактика цервикокраниального синдрома
Боль – неизбежна. Для того, чтобы уменьшить риск её возникновения, уменьшить интенсивность и, в конечном итоге, устранить в целом, следует регулярно уделять внимание реабилитационным упражнениям. Перед каждым упражнением необходимо разогреться и «раздвигаться».
Необходимо:
1. Придерживайтесь правильной техники упражнений.
2. Обеспечьте баланс в упражнениях и добавьте к тренировкам компенсационные упражнения и упражнения на растяжку.
Источник
