Отек в прямой кишке
Проктит является воспалительным заболеванием слизистой оболочки прямой и сигмовидной кишки, вызываемым различными факторами. Считается последствием недолеченных острых заболеваний. Возникает на фоне специфической природы (гонорейной, туберкулезной, сифилитической). Иногда развивается после глистной инвазии. Чаще всего проявляется чувством дискомфорта в области заднего прохода, кровянистыми выделениями из прямой кишки, частыми ложными позывами к опорожнению кишечника, сильным жжением и болью при дефекации. Запущенное хроническое воспаление прямой кишки может приводить к развитию язв на слизистой оболочке и появлению свищей.
Причины заболевания
Чаще всего заболеванию способствует ряд причин. Среди них самыми распространенными считаются:
- употребление вредной и «быстрой пищи» (соленых, острых блюд, продуктов быстрого приготовления, алкоголя, напитков, содержащих кофеин);
- неправильный режим питания;
- частые запоры;
- болезни половых органов (особенно вульвовагинит у женщин и простатит у мужчин);
- геморрой;
- наличие в организме паразитов различных типов;
- переохлаждение;
- последствия венерических болезней;
- ослабление иммунитета.
Формы проктита
Выделяют острую и хроническую формы проктита. Острая форма развивается быстро. Наблюдается ранимость и поражение поверхности слизистой оболочки прямой кишки в виде отеков и изменений структуры и складчатости.
Хроническая форма проктита бывает трех видов: атрофическая, нормотрофическая и гипертрофическая.
- Для атрофической хронической формы проктита характерны истощение слизистой и сглаженность ее складок.
- При нормотрофической форме складчатость слизистой оболочки не нарушается, имеет обычный вид.
- Гипертрофическая форма характеризуется истончением и рыхлостью складок слизистой прямой кишки.
Хроническая форма протекает на протяжении длительного периода времени и характеризуется глубоким поражением слизистой прямой кишки.
При хронической форме наблюдаются:
- периодические боли ануса или области прямой кишки;
- длительные запоры;
- слизь при дефекации.
 Симптомами острой формы проктита чаще всего являются:
Симптомами острой формы проктита чаще всего являются:
- боли в прямой кишке и промежности, особенно в период дефекации;
- ложные позывы стула;
- наличие гнойных кровянистых выделений во время дефекации;
- повышение температуры тела;
- сильное жжение и ощущение тяжести в прямой кишке;
- частые запоры и расстройства желудка;
- чувство усталости и недомогания.
Острый проктит бывает разных видов, каждый из которых имеет характерные симптомы.
- Катарально-геморроидальный проктит сопровождается гиперемией и точечными кровоизлияниями в слизистой оболочке прямой кишки.
- При катарально-гнойном проктите на прямой кишке наблюдаются гнойные выделения, напоминающие налет.
- Полипозный проктит сопровождается тугими болезненными наростами на слизистой оболочке.
- При эрозивной форме проктита на поверхности прямой кишки развиваются язвы и эрозии.
Виды проктита
В зависимости от причины, вызвавшей заболевание, различают следующие виды проктита:
- гонорейный;
- лучевой;
- застойный;
- алиментарный;
- паразитарный.
Гонорейный проктит возникает в результате заражения заднего прохода гнойными выделениями, содержащими гонококки, путем попадания из мочеполовых путей. Поражает нижнюю часть прямой кишки (приблизительно 3-4 см над наружным сфинктером).
Развитие лучевого язвенного проктита происходит не сразу, а через несколько месяцев после проведенной рентгенотерапии при подозрении опухоли женских половых органов. При этой форме проктита характерны: постоянное давление в кишке, ложные позывы дефекации, слизистые кровянистые выделения.
Застойный проктит возникает у лиц, часто страдающих запорами.
Алиментарный проктит характерен для людей, которые неправильно питаются и ведут нездоровый образ жизни.
Паразитарный проктит вызывают трихомонады, балантидии и дизентерийные амебы.
Диагностика проктита
Для диагностирования заболевания необходимо:
- сделать ректоскопию;
- сдать анализ кала;
- провести бактериологическое исследование;
- выполнить биопсию слизистой прямой кишки.
Лечение проктита
При обнаружении каких-либо симптомов следует немедленно обратиться за консультацией к специалисту. Откладывать визит к врачу на потом не стоит, т.к. есть большой риск развития этого заболевания на фоне рака прямой кишки, микротрещин заднего прохода либо геморроя.
Диагностируется заболевания после ректального исследования и ректоскопии.
Определить степень и характер воспаления позволяет цитологическое исследование каловых масс, биопсия слизистой оболочки прямой кишки.

Лечение проктита на ранней стадии более эффективно, т.к. позволяет уберечь себя от заболеваний пищеварительного тракта, обмена веществ, нарушений кислотности желудка, которые присущи хронической форме воспаления прямой кишки.
Лечение обычно включает применение противовоспалительных мазей и свеч, преимущественно растительного состава. Лечебные компоненты быстро всасываются в ткани прямой кишки и нормализуют ее деятельность.
При лечении важно установить истинную причину возникновения болезни. Иногда, точно не зная причины возникновения болезни, рекомендуется применять комплексные методы лечения.
Для эффективного лечения пациенту необходимо лишь четко выполнять рекомендации врача.
Лечение тяжелых форм проктита проводится только в стационаре под контролем медиков. После анализа на чувствительность к антибиотикам рекомендуется противовоспалительная терапия антибиотиками и сульфаниламидами.
При очень тяжелых формах язвенного проктита показано лечение кортикостероидами.
Сужение прямой кишки подлежит только оперативному лечению хирургическим путем.
Профилактика проктита
Во избежание заболевания следует вовремя лечить такие болезни, как дизентерия, колит, запоры, чтобы они не переросли в дальнейшем в воспаление слизистой.
Не стоит увлекаться очистительными клизмами и употреблением слабительных препаратов, т.к. они, в конечном итоге, способствуют раздражению слизистой оболочки прямой кишки.
Также стоит следить за своим питанием. Лучше всего отказаться от пряностей, алкоголя, острой, жирной и соленой пищи либо значительно уменьшить их употребление.
В профилактических целях рекомендуется в сутки выпивать около 2 л жидкости.
Отличным профилактическим средством будет также санаторное лечение.
Чем опасны осложнения болезни
Среди осложнений следует выделить рак прямой кишки либо ее сужение.
едолеченный проктит может иметь плохие последствия. Воспаление может перейти на другие органы и системы организма. Более всего поражениям подвергается сигмовидная кишка. Тогда заболевание имеет название проктосигмоидит. В редких случаях наблюдается поражение заболеванием соседних тканей прямой кишки, приводящее к развитию болезни под названием парапроктит.
Если вовремя не обнаружить заболевание, долго его не лечить, заниматься самолечением, возможно развитие болезни, ухудшение состояния здоровья, возникновение онкологических заболеваний.
«ПолиКлиника Отрадное» имеет в своем штате квалифицированных проктологов, готовых с понимаем отнестись к вашей проблеме и наиболее эффективно устранить ее. Стоит отметить, что стоимость лечения любой формы проктита в клинике доступна большинству пациентов. За подробной информацией о методиках лечения и стоимости можно узнать, позвонив по телефонам, размещенным на сайте клиники.
Источник
При этом заболевании воспаляется слизистая прямой кишки. Больные мучаются от бесконечных, часто безрезультатных позывов в туалет, раздражения кожи и слизистой вокруг заднего прохода, подтекания кала, болей внизу живота.
При острых формах может повышаться температура, появляться озноб, головная боль, ухудшение общего состояния. Болезнь может сопровождаться неприятными ощущениями при мочеиспускании, а у мужчин – нарушением половой функции.
Почему болезнь дает такие неприятные симптомы
Прямая кишка снабжена большим количеством нервных окончаний. Из-за этого боль, раздражение и другие симптомы при проктите выражены достаточно сильно. Благодаря своему расположению боль из прямой кишки отдает в предстательную железу, мочевой пузырь, органы женской половой сферы, крестец, копчик, промежность, низ живота. Иногда болевые ощущения могут захватывать достаточно обширные области, что значительно затрудняет диагностику.
Причины проктита
- Нарушение работы кишечника, вызванное плохим кровоснабжением прямой кишки и венозным застоем в прямокишечных сосудах.
- Инфекции. Проктит может развиваться после сальмонеллеза, дизентерии, брюшного тифа, кишечного гриппа.
- Паразиты, вызывающие воспаление нижней части кишечника. Особенно часто такое состояние возникает при заражении глистами – острицами и аскаридами.
- Переход инфекции с мочевого пузыря, а у женщин – с половых путей. В этом случае воспаление слизистой вызывается гонококками, трихомонадами, хламидиями.
- Постоянные расстройства пищеварения, вызванные неправильной работой поджелудочной железы, печени, кишечника. Прямая кишка постоянно подвергается воздействию жидкого стула, содержащего раздражающие вещества, что приводит к ее воспалению.
- Лучевое воздействие, применяемое при лечении злокачественных опухолей прямой кишки и других органов малого таза.
- Дисбактериоз – состояние, вызванное длительным лечением антибиотиками, приведшим к гибели нормальной флоры и разрастанию патогенной. Чаще всего такая ситуация возникает при приеме клиндамицина, цефалоспоринов и антибиотиков на основе пенициллина.
Провоцируют болезнь злоупотребление клизмами, слабительными препаратами и пристрастие к острой и пряной пище, раздражающей кишечник.
Частая причина проктита – самолечение болезней прямой кишки
В возникновении заболевания очень часто виноваты больные, которые пытаются лечить геморрой, трещины, анальные полипы, другие болезни с помощью народных средств. На кишечник воздействуют холодными растворами, раздражающими составами, самодельными свечками, эфирными маслами. Иногда на слизистой после такой «терапии» появляются язвы.
Заболевание можно заработать, постоянно вправляя выпадающие геморроидальные узлы. Кишка раздражается и повреждается, что приводит к проктиту. В этом случае врачам приходится лечить не только основное заболевание, но и сопутствующий проктит.
Симптомы
Заболевание начинается с острой стадии, сопровождающейся болью в прямой кишке и расстройством дефекации. Возникает болезненность внизу живота, в области крестца, копчика и промежности. Кожа вокруг заднего прохода воспаляется, раздражается и болит.
Наблюдается спазм сфинктера – мышцы, закрывающей анальное отверстие. Может подниматься температура, возникать озноб, воспаление паховых лимфоузлов.
При хроническом течении болезни эти проявления постепенно стихают. Остается склонность к возникновению жидкого стула, который может появиться после даже небольшого употребления раздражающей пищи. Заболевание часто обостряется, и симптомы острого поражения возникают снова.
Формы заболевания
- Катаральная – самая простая и легкая, при которой наблюдается только воспаление слизистой. При раннем обращении к врачу оно довольно быстро вылечивается.
- Эрозивная – характеризуется возникновением на стенках кишки язв различной глубины. Больные жалуются на боль при дефекации и кровь в стуле.
- Катарально-геморрагическая, сопровождающаяся образованием мелких кровоизлияний на кишечной слизистой.
- Катарально-слизистая – воспаленная кишка покрыта толстым слизистым слоем. Слизь обнаруживается в стуле и может вытекать из заднего прохода.
- Катарально-гнойная возникает при присоединении инфекции. Прямокишечная поверхность покрывается гнойным налетом.
- Гнойно-фибринозная возникает при отсутствии лечения легких форм болезни. Кишка покрывается изнутри плотным слоем гноя. Болезнь опасна переходом нагноения на окружающие ткани, развитием абсцессов и свищей.
При отсутствии лечения эти формы переходят в некротическую, при которой на слизистой образуются участки омертвевших тканей. Заболевшие испытывают сильнейшую боль, у них поднимается температура и ухудшается общее состояние.
Болезнь может закончиться проникновением инфекции в кровоток и заражением крови – сепсисом. После лечения некротической формы проктита на поверхности кишки образуются рубцы, которые в дальнейшем мешают нормальному опорожнению.
Болезнь может переходить в хроническую форму:
- Нормотрофическую – наблюдающуюся, как правило, в первое время после хронизации процесса. Кишка воспалена, но полностью выполняет свою функцию.
- Атрофическую, при которой кишечная слизистая уменьшается в размере, становясь тонкой и легкоранимой. Эта форма проктита сопровождается кровотечениями.
- Гипертрофическую – при таком течении болезни слизистый кишечный слой разбухает, опухает, на нем появляются полипы – наросты, которые воспаляются, кровоточат и мешают опорожнению кишечника.
Осложнения
- Присоединение инфекции с переходом гнойного процесса на окружающие ткани. Возле кишки образуются абсцессы (гнойники), при прорыве которых формируются свищевые ходы. В результате содержимое кишечника может выходить в мочевой пузырь, половые пути и на кожу. Такая ситуация значительно улучшает состояние больного и требует оперативного лечения.
- Анальные трещины. Возникают из-за раздражения слизистой кислотами и ферментами, содержащимися в жидких каловых массах.
- Недержание кала. Поскольку жидкий стул достаточно тяжело удержать, он подтекает, пачкая белье и вызывая неприятный запах.
- Выпадение прямой кишки, при котором она выходит за пределы заднего прохода. В этом случае приходится делать операцию.
- Прямокишечные кровотечения. Потеря крови сопровождается снижением уровня гемоглобина и ухудшением снабжения тканей кислородом. У больного возникают головные боли, слабость, разбитость, ухудшение общего состояния, снижение работоспособности.
Диагностика проктита
Диагноз ставится врачом-проктологом при осмотре. Обращается внимание на раздражение кожи вокруг прямой кишки, подтекание слизи и жидкого кала.
Вид поражения и его распространенность уточняются при проведении аноскопии или ректороманоскопии. Во время этих процедур врач осматривает слизистую кишки, на которой видны признаки воспаления, кровоизлияния, изъязвления и кровоточащие участки.
При обнаружении полипов и язвенных поражений с подозрительных участков берутся небольшие фрагменты ткани на клеточный анализ. Это нужно для исключения опухолей.
Назначаются анализы:
- Общий анализ крови, который показывает признаки воспаления и анемию, вызванную кровотечениями.
- Посев кала на патогенную флору. Обследование выявляет болезнетворных микробов и определяет их чувствительность к антибиотикам.
- Анализ кала на дисбактериоз. Исследование проводится при подозрении на гибель здоровой микрофлоры при приеме антибиотиков. Одновременно проводится анализ на активность пробиотиков – веществ, позволяющих восстановить правильный баланс флоры.
- Анализ кала на гельминты (глистов), выявляющий паразитов, провоцирующих воспалительный процесс на слизистой.
Лечение проктита
Для лечения заболевания применяются микроклизмы с противовоспалительными, успокаивающими и ранозаживляющими препаратами. Для избавления от инфекции применяются местные антибактериальные средства и антибиотики. Назначаются лечебные сидячие ванночки с лекарственными травами и составами, снимающими воспаление.
При обнаружении паразитов назначают антигельминтные и другие противопаразитарные препараты. При дисбактериозе показаны пребиотики и пробиотики – вещества, восстанавливающие нормальную микрофлору.
Лечение проктита нужно начинать на самой ранней стадии, пока кишка поражена на небольшую глубину, а инфекция не проникла внутрь тканей. На более поздних стадиях избавиться от болезни будет гораздо сложнее.
Поделиться ссылкой:
Источник
Рак прямой кишки – злокачественная опухоль, которая развивается в конечном отделе пищеварительного тракта, прямой кишке. Такие злокачественные новообразования объединяют с опухолями толстой и сигмовидной кишки под термином «колоректальный рак». В современном мире это один из самых распространенных типов рака.
Рак входит в число наиболее распространенных типов злокачественных опухолей. Он развивается при неоплазии (злокачественном перерождении) клеток слизистой оболочки прямой кишки – конечного отдела пищеварительного тракта. Риск заболеть в течение жизни для каждого человека составляет 4-5%. В случае своевременной диагностики и адекватно подобранной терапии данное онкологическое заболевание относительно легко поддается лечению и обладает хорошим прогнозом в отношении 5-летней выживаемости пациентов.
Группа особого риска: причины рака прямой кишки
В большинстве экономически развитых стран, за исключением Японии, рак прямой кишки — один из самых частых типов рака, встречающийся и у мужчин, и у женщин. Статистически достоверна взаимосвязь частоты развития рака прямой кишки и большого количества употребляемых в пищу мяса и животных жиров, дефицита в рационе питания грубой клетчатки и пищевых волокон, а также малоподвижного образа жизни. Рак прямой кишки занимает стабильное 3-е место в структуре заболеваемости злокачественными новообразованиями органов желудочно-кишечного тракта, составляет 45-55% среди новообразований кишечника.
Достоверно изучена только часть факторов, способствующих развитию злокачественных опухолей прямой кишки. Так, ряд веществ, образующихся в процессе переваривания животной пищи, в первую очередь мяса (индол, скатол) являются канцерогенами, и при длительном контакте со слизистой кишечника они способствуют метаплазии эпителия. Этот контакт увеличивается при обеднении пищи по пищевым волокнам, что нарушает естественный пассаж пищи и способствует хроническим запорам, вследствие длительного пребывания кала в ампулярном отделе прямой кишки.
К предраковым заболеваниям прямой кишки относят хронические воспалительные заболевания толстого кишечника: хронический проктит, хронический неспецифический язвенный проктосигмоидит, болезнь Крона.
Полипы кишечника
К заболеваниям с наиболее высокой онкогенностью относят полипоз кишечника из-за высокой частоты малигнизации (озлокачествления). Трансформация в рак происходит как при одиночных полипах в прямой кишке, так и при наличии множественных очагов. Особенно это касается случаев наследственного полипоза в семье.
В соответствии с классификацией Всемирной Организации Здравоохранения, аденомы кишки делятся на три разновидности: тубулярные, ворсинчато-тубулярные и ворсинчатые. Важную роль имеет первичная гистологическая диагностика биопсии полипов, полученной в ходе колоноскопии: например, ворсинчатые аденомы малигнизируются в 35-40% случаев, а в случае трубчатых аденом риск озлокачествления ниже – до 2-6%. Риск озлокачествления увеличивается в зависимости от размеров аденомы, особенно если ее диаметр более 1 см.

По данным биопсии, от 0,2 до 11% всех аденом кишечника, удаленных во время эндоскопии, содержат раковые клетки. Поначалу развивается «рак на месте», внутрислизистая карцинома, дисплазия высокой степени или инраэпителиальная неоплазия. Этими терминами обозначают злокачественные опухоли, которые находятся в самых поверхностных слоях слизистой оболочки. Их обозначают как Tis или рак на стадии 0. Такие злокачественные опухоли не метастазируют.
Когда опухоль прорастает в подслизистую основу, такой рак уже считается инвазивным, он может распространяться в лимфатические узлы и давать отдаленные метастазы.
Стадии рака прямой кишки
Опухоли прямой кишки классифицируются в соответствии с общепринятой системой TNM, в которой учитываются характеристики первичной опухоли (T), наличие очагов поражения в регионарных лимфатических узлах (N) и отдаленных метастазов (M).
Буква T может иметь индексы is, 1, 2, 3 и 4. Tis – опухоль, которая находится в пределах поверхностного слоя слизистой оболочки, не распространяется в лимфатические узлы и не метастазирует. T4 – рак, который пророс через всю толщу стенки прямой кишки и распространился в соседние органы.
Буква N может иметь индексы 0, 1 и 2. N0 – опухолевых очагов в регионарных лимфоузлах нет. N1 – очаги в 1–3 регионарных лимфоузлах или поражение брыжейки. N2 – очаги более чем в трех регионарных лимфатических узлах.
Буква M может иметь индексы 0 или 1. M0 – отдаленные метастазы отсутствуют. M1a – отдаленные метастазы в одном органе. M1b – отдаленные метастазы в двух и более органах, либо опухолевое поражение брюшины.
В зависимости от этих характеристик, выделяют пять стадий:
- 0 — Опухоль находится в слизистой оболочке (иногда внутри полипа) и не распространяется глубже (Tis). Такие новообразования называют “раком на месте” (in situ).
- I — Опухоль распространяется за пределы слизистой оболочки – в подслизистую основу (T1) или мышечный слой (T2). При этом раковые клетки отсутствуют в лимфатических узлах (N0), нет отдаленных метастазов (M0).
- II — Опухоль прорастает через стенку прямой кишки, может распространяться на соседние ткани. На стадии IIa рак распространяется глубоко в стенку кишки, но не прорастает ее насквозь (T3). На стадии IIb опухоль прорастает стенку кишки, но не вторгается в окружающие ткани (T4a). На всех этих подстадиях не поражены лимфоузлы (N0), отсутствуют метастазы (M0). На стадии IIc рак прорастает в соседние органы (T4b), либо не прорастает через стенку кишки (T1-2), но поражены 1-3 регионарных лимфоузла (N1), либо жировая ткань в области лимфоузлов (N1c).
- III — опухоль распространяется в соседние органы и в лимфоузлы, которые находятся рядом с прямой кишкой. При этом отсутствуют отдаленные метастазы (M0)
- IV — имеются отдаленные метастазы. На стадии IVA метастаз всего один (M1a), на стадии IVB – более одного (M1b), на стадии IVC раковые клетки распространяются на отдаленные участки брюшины (M1c).
Чем может проявляться рак прямой кишки?
Прямая кишка (лат. rectum) — это конечный участок толстого кишечника длиной около 14-18 см, в котором заканчиваются пищеварительные процессы и происходит формирование каловых масс. Прямая кишка состоит из нескольких анатомических участков, имеющих различное эмбриональное происхождение и гистологическое строение, что обуславливает существенные различия в характере течения рака прямой кишки в зависимости от уровня её поражения.
Прямая кишка делится на 3 части:
- анальную (промежностную), длиной 2,5 – 3,0 см, в которой расположены мышцы-сфинктеры, управляющие процессом дефекации,
- среднюю – ампулярную, длиной 8,0-9,0 см, в которой происходит всасывание жидкой части пищевого комка и формируются каловые массы,
- надампулярную, покрытую брюшиной, длиною около 4,0-5,0 см.
Злокачественные новообразования прямой кишки чаще всего локализуются в ампулярном отделе (до 80 % случаев), реже всего – в аноректальном отделе (5-8 %).
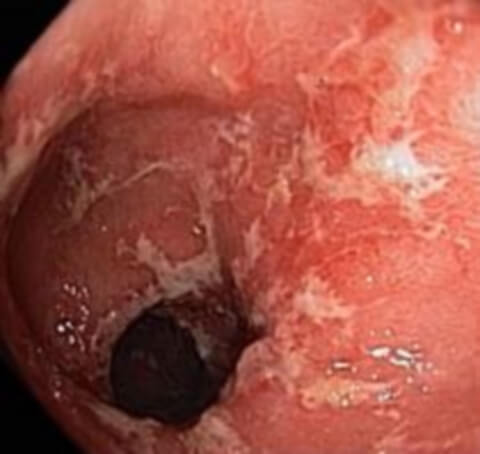
В ампулярном и надампулярном отделах прямой кишки, покрытом однослойным железистым эпителием, чаще наблюдается железистый рак – аденокарцинома, солидный рак, перстневидно-клеточный, смешанный, скирр. В целом аденокарцинома составляет 96% от всех случаев колоректального рака. Эта опухоль развивается из железистых клеток слизистой оболочки, которые продуцируют слизь. Чаще всего, употребляя термин “колоректальный рак”, врачи имеют в виду именно аденокарциному.
Аноректальный отдел прямой кишки, выстланный многослойным плоским неороговевающим эпителием, чаще поражает плоскоклеточный рак и меланома. Плоскоклеточный рак составляет около 90% злокачественных опухолей аноректального отдела.
Метастазы при раке прямой кишки
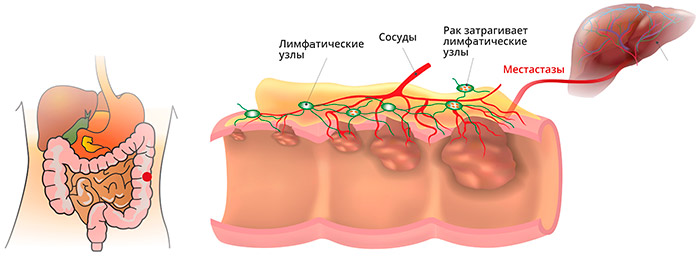
Анатомические особенности прямой кишки, ее кровоснабжения и лимфооттока, определяют и характер преимущественного распространения метастазов:
- Рак прямой кишки метастазирует в регионарные лимфоузлы, расположенные в жировой клетчатке вокруг кишки (параректально) и в промежности, по ходу сосудов и нервов.
- Из-за особенностей венозного оттока из верхних отделов прямой кишки в систему воротной вены печени, очень часто метастазирование происходит непосредственно в печень.
- Кроме того, из-за обильного кровоснабжения нижних отделов прямой кишки, опухоль метастазирует по системе нижней полой вены в легкие, кости и другие органы.
Симптомы рака прямой кишки
- Первыми признаками рака прямой кишки при большинстве локализаций являются нарушения стула в виде хронических запоров и поносов, ощущения неполноценной дефекации, ложные позывы к ней (тенезмы), выделения из анального канала (слизь, кровь, гной).
- Кроме того, у большинства пациентов рано появляется болезненность при дефекации, обусловленная прорастанием опухолью стенок кишки и нарушением функции соответствующих нервов.
- При поражении мышц, формирующих анальные сфинктеры, развивается недержание кала и газов.
- Боли являются первым признаком рака прямой кишки только при раке аноректальной зоны c вовлечением в опухолевый процесс сфинктера прямой кишки. Характер боли при раке прямой кишки на ранних стадиях эпизодический, далее она может стать постоянной.
- При растущих в просвет кишки (экзофитных) и блюдцеобразных опухолях, опухолях-язвах первыми проявлениями онкологического заболевания может стать кровотечение или воспалительный процесс. Кровотечение отмечается у 75-90 % больных раком прямой кишки чаще всего в виде примеси крови в кале.
- Вместе с кровью на поздних стадиях рака могут выделяться слизь и гной.
- Ухудшение общего самочувствия (общая слабость, быстрая утомляемость, анемия, похудение, бледность кожных покровов), обусловленное длительной хронической кровопотерей и опухолевой интоксикацией, характерно для поздних стадий злокачественных образований прямой кишки.
Прямая кишка отделена тонкими фасциями и небольшим количеством рыхлой клетчатки от мочевого пузыря, семенных пузырьков и предстательной железы у мужчин, матки и задней стенки влагалища — у женщин. Поэтому при увеличении размеров опухолевого очага в дополнение к нарушениям функции прямой кишки относительно часто наблюдаются нарушения функции окружающих органов, вплоть до недержания мочи.
Диагностика рака прямой кишки
Основу диагностики рака прямой кишки составляют эндоскопические методики и биопсия. Опухоль можно выявить с помощью проктоскопа – специального инструмента с миниатюрной видеокамерой, который вводят в прямую кишку. При этом врач может увидеть новообразование, определить его размеры, положение, оценить, насколько близко оно расположено по отношению к сфинктеру.
Колоноскопия позволяет оценить состояние не только прямой, но и всей толстой кишки. При этом через задний проход вводят колоноскоп – инструмент в виде тонкой длинной гибкой трубки с видеокамерой. Его проводят через всю толстую кишку, осматривая ее слизистую оболочку. Колоноскопия – безболезненная процедура, во время нее пациент находится в состоянии медикаментозного сна.
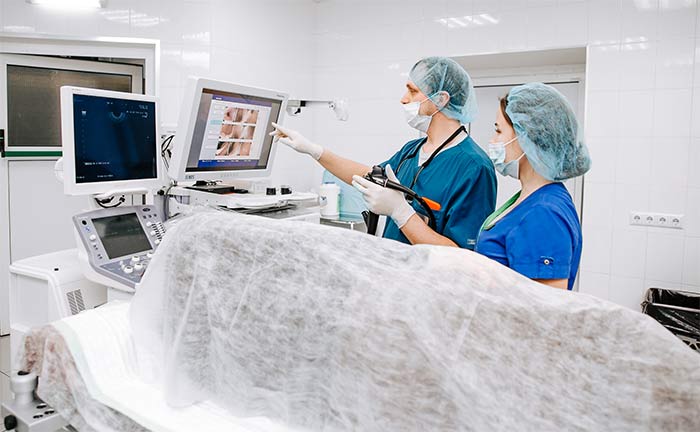
Во время эндоскопии проводят биопсию: врач получает фрагмент патологически измененного участка слизистой оболочки и отправляет в лабораторию для цитологического, гистологического исследования.
Для оценки стадии рака прямой кишки и поиска метастазов применяют УЗИ брюшной полости, рентгенографию грудной клетки, МРТ, компьютерную томографию, ПЭТ-сканирование. Трансректальное УЗИ проводят с помощью специального ультразвукового датчика, который вводят в прямую кишку. Исследование помогает оценить, насколько опухоль распространилась в окружающие ткани за пределами кишки.
Лечится ли рак прямой кишки?
В соответствии с международными протоколами по результатам диагностического обследования определяется распространенность рака прямой кишки. При этом в дополнение к международной классификации TNM, часто применяют разделение рака на 1-4-ю стадии, а также классификацию Дюка, учитывается гистологическое строение опухоли, степень дифференцировки и особенности метастазирования в зависимости от расположения в прямой кишке, наличие осложнений.
Правильно поставленный диагноз стадии опухолевого процесса при раке прямой кишки позволяет выбрать наиболее рациональную схему лечения с учетом международных руководств, включив в нее хирургическую операцию, лучевую терапию, химиотерапию и терапию таргетными препаратами.
Варианты лечения рака прямой кишки на разных стадиях
На выбор тактики лечения при раке прямой кишки влияют разные факторы, но ведущее значение имеет стадия опухоли.
На 0 и I стадии обычно показано только хирургическое вмешательство. Иногда можно ограничиться удалением полипа – полипэктомией. В других случаях выполняют трансанальную резекцию прямой кишки, низкую переднюю резекцию, проктэктомию с коло-анальным анастомозом, абдоминально-промежностную резекцию. Если операция не может быть проведена из-за слабого здоровья пациента, применяют лучевую терапию,
На II стадии хирургическое лечение сочетают с химиотерапией и лучевой терапией. Наиболее распространенная схема выглядит следующим образом:
- На начальном этапе пациент получает курс химиотерапии (обычно 5-фторурацил или капецитабин) в сочетании с лучевой терапией. Это помогает уменьшить размеры опухоли и облегчить ее удаление.>
- Затем выполняется хирургическое вмешательство. Обычно это низкая передняя резекция, проктэктомия с коло-анальным анастомозом или абдоминально-промежностная резекция – в зависимости от локализации опухоли.
- После операции снова проводится курс химиотерапии, как правило, в течение 6 месяцев. Применяют разные комбинации препаратов: FOLFOX, CAPEOx, 5-фторурацил + лейковорин или только капецитабин.
На III стадии схема лечения будет выглядеть аналогичным образом, но объем хирургического вмешательства будет больше, так как в процесс вовлечены регионарные лимфатические узлы.
На IV стадии тактика зависит от количества метастазов. Иногда они единичные, и их можно удалить, как и первичную опухоль. Операцию дополняют химиотерапией и лучевой терапией. Для борьбы с очагами в печени может быть применена внутриартериальная химиотерапия, когда раствор лекарственного препарата вводят непосредственно в артерию, питающую опухоль.
Если метастазов много, удалить их хирургическим путем невозможно. В таких случаях бывают показаны лишь паллиативные операции, например, для восстановления проходимости кишки, если ее просвет заблокирован опухолью. Основным же методом лечения является применение химиопрепаратов и таргетных препаратов. Врачи в Европейской клиники подбирают лечение в соответствии с международными протоколами и особенностями злокачественной опухоли у конкретного больного.
Профилактика рака прямой кишки
Хотя защититься от рака прямой кишки, как и от других онкологических заболеваний, на 100% невозможно, некоторые меры помогают снизить риски:
- Ешьте больше овощей и фруктов, сократите в рационе количество жирного мяса.
- Откажитесь от алкоголя и курения.
- Регулярно занимайтесь спортом.
- Некоторые исследования показали, что защититься от колоректального рака помогает витамин D. Но прежде чем принимать его, нужно проконсультироваться с врачом.
- Если в вашей семье часто были случаи рака прямой кишки, вам стоит проконсультироваться с клиническим генетиком.
- Если у вас диагностировали наследственное заболевание, которое приводит к образованию полипов и злокачественных опухолей кишечника, вам нужно регулярно проходить колоноскопию.<
- После 50 лет пройти колоноскопию рекомендуется каждому человеку. Если во время исследования не обнаружено никаких патологий, его нужно повторить через пять лет.
Продолжительность жизни
Прогноз и продолжительность жизни напрямую зависят от стадии рака. Эффективность лечения определяется показателем пятилетней выживаемости. Согласно данным Американского Онкологического Общества (American Cancer Society), процент выживаемости при раке прямой кишки составляет:
- I стадия — 87%.
- II стадия — 49–80%.
- III стадия — 58–84%.
- IV стадия — 12%.
Цены на лечение рака прямой кишки
- Передняя резекция прямой кишки с регионарной лимфаденэктомией — 205000 руб.
- Брюшно-промежностная экстирпация прямой кишки с мезоректумэктомией и регионарной лимфаденэктомией – 240000 руб.
- Проведение системной химиотерапии у пациентов с диссеминированным колоректальным раком — 553000 руб.
- Проведение системной химиотерапии у пациентов с выявленной мутацией гена BRAF— 713000 руб.
Источник
