Отек спинного мозга кот
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Диагностика
- Лечение
Названия
Название: Опухоли спинного мозга.
Опухоли спинного мозга
Описание
Опухоли спинного мозга. Новообразования первичного и метастатического характера, локализующиеся в околоспинномозговом пространстве, оболочках или веществе спинного мозга. Клиническая картина спинальных опухолей вариабельна и может включать корешковый синдром, сегментарные и проводниковые сенсорные расстройства, одно- или двусторонние парезы ниже уровня поражения, тазовые нарушения. В диагностике возможно применение рентгенографии позвоночника, контрастной миелографии, ликвородинамических проб и исследования ликвора, но ведущим методом является МРТ позвоночника. Лечение осуществляется только хирургическим путем, химиотерапия и лучевое воздействие имеют вспомогательное значение. Операция может заключаться в радикальном или частичном удалении спинального новообразования, опорожнении его кисты, проведении декомпрессии спинного мозга.
Дополнительные факты
Наиболее часто опухоль спинного мозга диагностируется у людей в возрасте от 30 до 50 лет, у детей встречается в редких случаях. В структуре опухолей ЦНС у взрослых на долю новообразований спинного мозга приходится около 12%, у детей – около 5%. В отличие от опухолей головного мозга, спинномозговые опухоли имеют преимущественно внемозговое расположение. Только 15% из них берут свое начало непосредственно в веществе спинного мозга, остальные 85% возникают в различных структурах позвоночного канала (жировой клетчатке, оболочках спинного мозга, сосудах, спинномозговых корешках). Вертеброгенные, т. Е. Растущие из позвонков, новообразования относятся к опухолям костей.
Современная клиническая нейрохирургия и неврология используют в своей практике несколько основных классификаций спинномозговых новообразований. По отношению к спинному мозгу опухоли подразделяют на экстрамедуллярные (80%) и интрамедуллярные (20%). Опухоль спинного мозга экстрамедуллярного типа развивается из тканей, окружающих спинной мозг. Она может иметь субдуральную и эпидуральную локализацию. В первом случае новообразование изначально находится под твердой мозговой оболочкой, во втором – над ней. Субдуральные опухоли в большинстве случаев имеют доброкачественный характер. 75% из них составляют невриномы и менингиомы. Невриномы возникают в результате метаплазии шванновских клеток задних корешков спинного мозга и клинически дебютируют корешковым болевым синдромом. Менингиомы берут свое начало в твердой мозговой оболочке и крепко срастаются с ней. Экстрадуральные опухоли имеют весьма вариативную морфологию. В качестве таких новообразований могут выступать нейрофибромы, невриномы, лимфомы, холестеатомы, липомы, нейробластомы, остеосаркомы, хондросаркомы, миеломы.
Интрамедуллярная опухоль спинного мозга растет из его вещества и поэтому манифестирует сегментарными расстройствами. Большинство таких опухолей представлено глиомами. Следует отметить что спинномозговые глиомы имеют более доброкачественное течение, чем глиомы головного мозга. Среди них чаще встречается эпендимома, на долю которой приходится 20% всех спинальных новообразований. Обычно она располагается в области шейного или поясничного утолщений, реже – в области конского хвоста. Менее распространены склонная к кистозной трансформации астроцитома и злокачественная глиобластома, отличающаяся интенсивным инфильтративным ростом.
Исходя из локализации опухоль спинного мозга может быть краниоспинальной, шейной, грудной, пояснично-крестцовой и опухолью конского хвоста. Примерно 65% спинномозговых образований имеют отношение к грудному отделу.
По своему происхождению опухоль спинного мозга может быть первичной или метастатической. Спинальные метастазы могут давать: рак пищевода, злокачественные опухоли желудка, рак молочной железы, рак легких, рак простаты, почечно-клеточный рак, зернисто-клеточная карцинома почки, рак щитовидной железы.
 Опухоли спинного мозга
Опухоли спинного мозга
Симптомы
В клинике спинномозговых новообразований различают 3 синдрома: корешковый, броунсекаровский (поперечник спинного мозга поражен наполовину) и полное поперечное поражение. С течение времени любая опухоль спинного мозга, независимо от ее местонахождения, приводит к поражению его поперечника. Однако развитие симптоматики по мере роста интра- и экстрамедуллярной опухоли заметно отличается. Рост экстрамедуллярных образований сопровождается постепенной сменой стадий корешкового синдрома, броунсекаровского синдрома и тотального поражения поперечника. При этом поражение спинного мозга на начальных этапах обусловлено развитием компрессионной миелопатии, а уже потом – прорастанием опухоли. Интрамедуллярные опухоли начинаются с появления на уровне образования диссоциированных сенсорных нарушений по сегментарному типу. Затем постепенно происходит полное поражение спинального поперечника. Корешковый симптомокомплекс возникает на поздних стадиях, когда опухоль распространяется за пределы спинного мозга.
Корешковый синдром характеризуется интенсивной болью корешкового типа, усиливающейся при кашле, чихании, наклоне головы, физической работе, натуживании. Обычно нарастание боли в горизонтальном положении и ее ослабление при сидении. Поэтому пациентам зачастую приходится спать полусидя. Со временем к болевому синдрому присоединяется сегментарное выпадение всех видов сенсорного восприятия и расстройство рефлексов в зоне иннервации корешка. При перкуссии остистых отростков на уровне спинномозговой опухоли возникает боль, иррадиирующая в нижние части тела. Дебют заболевания с корешкового синдрома наиболее типичен для экстрамедуллярной опухоли спинного мозга, особенно для невриномы. Подобная манифестация заболевания нередко приводит к ошибкам в первичной диагностике, поскольку корешковый синдром опухолевого генеза клинически не всегда удается дифференцировать от радикулита, обусловленного воспалительными изменениями корешка при инфекционных болезнях и патологии позвоночного столба (остеохондрозе, межпозвоночной грыже, спиндилоартрозе, сколиозе ).
Синдром Броун-Секара представляет собой сочетание гомолатерального центрального пареза ниже места поражения спинного мозга и диссоциированных сенсорных расстройств по проводниковому типу. Последние включают выпадение глубоких видов – вибрационной, мышечно-суставной – чувствительности на стороне опухоли и снижение болевого и температурного восприятия на противоположной стороне. При этом, кроме проводниковых сенсорных нарушений на стороне поражения, отмечаются сегментарные расстройства поверхностного восприятия.
Краниоспинальные опухоли экстрамедуллярного расположения манифестируют корешковыми болями затылочной области. Симптомы поражения вещества мозга весьма вариабельны. Неврологический дефицит в двигательной сфере бывает представлен центральным тетра- или трипарезом, верхним или нижним парапарезом, перекрестным гемипарезом, в чувствительной сфере – варьирует от полной сенсорной сохранности до тотальной анестезии. Могут наблюдаться симптомы, связанные с нарушением церебральной ликвороциркуляции и гидроцефалией. В отдельных случаях отмечается тройничная невралгия, невралгия лицевого, языкоглоточного и блуждающего нервов. Краниоспинальные опухоли могут прорастать в полость черепа и церебральные структуры.
Новообразования шейного отдела, расположенные на уровне C1-C4, приводят к проводниковым расстройствам чувствительности ниже этого уровня и спастическому тетрапарезу. Особенностью поражение уровня C4 является наличие симптомов, обусловленных парезом диафрагмы (одышки, икоты, затрудненного чиханья и кашля). Образования области шейного утолщения характеризуются центральным нижним и атрофическим верхним парапарезом. Опухоль спинного мозга в сегментах C6-C7 проявляется миозом, птозом и энофтальмом (триада Горнера).
Опухоли грудного отдела дают клинику опоясывающих корешковых болей. На начальной стадии вследствие нейрорефлекторного распространения боли пациентам зачастую диагностируют острый холецистит, аппендицит, панкреатит, плеврит. Затем присоединяются проводниковые сенсорные и двигательные нарушения, выпадают брюшные рефлексы. Верхние конечности остаются интактными.
Новообразования пояснично-крестцового отдела, расположенные в сегментах L1-L4, проявляются корешковым синдромом, атрофией передней группы мышц бедра, выпадением сухожильных коленных рефлексов. Опухоли эпиконуса (сегменты L4-S2) – периферическими парезами и гипестезией в области ягодиц, задней бедренной поверхности, голени и стопы; недержанием мочи и кала. Опухоли конуса (сегменты S3-S5) не приводят к парезам. Их клиника состоит из тазовых нарушений, сенсорных расстройств аногенитальной зоны и выпадения анального рефлекса.
Опухоли конского хвоста отличаются медленным ростом и, благодаря смещаемости корешков, могут достигать крупных размеров, имея субклиническое течение. Дебютируют резким болевым синдромом в ягодице и ноге, имитирующим невропатию седалищного нерва. Типичны асимметричные сенсорные нарушения, дистальные вялые парезы ног, выпадение ахилловых рефлексов, задержка мочеиспускания.
Диагностика
Выявленные в ходе неврологического осмотра нарушения позволяют неврологу лишь заподозрить органическое поражение спинальных структур. Дальнейшая диагностика проводится при помощи дополнительных методов обследования. Рентгенография позвоночника информативна только в развернутой стадии заболевания, когда опухолевый процесс приводит к смещению или разрушению костных структур позвоночного столба.
Определенную диагностическую роль имеет забор и исследование цереброспинальной жидкости. Проведение в ходе люмбальной пункции ряда ликвородинамических проб позволяет выявить блок субарахноидального пространства. При заполнении опухолью спинального канала в области пункции, во время исследования ликвор не вытекает (т. Н. «сухая пункция»), а возникает корешковая боль, обусловленная попаданием иглы в ткань опухоли. Анализ ликвора свидетельствует о белково-клеточной диссоциации, причем гиперальбуминоз зачастую настолько выражен, что приводит к сворачиванию ликвора в пробирке. Обнаружение опухолевых клеток в цереброспинальной жидкости является достаточно редкой находкой.
В последние годы большинство специалистов отказались от применяемых ранее изотопной миелографии и пневмомиелографии в виду их малой информативности и существенной опасности. Обозначить уровень спинального поражения, а также предположить экстра- или интрамедуллярный тип опухоли позволяет контрастная миелография. Однако ее результаты далеко неоднозначны, а проведение связано с определенными рисками. Поэтому миелография используется сейчас только при невозможности применения современных нейровизуализирующих исследований.
Наиболее безопасным и эффективным способом, позволяющим диагностировать опухоль спинного мозга, выступает МРТ позвоночника. Метод дает возможность послойно визуализировать расположенные в позвоночном столбе мягкотканные образования, проанализировать объем и распространенность опухоли, ее локализацию по отношению к веществу, оболочкам и корешкам спинного мозга, сделать предварительную оценку гистоструктуры новообразования.
Полная верификация диагноза с установлением гистологического типа опухоли возможна только после морфологического исследования образцов ее тканей. Забор материала для гистологии обычно производится во время операции. В ходе диагностического поиска необходимо дифференцировать опухоль спинного мозга от дискогенной миелопатии, сирингомиелии, миелита, артериовенозной аневризмы, фуникулярного миелоза, бокового амиотрофического склероза, гематомиелии, нарушений спинномозгового кровообращения, туберкуломы, цистицеркоза, эхинококкоза, гуммы третичного сифилиса.
Лечение
Основным эффективным методом лечения выступает хирургический. Радикальное удаление возможно при доброкачественных экстрамедуллярных спинальных опухолях. Удаление невриномы корешка и удаление менингиомы осуществляются после предварительной ламинэктомии. Изучение спинного мозга на микроскопическом уровне свидетельствует о том, что его поражение за счет сдавления экстрамедуллярным образованием полностью обратимо на стадии синдрома Броун-Секара. Частичное восстановление спинальных функций может произойти и при удалении опухоли в стадии полного поперечного поражения.
Удаление интрамедуллярных опухолей весьма затруднительно и зачастую влечет за собой травмирование спинномозгового вещества. Поэтому, как правило, оно проводится при выраженных спинальных нарушениях. При относительной сохранности спинномозговых функций осуществляется декомпрессия спинного мозга, опорожнение опухолевой кисты. Есть надежда, что внедряющийся в практическую медицину микронейрохирургический метод со временем откроет новые возможности для хирургического лечения интрамедуллярных опухолей. На сегодняшний день из интрамедуллярных опухолей радикальное удаление целесообразно лишь при эпендимоме конского хвоста, однако в ходе удаления эпедимомы существует риск повреждения конуса. Лучевая терапия применительно к интрамедуллярным опухолям сегодня считается малоэффективной, она практически не действует на низкодифференцированные астроцитомы и эпендимомы.
Из-за своего инфильтративного роста злокачественные опухоли спинного мозга не доступны хирургическому удалению. В отношении их возможна лучевая и химиотерапия. Неоперабельная опухоль спинного мозга, протекающая с интенсивным болевым синдромом, является показанием к проведению противоболевой нейрохирургической операции, заключающейся в перерезке спинномозгового корешка или спинально-таламического пути.
Источник
Главная / Ветеринарная энциклопедия / Неврология /
Опухоли головного и спинного мозга на сегодняшний день – достаточно распространенная патология у собак и кошек. Опухоли головного и спинного мозга могут встречаться у любых пород, в любом возрасте, независимо от пола. Неоплазия головного мозга чаще встречается у собак, чем у кошек. Также установлено, что собаки брахиоцефалических пород предрасположены более к глиомам (собственно мозговая ткань), а долигоцефалы и кошки – к менингиомам (ткань оболочек мозга). Также опухоль мозга может быть следствием опухоли соседних тканей (кость) или быть метастазами опухолей из других органов (молочная и предстательная железа, легкие, слизистой носовых пазух). Клиническая картина на начальной стадии бессимптомна. Затем по мере роста опухоли развивается клиника компрессии отдельных участков мозга, которая зависит от локализации очага опухолевого роста.
Это может быть:
- бесцельное блуждание
- ходьба по кругу
- судороги
- параличи
- вестибулярные нарушения
- внезапная слепота
- нарушение акта глотания и т.д.
Для опухолей спинного мозга характерна медленно прогрессирующая пара-, геми- или тетраплегия. В случае опухоли, затрагивающей корешки спинного мозга основным симптомом является боль в конечностях или спине.
Немецкая овчарка с кистозным новообразованием спинно-мозгового канала на уровне L1-L2 (медленно прогрессирующая параплегия тазовых конечностей)
Для опухолей головного и спинного мозга характерно медленное течение болезни. Чаще неоплазия мозга регистрируется у животных старше 5 лет. Основным методом диагностики является магнитно-резонансная томография (МРТ) и компьютерная томография (КТ).

Глиома лобной доли мозга с захватом обонятельной луковицы у собаки-брахицефала

Глиома лобной доли мозга с захватом обонятельной луковицы у собаки-брахицефала

Менингиома в таламической области мозга у кошки

Менингиома в таламической области мозга у кошки

Кистозная опухоль в спинно-мозговом канале у собаки

Кистозная опухоль в спинномозговом канале у собаки
Лечение опухолей головного и спинного мозга состоит из: хирургического лечения, химио- и лучевой терапии, симптоматического лечения. При хирургии доброкачественных опухолей головного или спинного мозга, таких как менингиомы, прогноз от благоприятного до удовлетворительного. Возможно полное исцеление животного, благодаря только лишь хирургии. В случаях опухолей глиального ряда после операции по удалению опухоли требуется химиотерапия. В нашей клинике накоплен достаточный опыт хирургии опухолей спинного и головного мозга.
Вопрос-ответ
?
Добрый день! Сколько будет стоить посмотреть по фотографиям, почему у кота облазит шесть? Галина
Вопрос: сколько будет стоить посмотреть по фотографиям, почему у кота облазит шесть?
Добрый день, вы можете воспользоваться услугой онлайн-консультации, она есть на сайте клиники, стоимость 1200р.
?
Здравствуйте. Как получить консультацию инфекциониста или невролога? Молодая кошка, найдены многочисленные опухоли головного мозга. Неврологические проявления. Дважды проводили КТ головного мозга. Предполагают, что опухоли инфекционной этиологии, какой, неизвестно. Кошка принимает супракс, депакин и метипред с сентября, был один рецидив. Помогите разобраться и найти причину, пожалуйста. Кошке всего один год. Алина
Вопрос: как получить консультацию инфекциониста или невролога?
Здравствуйте! Онлайн консультация можно получить написав нам на почту vet.best@mail.ru, с пометкой неврологу. В письме необходимо приложить все материалы диагностики и подробное описание истории болезни. Оплатить онлайн консультацию можно на нашем сайте.
Источник
Миелит – воспаление спинного мозга, которое чаще всего локализуется в поясничном и крестцовом отделах. Заболевание обычно сопровождается значительным ослаблением чувствительных, двигательных и трофических функций. Воспаление спинного мозга часто происходит параллельно с воспалением его оболочек (менингомиелит). Эти состояния очень схожи, поэтому иногда очень сложно установить точную географию воспаления.
Миелит может развиваться различно – локально, захватив только один сегмент позвоночного столба, или диффузно – при более тяжелых случаях заболевания. Захват патологическим процессом половины поперечника спинного мозга приводит к развитию синдрома Броун-Секара – нарушения кровообращения артерии, снабжающей одну половину спинного мозга.
Миелиты подразделяют на первичные, вызванные поражением спинного мозга вирусами (чума плотоядных), и вторичные – осложнения общеинфекционных заболеваний (септицемия, сепсис, дискоспондилиты).
Травматические миелиты – осложнения после переломов позвоночника. Миелиты, вызванные смещением межпозвонковых дисков.
Токсические миелиты вызваны тяжелыми отравлениями.
При заболевании миелитом макроскопическое исследование спинного мозга показывает его дряблость, сосудистые реакции. Микроскопически – отек оболочек и вещества мозга, мелкие кровоизлияния, инфильтративные реакции, некроз сосудов, гибель клеток. Изменения обычно касаются также оболочек и корешков, в этом случае можно говорить о менингорадикуломиелите.
В зависимости от локализации и степени распространения процесса наблюдаются различные симптомы: тетраплегия, спастическая параплегия, синдром Броун-Секара и т.д. Некротические миелиты дают картину поперечного перерыва спинного мозга с захватом нескольких сегментов или иногда спинного мозга на всем его протяжении.
Симптомы
Симптомы болезни проявляются по-разному и зависят от локализации воспалительного процесса и причин его появления. При заболевании миелитом в результате вирусного поражения животное проявляет беспокойство, взвизгивает от боли при движениях. Мышцы конечностей при этом напряжены, проявляется их дрожание, подергивание и судороги. Походка собаки становится шаткой, животное быстро утомляется и часто лежит. Появляются сердечная и дыхательная аритмии, непроизвольные мочеиспускания и дефекации. Возникают парезы и параличи, приводящие к развитию пролежней и мышечной атрофии.
При травматическом миелите в начале заболевания наблюдается паралич задних конечностей, появляются плавательные движения, собака находится преимущественно в сидячем положении.
При поражении шейного отдела возникает паралич мышц туловища и всех конечностей, вялость и слабость кожи позади патологического фокуса; при поражении грудного отдела появляются одышка, паралич задних конечностей и потеря чувствительности кожи позади повреждения отдела спинного мозга. Патологические процессы, возникающие в поясничной области, обусловливают параличи задних конечностей, мочевого пузыря, прямой кишки и анального сфинктера.
Диагностика миелитов:
- неврологическое исследование;
- исследование ликвора;
- миелография;
- магниторезонансная и компьютерная томография;
- визуальная оценка спинного мозга при операции;
- цитологическое исследование;
- гистология.
При неврологическом исследовании определяют:
- cтепень неврологических расстройств;
- локализацию поражения.
Определение степени неврологических расстройств важно для прогноза заболевания.
По нашим данным (более 100 животных) у собак, имевших 2-3-ю степень неврологических расстройств, восстановление функции спинного мозга возможно вплоть до полного. Пациенты с 4-й степенью неврологических расстройств также имеют шанс на восстановление функции спинного мозга. У таких собак обычно не происходит полного восстановления спинного мозга, тем не менее двигательная функция конечностей может восстановиться почти до нормальной. Собаки с 5-й степенью неврологических расстройств, с синдромом поперечного поражения спинного мозга, особенно если речь идет о вялом параличе, не имеют шансов на восстановление функции спинного мозга.
Важно определить локализацию поражения. Если повреждение ограничено 5-10 сегментами и степень неврологических расстройств 2-4, то можно рассчитывать на восстановление функции спинного мозга частично или полностью. При поражении 10-20 сегментов полного восстановления мы не наблюдали. У таких животных наблюдался некротический миелит (миеломаляция) с синдромом поперечного поражения мозга.
Исследование ликвора
По литературным данным, первичные заболевания ЦНС редко приводят к изменениям в общем анализе крови и биохимическом анализе сыворотки, а если они есть, то это указывает на вероятность системных нарушений и вторичных к ним заболеваний ЦНС (Willard М. D., Tvedten H., Turnald G. H., 1999). Поэтому в нашей практике анализ ликвора мы проводим даже при отсутствии отклонений в анализах крови перед проведением миелографии.
В образце ликвора определяются физико-химические свойства (цвет, прозрачность, содержание белка, глюкозы), проводится подсчет клеточных элементов в камере Горяева (эритроцитов и ядерных клеток). Далее обязательно проводится анализ цитограммы в окрашенном препарате (окраска по Май-Грюнвальду) для определения содержания каждого вида клеток.
В норме спинномозговая жидкость прозрачная и бесцветная, содержание альбумина составляет 0.1-0.3 г/л, количество клеток не превышает 5 клеток в мкл. Цитограмма скудная, можно обнаружить единичные эритроциты и мононуклеары. Ликвор стерилен.
При менингитах наблюдается помутнение спинномозговой жидкости, сопровождающееся плеоцитозом (увеличением содержания клеточных элементов). В наших исследованиях при острых воспалительных процессах ЦНС концентрация белка в ликворе превышала 100 мг % (1 г/л), цитоз – от 25 до нескольких тысяч ядерных клеток в мкл. В цитограмме преобладают нейтрофильные лейкоциты, нередко обнаруживается микрофлора (чаще кокковая). При затухании воспалительного процесса число клеточных элементов часто бывает вполне нормальное, содержание белка может быть в норме или несколько повышено, но, как правило, не превышает 3 г/л. В этом случае цитограмма представлена нейтрофилами, лимфоцитами, макрофагами. При менингите вирусной этиологии ликвор, как правило, прозрачный, содержание белка несколько повышено (до 100 мг %), цитоз – 10-500 клеток в мкл, присутствуют в основном лимфоциты/мононуклеары.
Надо отметить, что спинномозговая жидкость находится в непосредственном контакте с оболочками мозга, поэтому больше отражает интенсивность воспалительного процесса именно оболочек. В связи с этим при глубоких нарушениях паренхимы спинного мозга и отсутствии поражения оболочек анализ спинномозговой жидкости может не выявить значительных отклонений.
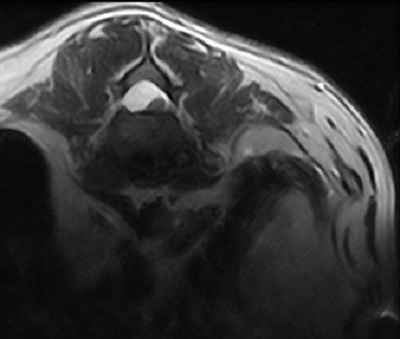
Рис. 1. Ликвор при гнойном миелите.
Рис. 2. Отек спинного мозга у стаффордширского терьера при миелите. Блок ликворных путей в области С2. Причиной миелита была хроническая бактериемия, которая в свою очередь могла быть вызвана нарушением работы печени. У данной собаки выявлен цирроз печени. После проведенного лечения в течение 3 лет признаков повреждения спинного мозга не наблюдалось.
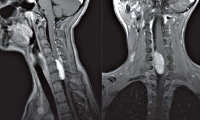
Рис. 3. Повторная (через неделю) миелография стаффордширского терьера после проведенного курса лечения. На момент проведения миелографии клинических проявлений улучшения состояния не наблюдалось. Восстановление функции спинного мозга произошло в течение 1.5 месяцев.
Миелография
По данным литературы, «во всех сомнительных случаях острых и хронических миелопатий существенную роль играют данные миелографии…» (Берснев В. П. и др., 1998)
Перед миелографией всем животным вводятся антибиотики и метилпреднизолон в дозе 30 мг/кг. Благодаря миелографии можно точно оценить размеры отека спинного мозга. Иногда это исследование может показать причину миелита в тех случаях, когда миелит развился как осложнение нестабильности либо в результате компрессии спинного мозга межпозвонковым диском или опухолью. Начинать миелографию необходимо с атланто-окципитальной пункции. Одновременно берется проба ликвора. В том случае, если контраст не проходит в грудной и поясничный отделы позвоночника, в обязательном порядке проводится люмбальная пункция для контрастирования всего субдурального пространства, даже если кажется, что диагноз очевиден. Из нашего опыта важной оказывается следующая последовательность проведения пункций: сначала проводится атланто-окципитальная, а затем люмбальная. Связано это с тем, что при миелитах развивается значительный отек спинного мозга, это вызывает уменьшение субдурального пространства, что делает невозможным получение ликвора. При атланто-окципитальной пункции практически всегда можно получить ликвор, даже если поражен шейный отдел позвоночника. Исследование ликвора при миелитах может иметь решающее значение.
Визуальная оценка спинного мозга во время операции в ряде случаев может оказаться решающей. При проведении гемиламинэктомии или ламинэктомии при значительном отеке спинного мозга необходимо проводить дуротомию. После вскрытия твердой оболочки в ряде случаев происходит вытекание спинного мозга. В этом случае можно говорить о невозможности восстановления спинного мозга. Для подтверждения некротического миелита можно взять отпечаток для цитологического исследования.
МРТ при миелите
Важное значение для прогноза имеет диагностика миелита и миеломаляции. Поперечный миелит относится к заболеваниям, характеризующимся быстрым развитием симптомов поражения спинного мозга. На МРТ в острой стадии может отмечаться некоторое утолщение спинного мозга в размерах с определением интрамедуллярно расположенной области повышения сигнала на Т2-взвешенных МРТ, захватывающего обычно несколько сегментов спинного мозга. В поздней стадии процесса МРТ выявляет нисходящую атрофию спинного мозга
Оценка состояния при травматическом миелите
– Объективная оценка тяжести повреждения спинного мозга при посттравматическом миелите затруднена. Неврологические расстройства в остром периоде обусловлены в первую очередь спинальным шоком. Для спинального шока характерным является обратимый характер неврологических нарушений, возникающих в остром и раннем периодах травмы. Установлено также, что глубина и продолжительность спинального шока зависит от тяжести травмы; его проявления наиболее выражены в зонах, прилежащих к очагу повреждения.
– При более тяжелой травме с размозжением спинного мозга некроз распространяется на весь поперечник и несколько сегментов спинного мозга, может сопровождаться разрывом его оболочек. Сдавление ликворопроводящих путей, сосудов и самого спинного мозга усугубляет течение травматической болезни и способствует развитию травматического миелита.
– Неврологическое исследование в первые сутки не дает истиной картины повреждения, хотя наличие симптомов поражения нижних двигательных нейронов, а также наличие симптомов поперечного повреждения спинного мозга должны насторожить лечащего врача и могут служить признаком неблагоприятного прогноза.
– В раннем периоде неврологическое исследование может оказаться более объективным, прогрессирование неврологических нарушений указывает на развитие миелита. При неврологическом обследовании можно выявить поражения других отделов спинного мозга. Как правило, при травматическом миелите захватывается значительный участок спинного мозга вплоть до вовлечения в патологический процесс всего спинного мозга и его оболочек.
– И, конечно, МТР может дать наиболее объективные данные о степени разрушения спинного мозга.
– Наряду с неврологическим исследованием важную диагностическую роль при травматическом миелите играет контрастная миелография. Проведение данного исследования помогает оценить размеры отека спинного мозга по длине, наличие фрагментов позвоночника, вызывающих компрессию спинного мозга, что, в свою очередь, существенно влияет на выбор лечения. При наличии фрагментов, вызывающих компрессию, необходимо оперативное лечение.
Профилактика миелита
Профилактика миелита заключается в предупреждении бактериальных инфекций, токсикозов, аллергических и вирусных заболеваний, в обеспечении животного полноценной пищей, ограждении его от травм спинного мозга.
Лечение
Выбор лечения и его прогнозы зависят от многих факторов, в том числе от состояния животного, его возраста и локализации поражения спинного мозга. Но в любом случае это сложный и длительный процесс. При определенных случаях заболевания и своевременном обращении в ветеринарную клинику можно рассчитывать на полное восстановление функций спинного мозга. Но даже при более сложном состоянии пациента длительное лечение и забота смогут поддерживать его жизнь на удовлетворительном уровне.
Источник
