Отек под мышкой после лучевой терапии
Лучевая терапия играет важнейшую роль в лечении злокачественных новообразований различной локализации.
Лучевая терапия играет важнейшую роль в лечении злокачественных новообразований различной локализации. Она может использоваться как полностью самостоятельный метод или в комплексе с хирургическим лечением и химиотерапией.
Ионизирующее излучение – это энергия, которая высвобождается атомами веществ в виде элементарных частиц или электромагнитных волн. Мы сталкиваемся с этим явлением ежедневно, поскольку существует естественный радиационный фон, источниками которого являются десятки радиоактивных элементов, находящихся в почве, воде и воздухе.
Помимо естественного излучения человек периодически сталкивается с искусственным. Пример такого воздействия – это флюорография, которую необходимо проходить ежегодно. Повреждающее действие, которое радиация может оказывать на биологические ткани, используется в радиотерапии злокачественных новообразований.
Воздействие на биологические ткани
Когда ионизирующее излучение проникает в клетку, оно вызывает разрыв химических связей в веществах, в результате чего клеточные структуры перестают правильно выполнять свою работу. В клетке нет структур, которые устойчивы к радиации, хотя их восприимчивость к ней отличается, а выраженность изменений зависит от дозы облучения.
Одной из ведущих причин гибели клетки является повреждение генетического аппарата. В одних случаях клетка погибает сразу, в других пытается восстановиться, но повреждение ДНК приводит к тому, что ее потомство после нескольких циклов деления также погибает. Впрочем, если доза облучения оказалась недостаточной для выраженных изменений, клетка полностью восстанавливается спустя 2-6 часов.
Наиболее чувствительны к воздействию радиации те клетки, что находятся в процессе деления. Это позволяет применять радиотерапию в лечении онкологических заболеваний: растущие клетки опухоли более подвержены губительному влиянию облучения, чем здоровые ткани.
Большинство злокачественных новообразований обладают высокой чувствительностью к воздействию радиации, поэтому в странах с развитой медициной более половины онкобольных проходят курс лечения лучевой терапией на том или ином этапе. Процент таких пациентов постепенно увеличивается, поскольку современная медицина позволяет реализовать главный принцип радиотерапии – подать большую дозу облучения в опухоль, предохраняя от повреждения здоровые ткани. Новые методики дистанционной радиотерапии значительно снижают лучевую нагрузку на пациента, обеспечивая лучшую переносимость лечения. Оградить здоровые ткани от ионизирующего облучения на 100% невозможно. Поэтому у некоторых пациентов возможно возникновение тех или иных осложнений после лучевой терапии.
Осложнения после лучевой терапии
При проведении радиотерапии могут возникнуть общая лучевая реакция и местные изменения в облучаемой области.
Общая лучевая реакция
Речь идет об общей лучевой реакции на излучение. Она возникает не только вследствие повреждающего действия радиации, но и в результате интоксикации организма продуктами распада опухоли. Тяжесть реакции зависит от дозы полученной радиации и от того, какие технологии применялись при лечении.
В большинстве случаев общая лучевая реакция выражена слабо и не требует перерыва в проведении лучевой терапии или ее отмены. Основными клиническими проявлениями могут быть:
- Головная боль,
- головокружение,
- утомление,
- раздражительность,
- небольшая тошнота.
Симптомы общей лучевой реакции исчезают самостоятельно вскоре после облучения – в течение 2-4 недель.
Однако, в системе Томотерапии, при применении запатентованной технологии формирования луча, негативные побочные эффекты встречаются значительно реже, чем при применении общей лучевой терапии.
Местные лучевые осложнения
Местные реакции могут быть ранними (до 3 месяцев после облучения) и поздними (спустя много месяцев и даже лет). Их клиническая картина весьма разнообразна и зависит в первую очередь от того, какие ткани подверглись облучению:
Облучаемые органы | Возможные осложнения |
Кожа | Покраснения, радиодерматит, лучевые язвы, выпадение волос. |
Слизистые оболочки | Язвенные изменения, воспаление гортани, глотки, нарушение слюноотделения. |
Органы брюшной полости и малого таза | Лучевое повреждение с воспалением облученных сегментов и соответствующей симптоматикой: расстройство стула, ложные позывы к дефекации, дискомфорт в животе. |
Органы грудной клетки | Лучевая пневмония (одышка, кашель), воспаление пищевода (дискомфорт и болезненность при прохождении пищи), перикарда. |
Спинной и головной мозг | Воспалительные изменения нервной ткани. |
Костная ткань | Задержка роста костей и остеопороз. |
В системе Томотерапия используется технология, минимизирующая воздействие радиации на окружающие опухоль здоровые органы и ткани, благодаря чему лечение переносится комфортно и повышается качество жизни пациента.
Абсолютное большинство представленных нарушений носит временный характер и поддается коррекции. Для предупреждения многих осложнений достаточно придерживаться несложных правил по восстановлению.
Восстановление после лучевой терапии
Для профилактики общей лучевой реакции и быстрого устранения ее проявлений пациенту рекомендуют богатое витаминами питание, достаточное потребление жидкости, ежедневные прогулки на свежем воздухе. При необходимости врач может назначить лекарственные препараты, например, противовоспалительные средства или стимуляторы кроветворения.
Коррекция местных изменений зависит от симптомов конкретного осложнения. Так, при поражении кожи назначают общеукрепляющую терапию и местные средства противовоспалительного и рассасывающего действия.
Как при проведении лучевой терапии, так и после нее, следует уделять внимание правильному питанию. Вот основные рекомендации, которые применимы к большинству пациентов, однако следует обсудить это со своим доктором:
- Снизьте потребление тугоплавких жиров, которые содержатся в свинине, жирной говядине, сливочном масле. Большую часть мясных продуктов должны составлять рыба и курица.
- Готовьте пищу на растительных жирах. Желательно совсем отказаться от жаренной пищи.
- Избегайте копченых и консервированных продуктов.
- Снизьте потребление соли. Лучше отказаться от обычной поваренной соли, перейдя на минерализованную соль крупного помола.
- Выбирайте молоко пониженной жирности, включайте в рацион творог.
- Воду из под крана, которая используется для приготовления чаев, пропускайте через очищающий фильтр.
- Откажитесь от алкогольных напитков, и особенно высокоградусных.
При облучении головы и шеи могут наблюдаться сухость во рту, небольшие боли при приеме пищи, першение в горле. Чтобы смягчить эти последствия исключите из рациона все соленое, острое или кислое. Принимайте хорошо измельченную пищу с низким содержанием жиров, приготовленную на пару или вареную. Питайтесь чаще, небольшими порциями. Пейте больше жидкости, свежеприготовленные соки, но откажитесь от соков из цитрусовых. Пища должна быть комнатной температуры, чтобы в меньшей степени раздражать слизистые оболочки.
Облучение органов брюшной полости и малого таза иногда сопровождается тошнотой и рвотой, жидким стулом, потерей аппетита. В таких случаях полностью приемлемы все предыдущие рекомендации. При возникновении поноса можно исключить молочные продукты. Рекомендованы овощные супы на слабом мясном бульоне, обязательно протертые каши, кисели, картофельное и овощное пюре, паровые котлеты или из нежирного мяса, отварная рыба, свежий творог, хлеб из пшеничной муки, яйцо.
Сбалансированная диета поможет легче перенести лечение и предупредить потерю веса. Соблюдайте назначения врача, помните, что лучевая терапия поможет вам избавиться от заболевания. Современные методы лучевого лечения во многом лишены недостатков классической дистанционной радиотерапии, поскольку в них используются технологии, позволяющие уменьшить объем общего облучения, минимизируя его воздействие на здоровые ткани.
Пациенты, проходящие лечение на системе Томотерапии, подвержены меньшему количеству побочных эффектов по сравнению с пациентами, получающими обычную лучевую терапию. Лечение хорошо переносится в амбулаторных условиях.
Источник
Осложнения операции и лучевой терапии рака молочной железы
Лимфоэдема после лечения рака молочной железы
Лимфоэдема возникает в результате обструкции лимфатических протоков и вен. Особенно часто это осложнение наблюдается после лечения рака молочной железы радикальной операцией совместно с лучевой терапией (примерно в 10% случаев).
К числу других факторов, способствующих ее развитию, относятся инфекции, а также продолжающееся заболевание или наступление его рецидива. Если лимфоэдема возникает через несколько лет после первичного лечения, то наиболее вероятной причиной этого является рецидив опухоли, затрагивающий подмышечные лимфатические узлы.
Отек неблагоприятно сказывается на внешности пациентки, причиняя ей значительные неудобства.
Отек руки лечится с трудом и часто безуспешно. Для улучшения работы мышечного насоса пациенткам необходимо назначить комплекс изометрических упражнений с поднятой рукой. Крайне важно избегать инфекций, пациентка должна следить за тем, чтобы на коже руки не было ссадин или царапин, и носить перчатки, особенно при выполнении работ, связанных с повышенной травмируемостью кожных покровов и возможностью попадания инфекции (например, при садовых работах).
При воспалении следует применять антибиотики. При возникновении локального рецидива опухоли лучше использовать методы системного лечения и не назначать дополнительный курс лучевой терапии с тем, чтобы избежать возможности дополнительного радиационного повреждения. Иногда полезно ношение компрессионных повязок, которые облегчают отток жидкости от конечности, однако для достижения эффекта их часто приходится использовать в продолжении нескольких часов.
Во время сна рекомендуется фиксировать руку на некоторой высоте, подложив под нее свернутое в рулон полотенце или подушку. В онкологических клиниках имеются отделения по уходу за больными с лимфоэдемой, укомплектованные специально обученным персоналом, который проводит эффективные, но чрезвычайно трудоемкие процедуры.
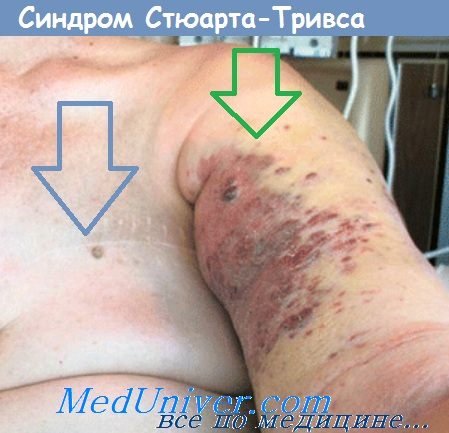
 Синдром Стюарта-Тривса после мастэктомии
Синдром Стюарта-Тривса после мастэктомии
Тугоподвижность плечевого сустава (синдром «замороженного плеча» или капсулит) после лечения рака молочной железы
После мастэктомии пациенткам следует назначить программу упражнений, которые увеличивают подвижность плеча и предотвращают ограничение движений с тем, чтобы не допустить развития лимфоэдемы. Целью этих упражнений является восстановление нормальных функций подъема и вращения плечевого сустава.
При этом наиболее важны отведение и подъем плеча. При развитии синдрома «замороженного плеча» полезна физиотерапия и коротковолновая диатермия.
Восстановление формы молочной железы после лечения рака
Большинство пациенток быстро привыкают к протезу. Однако, если женщина испытывает неудобства, можно выполнить реконструкцию молочной железы хирургическим методом или установить внутренний имплант. При подготовке к мастэктомии пациентке необходимо объяснить, что при желании возможно будет восстановить форму молочной железы, и вообще, это является одним из этапов операции. Наиболее распространена техника установки простого импланта, заполненного силиконом или физиологическим раствором, при необходимости с тканевым экспандером.
Лучший результат, несомненно, дает более сложная хирургическая операция с использованием тканевого лоскута мышц latissimus dorsi и transversus rectus abdominis (TRAM), хотя она является более травмирующей для пациентки. Реконструкция соска лучше удается при пересадке лоскута пигментированной кожи, взятого с верхней части бедра, однако это серьезная хирургическая операция.
Психологические расстройства после лечения рака молочной железы
Любая операция мастэктомии является травмирующей. В первый год после операции у 25% женщин развиваются депрессивные состояния и расстройства на психосексуальной почве. Более тяжелые формы они принимают у женщин, которые уделяют особое внимание своей внешности. Определенную помощь оказывают до- и послеоперационные консультации пациенток. Подробнее о роли психологической поддержки см. в отдельной статье на сайте (рекомендуем пользоваться формой поиска на главной странице сайта). Хотя пациентки, прошедшие курс лечения и сохранившие грудь, также испытывают психологический дискомфорт, их нельзя сравнивать с женщинами, которые перенесли операцию мастэктомии.
Наиболее тяжелый для них период приходится на первые 6 месяцев после операции.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
– Также рекомендуем “Препараты для гормональной терапии рака молочной железы и их эффективность”
Оглавление темы “Рак молочной железы”:
- Лечение рано выявленного рака молочной железы
- Лечение распространенного (запущенного) рака молочной железы
- Осложнения операции и лучевой терапии рака молочной железы
- Препараты для гормональной терапии рака молочной железы и их эффективность
- Препараты для химиотерапии рака молочной железы и их эффективность
- Выбор гормонов для лечения метастазов рака молочной железы
- Химиотерапия метастазов рака молочной железы
- Лучевая терапия метастазов рака молочной железы
- Прогноз лечения рака молочной железы
- Рак молочной железы у мужчин – лечение, прогноз
Источник
Лимфостаз в настоящее время рассматривается как самостоятельное заболевание, обладающее своим кодом в классификации МКБ и характеризующееся патологическим накоплением лимфы в межклеточном пространстве, которое происходит из-за нарушения естественного оттока лимфы и сопровождается увеличением объёма поражённого органа.
Причин развития лимфостаза на данный момент известно достаточно много, и одна из них – хирургическое вмешательство по поводу онкологического заболевания, включающее удаление регионарных по отношению к опухоли лимфоузлов. В данной статье будет рассмотрен частный случай лимфостаза – лимфостаз верхней конечности после мастэктомии.
Причины развития лимфостаза верхней конечности
Первопричина развития отёка верхней конечности после выполненной мастэктомии, а также радикальной резекции молочной железы, – удаление подмышечных лимфатических узлов, являющихся регионарными для молочной железы. Таким образом нарушается естественный отток лимфы, а восстановление его может быть нарушено в связи с формированием рубцовой соединительной ткани и последующим сдавлением ею как лимфатических, так и кровеносных сосудов в прооперированной области.
Другие компоненты комплексного лечения рака молочной железы (лучевая терапия, химиотерапия), проводимые после операции, также могут спровоцировать развитие лимфостаза или усилить уже существующий отёк. Другими факторами, способными спровоцировать развитие лимфостаза, могут быть инфекционные процессы, повышенная физическая нагрузка на верхнюю конечность с прооперированной стороны, ожирение.
Симптомы лимфостаза
Лимфостаз может развиться как в ранние сроки после проведенного хирургического лечения, так и в поздние. Основной симптом, на который обращают внимание пациентки, – увеличение в объёме верхней конечности с прооперированной стороны по сравнению с противоположной. Другим важным симптомом является ограничение амплитуды как активных, так и пассивных движений руки в плечевом суставе. Кроме того, могут возникнуть такие симптомы заболевания, как снижение мышечной силы, нарушения чувствительности, появление болей, чувства стянутости, тяжести. В случае прогрессирования лимфостаза возможны нарушения трофики кожи, появление трофических изменений на коже (вплоть до изъявления), лимфоррея (выход лимфы наружу через кожу), гиперкератоз, присоединение вторичных инфекций (например, стрептококка, в результате чего развивается рожистое воспаление).
Диагностика
Как и при любом патологическом состоянии, диагностика лимфостаза начинается со сбора анамнеза, при котором особое внимание уделяется объёму проведенного хирургического вмешательства, срокам его выполнения, а также срокам и объёму лучевой терапии, если она была проведена. Проводится физикальный осмотр, включающий:
- измерение окружности отечной конечности в месте максимального отека;
- измерение окружности обеих конечностей в трех местах (на расстоянии 10 см над латеральным надмыщелком плечевой кости, 10 см под латеральным надмыщелком плечевой кости, в центральной части пясти) со сравнительной целью;
- измерение амплитуды движений в плечевом суставе;
- оценка мышечной силы с помощью динамометра.
Из методов инструментальной диагностики применяются следующие:
- ультразвуковая диагностика кровеносных сосудов верхней конечности;
- лимфосцинтиграфия с технецием, применяемая для непосредственной оценки состояния лимфатических сосудов;
- более информативным методом по сравнению с предыдущим является флуоресцентная лимфография с использованием индоцианина зелёного в качестве контрастного вещества.
Кроме того, исследуются возможности магнитно-резонансной томографии в диагностике лимфостаза и поражении окружающих мягкотканных структур.
Стадии лимфостаза
Выделяют четыре стадии процесса в зависимости от того, насколько выражены лимфостаз и изменения кожи и мягких тканей верхней конечности:
- Нулевая (субклиническая). Отек выражен незначительно, может самопроизвольно появляться и исчезать. Разницы в окружности верхних конечностей практически нет.
- Первая. Лимфостаз захватывает кисть и предплечье, разница в окружности верхних конечностей составляет менее 4 см. Сглаживается рисунок кожи.
- Вторая. Лимфостаз поражает всю верхнюю конечность, разница в окружности здоровой и больной руки составляет от 4 до 6 см. На этой стадии наблюдаются изменения трофические кожного покрова в виде сухости и изменения цвета кожи, уменьшения волосяного покрова, также возможно присоединение вторичной инфекции (например, грибковое поражение ногтей).
- Третья. Разница между здоровой и пораженной конечностью составляет более 6 см. Кожа значительно изменена, возможно появление трофических язв и лимфорреи, жировая ткань уплотнена.
Профилактика лимфостаза
В настоящее время, несмотря на совершенствование хирургических техник и введение в клиническую практику методики биопсии сторожевого лимфатического узла, позволяющего выполнять удаление подмышечных лимфатических узлов только при достоверном наличии их метастатического поражения, лимфостаз верхней конечности после мастэктомии встречается по-прежнему довольно часто (от 38% до 89%, по данным литературы).
Дальнейшее широкое внедрение современных методик хирургического лечения рака молочной железы и их совершенствование способно выступить в качестве профилактики лимфостаза верхней конечности. Так, перспективной выглядит методика BRANT (Breast Reconstruction And Node Transplantation) – операция, при которой одновременно выполняют реконструкцию молочной железы и пересадку лимфатических узлов в подмышечную область.
Активную профилактику лимфостаза необходимо начать в кратчайшие сроки после выполнения радикальной мастэктомии. Так, верхнюю конечность следует укладывать в положении сгибания в локтевом суставе под углом 80-90 градусов с ротацией кнаружи. Также следует как можно раньше, когда того позволит состояние пациентки, начинать лечебную гимнастику, направленную на восстановление лимфооттока; при неосложненном течении послеоперационного периода осторожные движения можно начинать спустя 3-4 дня после операции.
Так как лимфостаз может развиться и спустя годы после проведенного лечения, необходимо постоянное бережное отношение к верхней конечности, включаая следующее:
- Исключение физических нагрузок на руку с прооперированной стороны, например, не переносить в ней тяжести;
- Соблюдение гигиенических мероприятий, направленных на исключение заноса инфекции – выполнение хозяйственных работ в перчатках;
- Коррекция диеты, сохранение оптимальной массы тела;
- Ведение активного образа жизни, занятия спортом – плавание, выполнение лечебных упражнений;
- Избегать перегрева;
- Уход за кожей верхней конечности – увлажнение кожи косметическими средствами;
- Избегать медицинских манипуляций на конечности с прооперированной стороны – забор крови из пальца и вены, внутривенные введения лекарственных препаратов, измерение артериального давления;
- Регулярное выполнение рекомендованного комплекса упражнений для верхней конечности;
- Раннее обращение к врачу-реабилитологу с целью решения вопроса о ношении компрессионного трикотажа, а также при появлении симптомов лимфостаза и жалоб, указывающих на его развитие.
Отдельно хотелось бы отметить, что появление лимфостаза в отдалённые сроки после завершения лечения может быть вызвано в том числе и возникновением и дальнейшим ростом рецидивной опухоли в прооперированной области, поэтому рекомендуется обследование для исключения этой причины застоя лимфы.
Лечение лимфостаза
Лимфостаз нулевой и первой стадии может быть успешно излечен с помощью консервативных методов лечения.
Целями консервативного лечения являются улучшение работы поверхностных лимфатических сосудов, уменьшение объема конечности и улучшение её функционального статуса, предупреждение дальнейшего прогрессирования патологии и развития осложнений. В первую очередь это ношение компрессионного трикотажа, который может иметь вид рукава, закрывающего верхнюю конечность от подмышечной впадины до запястья, или же перчатки, надеваемой на кисть. Трикотаж имеет разные степени компрессии, поэтому требуемый в конкретной клинической ситуации тип рукава подбирается индивидуально врачом-реабилитологом. Ношение компрессионного рукава может быть рекомендовано и профилактически, и очень желательно при перелетах. Следует отметить, что рукав рекомендуется надевать рано утром, подняв верхнюю конечность вверх под углом 90 градусов к телу.
Кроме ношения компрессионного рукава, в лечении лимфостаза используют следующие методики:
- Лимфодренажный массаж. Он направлен на поддержку дренажной функции лимфатических сосудов, то есть улучшение оттока лимфы и отвод её скопления из мягких тканей.
- Аппаратный массаж с пневматической компрессией, представляющий собой попеременное умеренное сдавление разных участков поражённой верхней конечности.
- Магнитотерапия. Данный метод способствует улучшению кровообращения и тока лимфы.
- Электростимуляция лимфатических сосудов с целью повышения тонуса их стенок.
Стоит отметить, что вышеперечисленные методы применяются в рамках комплексной терапии.
Наконец, в дополнение к физиотерапевтическим процедурам назначают медикаментозную терапию, включающую препараты, направленные на укрепление сосудистой стенки, повышение её тонуса, улучшение микроциркуляции, противовоспалительные препараты и витамины.
Более выраженные стадии лимфостаза требуют уже хирургического лечения. В ситуациях, когда основной причиной лимфостаза верхней конечности является скопление лимфы в окружающих тканях, возможно формирование лимфовенозного анастомоза – операции по сшиванию отдельных лимфатических и небольших венозных сосудов, расположенных подкожно, позволяющей осуществлять отток лимфы посредством последних. Это микрохирургическая операция, которую проводят под контролем микроскопа и флуоресцентной лимфографии (до операции – для выявления собственно лимфатических сосудов, после операции – для контроля сформированного анастомоза и его функционирования). В раннем послеоперационном периоде назначают массаж и лечебную физкультуру, в позднем, спустя три недели после выполнения операции, – ношение компрессионного трикотажа.
При второй и третьей стадии лимфостаза в силу изменений кожи и подкожно-жировой клетчатки создание лимфовенозного анастомоза значительно затруднено, поэтому таким пациенткам может быть показана пересадка лимфатических узлов. Чаще всего применяются паховые, подбородочные и шейные лимфоузлы. Выбор донорских лимфоузлов также требует проведения ультразвукового исследования и флуоресцентной лимфографии, что является в том числе и профилактикой развития лимфостаза в донорской области. Группа из двух или трёх лимфоузлов переносится в подмышечную область вместе с питающими их сосудами. Эффект от операции наступает спустя довольно длительное время (вплоть до полугода) в связи с долгим формированием новых путей лимфооттока.
Лимфостаз верхней конечности после мастэктомии в настоящее время рассматривается не только как отдельное патологическое состояние, вызванное проведением радикальной операции, но и как часть постмастэктомического синдрома, который проявляется, помимо отёка верхней конечности, длительным болевым синдромом, чувством онемения, нарушением чувствительности кожи и ограничением объема движений в плечевом суставе, а также психологическими нарушениями, вплоть до тяжелой депрессии.
Развитие постмастэктомического синдрома безусловно снижает качество жизни пациентки и причиняет ей страдания, и, таким образом, невозможно говорить, что пациентка полностью исцелена. Врачи Европейской клиники готовы прийти вам на помощь и предпринять все усилия по лечению лимфостаза верхней конечности.
Список литературы
- О. В. Андрианов и соавт. К вопросу о реабилитации больных раком молочной железы. Вестник РОНЦ им. Н. Н. Блохина РАМН, 2003, стр. 8-9.
- К. А. Блинова, Н. П. Лапочкина. Восстановительное лечение больных, перенесших радикальное лечение по поводу рака молочной железы. Re’n Practical Medicine Journal, 2016, с. 39-40.
- Mihara M. et al. Indocyanine Green (ICG) Lymphography Is Superior to Lymphoscintigraphy for Diagnostic Imaging of Early Lymphedema of the Upper Limbs. PLoS One. 2012; 7(6): e38182.
- М. Л. Ярыгин и соавт. Постмастэктомический синдром после радикальных операций при сохранении ветвей n. Intercostobrachialis. Хирургия, 2003, № 8, с. 25-27.
- В. Ф. Байтингер и соавт. Профилактика лимфатических отёков верхних конечностей после радикальной мастэктомии по Маддену. Вопросы реконструктивной и пластической хирургии, 2017, № 2(61), с. 15-23.
Источник
