Отек пищевода после операции
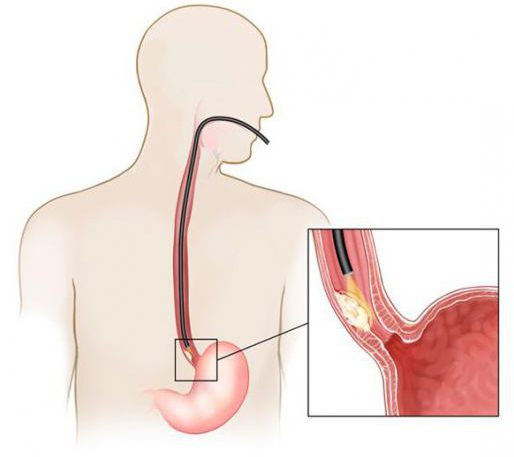
Эзофагэктомией называют удаление пищевода, крайнюю меру терапии пищеварительного тракта. Такой способ избирают при онкозаболеваниях и других патологиях пищевода, когда консервативные методы лечения безрезультатны. В зависимости от тяжести протекания болезни, стадии развития пищевод удаляют частично или полностью. Организм восстанавливается за несколько месяцев, не приносит явного дискомфорта прооперированный орган или его полное отсутствие, но обязательно необходимо пересмотреть питание. Удаление любого из органов считается крайней мерой спасения здоровья человека.
Описание
Операция на пищеводе заключается в отсечении части органа (резекции пищевода) или полном замещении его имплантом. Главная предпосылка к удалению проявляется дисфункцией отдельных частей органа. Это проявляется недостаточностью нижнего отдела, при этом гастроэзофагеальному рефлексу препятствует розетка слизистой оболочки кардии.
Пищевод является промежуточным органом, который в процессе переваривания передает пищу изо рта в желудок. При удалении даже незначительной части пищевода требуется ее замена и укрепление. Это сохранит целостность пищеварительной системы. Для резекции существуют разные методы, выбор их зависит от квалификации хирурга и индивидуальных особенностей пациента. Какогда назначается операция на пищеводе?
Показания к оперативному вмешательству
Как уже отмечалось, к оперативным вмешательствам на пищеводе прибегают в крайних случаях при лечении недостаточности пищеварительной системы, для обеспечения смыкания прохода, поэтому показания должны быть серьезными. Резекция назначается:
- При эрозивном эзофагите — сильном воспалении розетки слизистой оболочки кардии в верхней части. Хирургическая операция уместна, если происходит постепенное смыкание просвета, а терапевтическими методами нужного результата не добились.
- Пищеводе Баррета с большим изменением клеток. Благодаря радикальным методам лечения пациент уберегается от образования онкологии.
- Медиастините — воспалении в средней области грудины, вызванном инородным телом большого размера в пищеводе. Оно давит на стенки, проход смыкается.
- Механических, химических повреждениях органа, сужении. Если не провести своевременное хирургическое вмешательство, то будет довольно тяжело сохранить несмыкание прохода, а последствия проявятся в острой недостаточности легких, печени, почек, желудка.
- Грыже пищевода. Операция проводится довольно часто.
- Раке. Если развилась злокачественная опухоль, это требует частичного или полного изъятия пищевода. На это влияет степень развития онкологического процесса. При раке основным этапом лечения будет эзофагектомия.
Как выявить необходимость операции на пищеводе?
Основные симптомы не могут стать существенным поводом к хирургическому вмешательству, для операции нужен конкретный диагноз, опираясь на который, врач определит необходимость в радикальных мерах.
Тщательное обследование требуется для уточнения диагноза, особенно если предполагают опухоль пищевода (операция в этом случае должна быть незамедлительной). Диагностика включает в себя:
- флюорографию пищевода — выявляется увеличение просвета пищевода, перестройка рельефа слизистой оболочки, очертания и их неровность;
- эзофагоманометрию — определяют смещение кардии в заднее средостение (типа недостаточности кардии);
- эндоскопию;
- биопсию;
- анализ на онкомаркеры;
- эндоскопическую оптическую когерентную томографию.
Как подготовиться к процедуре?
Серьезной нагрузкой на организм будет любое хирургическое вмешательство. Важно придерживаться предоперационных рекомендаций, чтобы негативных последствий не возникло:
- нужно держать под контролем и присмотром доктора повышенное давление, диабет, патологии в желудке, сердечную недостаточность;
- выполнять все пищевые рекомендации;
- ни в коем случае не принимать лекарственные средства для разжижения крови —витамин Е, аспирин;
- не стоит принимать лекарств, снижающих тонус мышц, так как они влияют на кардиальный сфинктер;
- необходимо воздерживаться от курения за месяц до операции на пищеводе — никотин резко повышает давление и приводит к сбоям в системе дыхания. Нужно быть готовым к сдаче анализов на наличие в крови никотина.
Хирургическое вмешательство
Процедура полностью зависит от индивидуальных особенностей пациента и от определенных признаков и симптомов. Хирургическое вмешательство проходит в несколько этапов — проведение анестезии, оперирование, послеоперационный восстановительный период.
При операции пользуются общим наркозом. С его помощью больной вводится в состояние сна на время вмешательства и блокируются все болевые ощущения. Чтобы поддержать дыхательный процесс, в трахею помещают специальную трубку.

Резекция пищевода в среднем продолжается шесть часов. Могут продлить это время возникновение различных осложнений во время хирургической процедуры, сопутствующие недуги и тяжесть заболевания. Кроме того, время операции зависит от того, полностью удаляют орган или частично. Что бывает после операции по удалению грыжи пищевода? Об этом – далее.
Типы вмешательств
Оперативные методы подразделяются на несколько видов. Они составляют две группы. Могут быть радикальными и паллиативными.
Радикальными полностью устраняются пораженные участки. Существует несколько способов такоих хирургических вмешательств:
- Экстирпацией пищевода называется его полное удаление. Она будет уместной при онкологических заболеваниях, болезни Баррета либо габаритных рубцовых образованиях.
- Резекцией считается частичное удаление пищевода. Этому способствует рак, который затронул отдельный участок органа, при этом он постепенно смыкается; рубцовые сужения и воспаления розетки слизистой оболочки кардии; грыжа пищевода. Операция бывает двух видов, может быть немедленной или вторичной.
- Технологией Льюиса называют частичное иссечение с моментальной заменой части пищевода трубкой, которую изготавливают из желудочных тканей.
- Тоннельным методом экстирпации пищевода считают операцию, которая совершается через два надреза в эпигастрии и на шее, под кожей образуется зияющий ход, который их соединяет.
Паллиативные оперативные методы
Необходимы для поддержания функций пищевода, а также для улучшения самочувствия больного. Разделяют на несколько типов:
- Накладывают гастростому: если пластику пищевода, резекцию провести нельзя, то пациенту вставляют желудочный свищ для питания, обойдя пищевод.
- Проводят стентирование: вводят в пищевод специальную трубку для гарантии несмыкания прохода.
- Обеспечивают склерозирование вен в пищеводе: часто необходимо при циррозе печени. Используют вещества, которые сморщивают вены — этоксисклеролы или медицинский акриловый клей. До тех пор вещества вводятся, пока вены полностью не склерозируются.
- Проводится лигитирование варикозных вен — данная процедура напоминает предыдущий метод, но по продолжительности гораздо дольше.
Помимо основных видов выделяют несколько отдельных оперативных методов.
Полное удаление
Для выполнения такой операции полностью открывают грудную полость. Послеоперационный прогноз будет в основном неблагоприятным, такую терапию назначают только при тяжелых формах патологии пищевода. В данном случае орган заменяется имплантатом, изготовленным из желудочных тканей. Это можно сделать сразу или во время повторного оперативного вмешательства.
Последней малоинвазивной технологией наносится меньше ущерба, она более продолжительна, но имеет хороший прогноз.
Поэтому она более желательна как альтернатива лечения. Под кожей делается туннель, внутрь проникают медицинскими инструментами, а он потом легко срастается. Через верхний и нижний разрезы отсекают пищевод, затем его удаляют по подкожному проходу.
Проведение резекции
Показаниями к резекции пищевода служат болезнь Баррета, кардиоспазм, увеличенный пищевод у ребенка при рождении. При данной процедуре частично удаляется орган у человека, затем производят его последующее моментальное замещение — оперируют по методу Льюиса.
Лапароскопическое вмешательство
При патологиях в нижних отделах пищевода и верхнего пищеводного отверстия в диафрагме, а также дисфункции розетки слизистой оболочки кардии назначается такой вид операции пищевода. Лечение в этом случае будет более эффективным. Так вшивают и укрепляют послегрыжевые отверстия, уменьшают объем желудка, делают пластику органа, а именно нижнего кардиального отдела.
Осуществление эндоскопических манипуляций
Производят этим способом удаление доброкачественных опухолей на слизистой оболочке, полипов.
Этого требует перевязка варикозных венозных сосудов, склеротерапия, лазерное облучение, прижигание или воздействие низкими температурами на пораженные участки.
Главным инструментом выступает эндоскопический зонд. На нем мини-видеокамера, совокупность увеличительных линз и осветительные приборы. В просвет эзофагоскопа вводятся необходимые инструменты.
К каким рискам и осложнениям это может привести?
Доктор должен предупредить пациента о том, что процедура может привести к различным негативным осложнениям:
- тромбообразованию;
- кровотечению;
- попаданию инфекции;
- сердечной недостаточности во время оперирования;
- аллергической реакции на анестезию;
- нарушению дыхательного процесса.
При открытой резекции пищевода имеется меньшая степень риска появления осложнений типа:
- поражения легких;
- попадания инфекции в грудную полость;
- хирургического повреждения соседних органов;
- постепенного закрытия прохода между пищеводом и желудком.
Период после операции по удалению пищевода
Первую неделю пациент чувствует себя ослабленным, прием пищи самостоятельно осуществить он не может. Этому помогает питательная трубка. Где-то две недели за пациентом присматривают врачи, чтобы возможные утечки в прооперированной области не возникли.
Если они не обнаружены, рацион постепенно разбавляется — к питательным жидкостям прибавляется мягкая, а затем и твердая еда. Между приемами пищи показана дыхательная гимнастика по методу глубокого дыхания, восстанавливающая тонус кардиального сфинктера. Пациент снабжается стимул-спирометром, так отслеживают нагрузку и постепенно ее увеличивают.
Возможность демпинг-синдрома
Простыми словами, кишечник отторгает пищу. Этому виной – желудочная недостаточность, потеря способности самостоятельно переваривать жиры и сахар. К демпинг-синдрому ведут мышечные спазмы с главным симптомом – диареей. Управление симптомами, устранением проблемы занимается диетолог. Достаточно полугода для полной перестройки организма, желудок сможет приспособиться к новому образу жизни. Питание после операции пищевода имеет огромное значение.
Диета
Некоторое время после операции питательные вещества вводятся прямо в желудок. Перед тем как возвратиться к нормальному питанию, оперированный орган нужно подготовить. В желудок вводят прозрачную жидкость с необходимым содержанием веществ для поддержания жизнедеятельности. Они не требуют большого количества секреции. Через две недели пищеварительная система укрепляется, в рацион понемногу вводится мягкая пища, а со временем — более твердая.
Из-за маленьких размеров желудка порции должны быть маленькими. Важной частью послеоперационного восстановления является диета. Подбирают ее индивидуально и по такому принципу, что она напоминает диету после резекции желудка. Операции при раке пищевода и желудка очень схожи.
Главным пунктом диеты будет избегание необработанной, грубой, раздражающей пищи. Она должна быть более жидкая, порции – маленькие, а приемы – частые. Назначается диета в зависимости от индивидуальных особенностей пациента. Чем может обернуться операция по удалению пищевода?
Прогноз
Процент положительной динамики выздоровления довольно большой. Медицина находится на высоком уровне в проведении хирургического вмешательства. В последнее время количество летальных исходов сократилось, а высокоточными технологиями и инструментами сводится к минимуму риск осложнений. Спустя несколько месяцев пациент может вернуться к обычному питанию, соблюдая диету.
Вот как проводятся операции грыжи пищевода (отзывы это подтверждают), а также других патологий.
Отзывы
Отзывы об операции на пищеводе имеются в основном хорошие. Отмечается положительная динамика, осложнения бывают редко. Особенно часто оперируют пищевод по поводу грыжи. Диету держать довольно трудно, но со временем рацион расширяется и становится разнообразным.
Источник
Ведущие специалисты в области хирургии
 Профессор Круглов Сергей Владимирович — хирург
Профессор Круглов Сергей Владимирович — хирург
Прочитать о докторе подробнее

Профессор Касаткин Вадим Федорович-хирург-онколог
Прочитать о докторе подробнее

Алубаев Сергей Александрович — кандидат медицинских наук, врач-хирург высшей категории.
Прочитать о докторе подробнее

Бова Сергей Иванович — врач хирург-уролог высшей категории.
Прочитать о докторе подробнее
 Редактор страницы: Крючкова Оксана Александровна
Редактор страницы: Крючкова Оксана Александровна
Несостоятельность швов пищеводно-желудочного анастомоза до сих пор остается главной причиной летальных исходов после радикальных одномоментных операций по поводу рака пищевода и кардиального отдела желудка. Этому вопросу посвящена обширная литература. Мы хотим лишь подчеркнуть, что патогенез этого осложнения весьма разнообразен и, как показывают наблюдения, в ряде случаев невозможно установить ведущую причину: технические погрешности во время операции или тот неблагоприятный фон при раке пищевода, который ведет к созданию условий, препятствующих заживлению анастомоза. Мы согласны с точкой зрения Б. Е. Петерсона (1962), который считает, что ранняя несостоятельность соустья, развившаяся до приема пищи через рот, свидетельствует о дефекте в наложении анастомоза.
Для профилактики несостоятельности швов анастомоза нередко используют зонд диаметром 0,5—0,7 см, который во время операции проводят через носовой ход и устанавливают ниже анастомоза. В первые дни послеоперационного периода с помощью зонда производят эвакуацию застойного содержимого культи желудка или кишки, накапливающегося в результате пареза этих органов. Подобное отсасывание уменьшает давление на швы анастомоза. Особенно эффективно это мероприятие при резекции кардиального отдела желудка с наложением эзофагогастроанастомоза, так как вследствие перерезки блуждающих нервов у ряда больных наступает спазм привратника, в связи с чем нарушена эвакуация из желудка. Кроме того, зонд позволяет проводить раннее кормление больных и бороться с мучительной жаждой: через него уже на 2-й день после операции больные получают капельно питательные смеси. Следует отметить, что в послеоперационном периоде жажда у больных не снимается внутривенным введением жидкости. Однако на фоне парентерального питания введение даже небольших количеств жидкости через зонд существенно уменьшает чувство жажды.
Наряду с положительным эффектом постоянный зонд в пищеводе может вызвать ряд осложнений. Так, у 8 больных, умерших от несостоятельности швов анастомоза, при вскрытии были обнаружены пролежни стенки пищевода. Эти пролежни, как правило, были множественными, различной величины — от поверхностных эрозий слизистой оболочки до глубоких поражений всей стенки пищевода (вплоть до пенетрации в соседние органы). Пролежни чаще возникали при длительном стоянии назогастрального зонда (до 6 сут после операции). В менее продолжительные сроки (1—2 дня) это осложнение не наблюдалось. Быстрому образованию пролежней способствуют раздражающее действие зонда и трофические расстройства стенки пищевода. Независимо от качества зонда пребывание его в глотке и пищеводе затрудняет откашливание мокроты, вызывает боли за грудиной, повышенную саливацию. Больные стараются подавить кашлевой рефлекс, так как последний смещает зонд в глотке и вызывает у них неприятные ощущения. Все это создает условия для возникновения послеоперационных пневмоний. Мы применяли зонд в послеоперационом периоде у 71 больного; 11 из них умерли от пневмонии. У большинства зонд находился в пищеводе более 5 дней.
Перечисленные выше осложнения не снижают значения зонда как средства декомпрессии желудка или кишки в послеоперационном периоде, однако сроки его применения в послеоперационном периоде целесообразно ограничить тремя днями.
Чем раньше наступает несостоятельность швов после операции и чем больше отверстие в анастомозе, тем ярче клиническая картина этого осложнения. Внезапно повышается температура тела, появляются резкая слабость, холодный липкий пот, беспокойство, возбуждение, жажда, боли в животе или грудной клетке, тахикардия, а затем и другие выраженные симптомы нарастающего медиастинита, плеврита или перитонита. В картине крови наблюдаются лейкоцитоз со сдвигом формулы влево, выраженная токсическая зернистость нейтрофилов, лимфопения. В моче появляются цилиндры.
Как показывают наблюдения, выход контрастного вещества за пределы анастомоза определяется рентгенологически в более поздние сроки, причем для выявления этого признака необходимо обследовать больного в различных положениях, что не всегда допустимо из-за тяжести его состояния. Достоверным признаком несостоятельности швов анастомоза является мутный выпот в плевральной или брюшной полости, иногда с остатками пищи или окрашенный в синий цвет выпитым раствором метиленового синего. Клиническая картина несостоятельности швов, наступившей в более поздние сроки (начиная с 9-го дня после операции), характеризуется более вялым течением из-за ограничивающих сращений вокруг анастомоза.
После выявления несостоятельности швов целесообразно сразу же вскрыть плевральную или брюшную полость и отграничить область анастомоза тампонами, создав одновременно хороший отток с помощью дренажей. Попытки ушить отверстие в анастомозе безрезультатны, так как в условиях инфильтрации швы быстро прорезаются. Кормление через рот прекращают и осуществляют питание посредством наложенной еюностомы или зонда, проведенного через нос ниже анастомоза. Следует отметить, что оба метода оставляют желать лучшего. Швы, удерживающие еюностому, особенно в условиях перитонита, часто оказываются несостоятельными. В последние годы мы отказались от еюностомии и отдаем предпочтение зондовому питанию. С этой целью используют тонкие нетравматичные пластмассовые зонды, обеспечивающие капельное поступление питательных смесей ниже анастомоза. Можно применять двух- или трехпросветные зонды, позволяющие наряду с введением питательных веществ производить отсасывание и тем самым создавать декомпрессию области анастомоза.
Питательные вещества для энтерального их введения через зонд выбирают с учетом переваривающей, всасывательной и моторной функции тонкой кишкй. Несмотря на то что указанные функциональные способности тонкой кишки в ближайшие дни после операции нарушены, мы убедились, что зонд Левина обеспечивает дозированное усиленное питание больных. Осуществляя питание при помощи такого зонда, при хорошем дренировании плевральной полости нам удалось спасти 6 больных с несостоятельностью швов пищеводно-желудочного соустья.
Однако, как указано выше, не все больные переносят длительное пребывание в пищеводе зонда, мешающего откашливать мокроту и способствующего возникновению пневмонии. Ю. Е. Березов (1960) рекомендует кормить таких больных в положении лежа на боку, противоположном стороне локализации свища (последнюю устанавливают при рентгеноскопии). Назначают усиленное парентеральное питание для поддержания нормального уровня белка крови. В этом смысле хорошо зарекомендовали себя появившиеся в последние годы интралипид и аминозол.
Поздние послеоперационные осложнения
В отдаленные сроки после гастрэкстомий или проксимальных резекций желудка у ряда больных возникают жалобы, которые не связаны с характером заболевания, а являются следствием удаления анатомо-физиологических структур, принимающих участие в «замыкательном механизме кардии». При восстановлении во время операции непрерывности пищеварительного тракта создают новые топографоанатомические взаимоотношения между органами, нарушающие сложную функцию кардиального жома. Возобновление дисфагии в различные сроки после операции больные тяжело переживают как возврат к тому состоянию, по поводу которого было предпринято большое, и рискованное хирургическое вмешательство.
В последнее время число операций на пищеводе и верхнем отделе желудка растет. Увеличилась продолжительность жизни больных после подобных операций. Однако вопросам дифференциальной диагностики различных состояний пищеводно-желудочного или пищеводно-кишечного анастомоза в разные сроки после операции (табл. 12.1) в литературе уделено недостаточно внимания. Дифференциальная диагностика непроходимости пищеводно-желудочных и пищеводно-кишечных анастомозов, несомненно, сложна. Патологические изменения, возникающие в различные сроки после гастрэктомии или резекции кардиального отдела желудка и пищевода, произведенной по поводу рака, чаще всего наводят на мысль о рецидиве основного заболевания. Подобная онкологическая настороженность затрудняет диагностику рубцового стеноза пищеводного анастомоза или острых заболеваний органов брюшной полости, так как уводит мысль врача в сторону от основной причины болезни. Ошибочный диагноз рецидива рака в анастомозе не позволяет предпринять целенаправленное лечение.
Мы располагаем поучительными наблюдениями, когда ухудшение состояния больных, наступившее в отдаленные сроки после операции, было неправильно расценено как рецидив рака. Истинная причина болезни не была своевременно распознана и устранена, что привело к летальному исходу. Приводим примеры.

Заболевания пищевода: ранние послеоперационные осложнения
Больному Б., 45 лет, произведена чресплевральная гастрэктомия по поводу рака кардиального отдела желудка. Через 5,5 года после операции поступил повторно для обследования, во время которого признаков рецидива рака не обнаружено. Через 15 лет после операции больной госпитализирован по поводу болей в правом подреберье и иктеричности склер. При рентгеноскопии определялась хорошая функция пищеводно-кишечного анастомоза. При холеграфии отчетливых теней конкрементов не выявлено. После консервативной терапии боли стихли и больной был выписан домой.
Через месяц вновь поступил в стационар с жалобами на боли в животе постоянного характера, периодически возникающую рвоту съеденной пищей. При объективном исследовании отмечены истощение, иктеричность кожных покровов и склер, умеренное вздутие живота, при глубокой пальпации болезненность в правом подреберье. Состояние было расценено как рецидив рака с метастазами в органы брюшной полости. В связи с ухудшением состояния больного и появившимися симптомами перитонита на 5-е сутки после поступления произведена лапаротомия.
Обнаружен разлитой желчный перитонит с затеком в правое поддиафрагмальное пространство. Из-за тяжести состояния больного операция была ограничена холецистостомией и дренированием брюшной полости. Послеоперационный период протекал тяжело, и на 7-е сутки больной умер. При вскрытии выявлены обострение хронического калькулезно-язвенного холецистита, желчный перитонит. Метастазов рака не обнаружено.
Больному К., 43 лет, произведена резекция верхнего отдела желудка и нижнего отрезка пищевода по поводу рака. После выписки продолжал работать и периодически (один раз в 2—3 года) проходил обследование в клинике. Через 13 лет после операции госпитализирован с жалобами на умеренную дисфагию при приеме твердой пищи, сильные боли в правом подреберье и в эпигастральной области. При рентгенологическом исследовании пищевода опухоли не найдено. При радиоизотопном сканировании печени, а также эхогепатографии метастатическое поражение печени не выявлено. Сильные боли в животе, источник которых не был установлен, несмотря на тщательное обследование, связывали с возможным рецидивом рака и метастазами в парааортальные лимфатические узлы, ворота печени, поджелудочную железу. В связи с нарастанием болей, купируемых только наркотическими средствами, произведена лапаротомия.
Обнаружена плотная увеличенная поджелудочная железа, что было расценено как опухоль. После биопсии поджелудочной железы диагностирован хронический панкреатит. Метастазов в печень и парааортальные лимфатические узлы не найдено.
На 5-й день в связи с ухудшением состояния и появлением симптомов перитонита произведена релапаротомия. В брюшной полости обнаружена жидкость с примесью желчи, а в стенке двенадцатиперстной кишки перфорационное отверстие. Последнее ушито, наложена энтеростома. Через 2 сут больной умер. При вскрытии обнаружены разлитой фибринозно-гнойный перитонит вследствие прободения стенки двенадцатиперстной кишки, обострение хронического панкреатита. Рецидива рака в пищеводно-желудочном анастомозе или метастазов в органы брюшной полости не отмечено.
Описанные наблюдения свидетельствуют о необходимости более тщательного обследования больного в отдаленные сроки после операции.
Нарушение проходимости пищеводно-желудочных (кишечных) соустий в различные сроки после гастрэктомии или резекции кардиального отдела желудка может быть вызвано рецидивом рака в анастомозе, рубцовым стенозом, эзофагитом и спазмом анастомоза.
В.ОК. 16.04.2016г.
ОПТ.ОК. 16.04.2016г.
Источник
