Отек периневральных чехлов зрительных
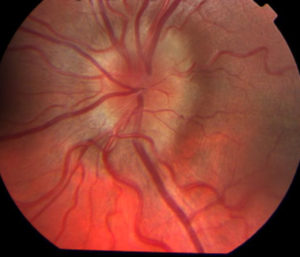 Отек зрительного нерва (ЗН) — это результат повышения давления внутри черепа, которое происходит за счет различных патологических процессов, протекающих в организме. Спектр варьируется от врожденных пороков развития, опухолей, лекарств, травм, воспалений до других заболеваний глаз, таких как глаукома, которые могут привести к вторичному повреждению ЗН и его отечности.
Отек зрительного нерва (ЗН) — это результат повышения давления внутри черепа, которое происходит за счет различных патологических процессов, протекающих в организме. Спектр варьируется от врожденных пороков развития, опухолей, лекарств, травм, воспалений до других заболеваний глаз, таких как глаукома, которые могут привести к вторичному повреждению ЗН и его отечности.
Анатомия зрительного нерва
ЗН — это вторая пара черепно-мозговых нервов, которым свойственные зрительные раздражения. Состоит из 4 отделов — внутричерепного, внутриканальцевого, внутриглазного и внутриорбитального.
ДЗН — это диск ЗН, он представляет собой место соединения оптических волокон. Его длина — 1 мм, диаметр — 1,75–2 мм. Находится ДЗН в носовой части глазного дна.
Вторая пара черепных нервов окружена тремя мозговыми оболочками. Его толщина — 3–3,5 мм, длина — 3,5–5,5 см. Волокна ЗН различны по направлению и калибру, есть тонкие и толстые. Последние передают световое раздражение в зрительную часть коры, первые — это рефлекторные, они необходимы для передачи светового импульса в парасимпатическую нервную систему.
Причины отека зрительного нерва
Неврит
Причина и происхождение в значительной степени неизвестны, но врачи рассматривают рассеянный склероз. Пострадавшие пациенты страдают от ослабления зрения, насыщения цвета (особенно красного) и болезненного движения глазами.
Симптомы переходные, то есть они, как правило, формируются самостоятельно. Если поражена задняя часть ЗН (ретробульбарный неврит), то воспаление и отек диска зрительного нерва могут быть не диагностированы при осмотре глазного дна. Необходимы другие методы визуализации.
Оптическая нейропатия
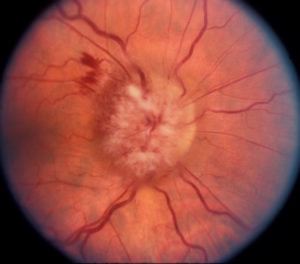 В случае острого закрытия кровеносных сосудов глаза ЗН необратимо повреждается, без подачи кислорода и питательных веществ через кровь нейроны ЗН отмирают. Поскольку эти клетки не могут вновь образоваться, постепенно снижается зрение до слепоты. Офтальмолог при осмотре видит бледный отекший зрительный нерв-сосочек и его головку, небольшие кровотечения. Пациент замечает сильное ухудшение зрения и ограничение поля зрения.
В случае острого закрытия кровеносных сосудов глаза ЗН необратимо повреждается, без подачи кислорода и питательных веществ через кровь нейроны ЗН отмирают. Поскольку эти клетки не могут вновь образоваться, постепенно снижается зрение до слепоты. Офтальмолог при осмотре видит бледный отекший зрительный нерв-сосочек и его головку, небольшие кровотечения. Пациент замечает сильное ухудшение зрения и ограничение поля зрения.
Атеросклероз или эмболия из-за болезни сердца (фибрилляция предсердий/эндокардит) являются наиболее распространенными причинами. Артериит височной артерии, аутоиммунный цистит, вызывают оптическую нейропатию.
Патологии внутренних органов
К развитию патологии приводят некоторые болезни внутренних органов. Например, инсульт, гипертония и почечная недостаточность.
Для каждого состояния характерны определенные признаки, их легко различить при проведении соответствующей диагностики.
Артерии височной артерии
Это аутоиммунное заболевание, приводящее к сосудистому воспалению (васкулит). Примерно в 30% случаев поражены глазные артерии, это приводит к ослаблению зрения вплоть до слепоты.
Пациент часто страдает от сильной головной боли, испытывает трудности с пережевыванием пищи. При физическом обследовании височная артерия болезненна. Если поражены глаза, то специалист видит признаки отекшего зрительного диска.
Глаукома
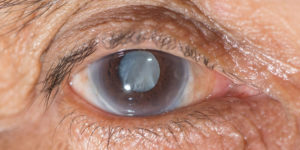 Глаукома является следствием патологически повышенного давления в глазах. Она повреждает зрительный нерв, точнее сосок. Пациент замечает ухудшение зрения и выпадение поля зрения.
Глаукома является следствием патологически повышенного давления в глазах. Она повреждает зрительный нерв, точнее сосок. Пациент замечает ухудшение зрения и выпадение поля зрения.
Атрофия зрительного нерва
Атрофия зрительного нерва обозначает необратимое повреждение ткани ЗН. Первичная форма, обусловленная врожденной неисправностью, отличается от вторичной. В последнем случае, причиной являются другие заболевания или механические факторы. Возможные факторы:
- сильное давление на ЗН;
- нарушение кровообращения;
- воспаление;
- интоксикация.
Данные состояния характеризуются отеком зрительной головки, дефектами поля зрительного восприятия и ухудшением остроты.
Другие причины
Отек ЗН развивается из-за повышения давления внутри черепа, связанного с гнойными абсцессами в пространстве черепа, внутренними кровотечениями, ЧМТ. Причиной отека ДЗН выступает краниосиностоз и менингит, энцефалит.
Группа риска
Предрасположенность к данному состоянию имеется у всех пациентов с глазными заболеваниями, травмами головного мозга. Больше всего отеку подвержены личности со слабой иммунной системой и опухолями.
Классификация
Отек зрительного нерва бывает двусторонним или односторонним. В первом случае поражается оба органа оптической системы, во втором — лишь один.
При одностороннем отеке ЗН симптоматика слабо выражена, даже опытные офтальмологи не всегда замечают отечность.
Заболевание имеет острый и хронический характер. При остром течении развитие клинической картины спонтанное, симптоматика появляется в течение 2–3 часов.
При повторяющихся рецидивах на развитие первых признаков уходит до 3 дней.
Симптомы
Клиническая картина характеризуется постепенным снижением остроты зрительного восприятия. Особенно сильно ухудшается в центральной части поля зрения.
Периодически затуманивается зрение, нарушается цветовосприятие, умеренно напрягаются вены и отсутствуют очаги.
Поражение нервных волокон приводит к двоению в глазах, головным болям, мерцаниям перед глазами, тошноте и рвоте.
Дальнейшее прогрессирование патологического состояния приводит к образованию скотом в поле зрения. Возможно развитие вторичной атрофии ЗН.
Диагностика
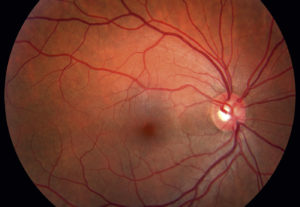 Первичное обследование проводится с помощью офтальмоскопа. Это визуальная оценка состояния головки ЗН, артерий и вен сетчатки. Обязательно проводят реакцию зрачка на свет с помощью небольшой лампы. Как правило, оба зрачка одинаково сильно сужаются, независимо от того, на какой орган зрения врач направит световой конус.
Первичное обследование проводится с помощью офтальмоскопа. Это визуальная оценка состояния головки ЗН, артерий и вен сетчатки. Обязательно проводят реакцию зрачка на свет с помощью небольшой лампы. Как правило, оба зрачка одинаково сильно сужаются, независимо от того, на какой орган зрения врач направит световой конус.
Однако при ретробульбарном неврите часто наблюдается так называемый относительный афферентный дефект зрачка.
Это означает, что ЗН пораженного глаза не так хорошо направляет входящие световые сигналы в мозг, как другой ЗН. В результате зрачки сужаются меньше, когда врач наводит свет на больной глаз. Для более детального осмотра нервных волокон используют специальные капли, расширяющие зрачки.
При необходимости проводят дополнительные исследования. С их помощью выясняют, какая причина привела к отеку ЗН. Для диагностики рассеянного склероза проводят МРТ головы и позвоночника.
Проводится поясничная пункция для забора спинномозговой жидкости. Она проверяется на наличие признаков воспалительного процесса.
Лечение
Если имеется ретробульбарный неврит, используются препараты, подавляющие иммунную систему (иммунодепрессанты). Вводятся глюкокортикоиды (стероиды), такие как Кортизон или Метилпреднизолон. Первые пять дней препараты используют в высоких дозах, затем медленно снижают дозировку в течение следующих 2 недель.
 Перед тем, как проводить терапию с помощью Кортизона, необходимо исключить такие заболевания, как туберкулез, язва желудка, сахарный диабет или гипертония. Они могут ухудшаться при глюкокортикоидном лечении. Если бактериальная инфекция является причиной отека зрительного нерва, для лечения могут быть использованы антибиотики.
Перед тем, как проводить терапию с помощью Кортизона, необходимо исключить такие заболевания, как туберкулез, язва желудка, сахарный диабет или гипертония. Они могут ухудшаться при глюкокортикоидном лечении. Если бактериальная инфекция является причиной отека зрительного нерва, для лечения могут быть использованы антибиотики.
Стероиды тоже могут оказаться полезными для остановки данной иммунной реакции.
Терапия дополняется мочегонными средствами. Они нормализуют баланс спинномозговой жидкости. В тяжелых случаях показано оперативное вмешательство.
Осложнения
Основным осложнением отека зрительного нерва является постепенное ухудшение зрения и полная слепота, наступающая при отсутствии лечения.
Прогноз
Что касается течения и прогноза отека зрительного нерва, то необходимо опираться на причину заболевания и тяжесть ее течения. Как правило, в первые три недели еженедельно следует посещать офтальмолога.
Прогноз всегда благоприятный, если терапия начата своевременно.
Профилактика
Предотвратить развитие болезни можно. Профилактика предполагает своевременное обращение в больницу при получении травм, появлении признаков глазных заболеваний.
В данный перечень входит соблюдение правил личной гигиены. Во избежание развития инфекций, которые в дальнейшем способны вызвать отек ЗН, нельзя тереть глаза грязными руками и пользоваться чужими косметическими средствами/полотенцами.
Полезное видео
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом – напишите комментарий ниже.
Что еще почитать
Источник
Голосование за лучший ответ
Екатерина Грицаль
Гуру
(3666)
9 лет назад
Застойный диск зрительного нерва – отек диска зрительного нерва невоспалительной природы. Чаще всего это не самостоятельная назологическая единица, а признак внутричерепных поражений. Долгое время (до внедрения КТ и МРТ) обнаружение застойного ДЗН являло собой важнейший признак в диагностике нижеизложенных заболеваний.
Этиология:
опухоли в полости черепа
отек головного мозга
воспалительные процессы ткани мозга и его оболочек
травмы головного мозга
изменения костей черепа
приводящие к уменьшению объема полости черепа.
аллергические заболевания
болезни крови
артериальная гипертензия
болезни почек.
При длительном существовании застойных дисков зрительных нервов в наступает постепенное, медленно прогрессирующее понижение зрительных функций. Постепенно понижается острота зрения, суживаются границы поля зрения. Сужение границ поля зрения может быть равномерным по всем меридианам или же оно в некоторых меридианах резче выражено, чем в других. Это понижение зрительных функций обусловлено тем, что длительно существующие застойныe диски зрительного нерва приводят в дальнейшем к медленно прогрессирующей атрофии волокон зрительных нервов.
Течение понижения зрительных функций при застойных дисках зрительного нерва характеризуется следующими особенностями: 1)Состояние поля зрения обычно соответствует степени понижения остроты зрения. При небольшом понижении остроты зрения имеется лишь нерезкое сужение границ поля зрения;
2) Более резкое понижение остроты зрения сопровождается и более значительными изменениями поля зрения.
Наряду с обычными застойными дисками, обусловленными повышением внутричерепного давления, при опухолях головного мозга часто наблюдаются осложненные застойные диски, представляющие собою особую клиническую форму.
Признаки осложнения:
1) необычные для застойных дисков изменения поля зрения;
2) высокая острота зрения при значительных изменениях поля зрения; 3) резкая разница в остроте зрения глаз;
4) резкое понижение остроты зрения без атрофических изменений.
5) двусторонние застойные диски со значительными явлениями атрофии на одном глазу.
Стадии развития застойного диска зрительного нерва.
Начальная стадия – это отек краев диска. На глазном дне находят размытость границ диска, начинающаяся с его верхнего края. Диск бывает умеренно красный.
Вторая стадия называется – выраженный отек всего диска, углубление в его центре, которое существует в норме, исчезает, и поверхность диска выпячивается в стекловидное тело. Покраснение диска усиливается, приобретает синюшный оттенок, сосуды на глазном дне расширяются. Функция зрения сохранена. Пациента могут беспокоить только головные боли. Иногда жалобы отсутствуют.
Третья стадия застоя ДЗН характеризуется резко выраженным застойным диском зрительного нерва. Возникает отек сетчатки отекает. В этой стадии начинается сдавление нервных волокон зрительного нерва. Волокна погибают и на их месте развивается соединительная ткань.
Застойный диск в стадии атрофии. Вторичная атрофия зрительного нерва характеризуется уменьшением размера ДЗН, сужением вен, кровоизлияния постепенно рассасываются.
При продолжающемся воздействии причины застоя, атрофия зрительных нервов становится полной и функция зрения окончательно утрачивается.
Источник
Отек зрительного нерва, рез-т МРТ, прошу мнения о назначениях
Меня зовут Елена, 39 лет, рост 156 см, вес 66 кг.
Миопия высокой степени, стабилизировалась примерно в 14 лет, ношу контактные линзы -6,5; -5,5.
Примерно полгода назад стала замечать ухудшение зрения левого глаза – ощущение пелены, мутности, похожее на состояние при плохо промытой контактной линзе. Если моргать или жмуриться, “пелена” изменяет форму и интенсивность, чтобы чётко видеть одним левым глазом, нужно сильно напрягаться, вглядываться, “таращиться”. Левый глаз всегда видел лучше, сейчас функцию “ведущего” взял на себя правый.
Повспоминав, поняла, что ухудшение зрения было уже год-полтора назад, когда садясь за компьютер поздно вечером / ночью, чувствовала быстрое утомление, моргала и жмурилась. В это время я не работала, сидела с ребёнком. До этого работала с графическими программами по 8-10 часов в день без видимых признаков утомления / ухудшения зрения.
При обследовании у офтальмолога поставлен диагноз “атрофия зрительного нерва”, назначена периметрия, МРТ, консультация невролога.
Периметрия “в норме”.
Офтальмологи (два разных) направляют к неврологу, “это не по нашей части”.
Хочу найти грамотного невролога, посетила двоих, чтобы иметь “second opinion”.
1) Невролог О. (врач невролог высшей категории, рефлексотерапевт) – на первом приёме выслушала жалобы, постукала молоточком, сядьте-встаньте-наклонитесь-посмотрите сюда. Спросила, не было ли судорог, онемения в конечностях (нет). Направила на МРТ с подозрением на SD.
На МРТ диагноз не подтвердили, а на зрительные нервы сначала и внимания не обратили, уже после разговора с врачом МРТ-центра (“что ж в направлении не указали атрофию з.н.?”) мне сделали повторное исследование.
Заключение по МРТ: Признаки периневрального отека левого зрительного нерва на фоне его умеренных атрофических изменений.
На втором приёме невролог О. по результатам МРТ (снимки смотреть не захотела, только текст) ставит диагнозы:
Синдром в/черепной гипертензии на фоне хронического ЛОР-заболевания, строения васкулярной системы головного мозга.
О/хондроз шейного отдела позвоночника. Умеренный мышечно-тонический синдром.
Рекомендованы капельницы с цитофлавином, глиатилином №10, а также диакарб+аспаркам.
Повторное МРТ рекомендовано через 4-6 мес.
2) Невролог А. (мануальный терапевт, невролог, реабилитолог, ревматолог, физиотерапевт, вертебролог; кандидат медицинских наук; врач высшей категории) – на приёме осмотр не проводил (“почему без молоточка?” – “у меня 20 лет стажа, и так всё вижу”), выслушал жалобы, посмотрел результат МРТ (снимки спрашивал, но я их не принесла, обескураженная их ненужностью у первого невролога). Сказал много красивых и умных слов (я даже поняла почти все, но не все запомнила) по поводу моего состояния и лечения. Сначала собирался назначить гормоны (преднизолон), после моего робкого бубнения о небезопасности, побочных явлениях решил заменить на Вессел-Дуэ-Ф 30 дней. Кроме этого, целебрекс на 21 день (с гормонами хватило бы 14), трентал 30 дней.
Через месяц – повторный приём и повторное МРТ.
Уважаемые специалисты, прошу прокомментировать назначения и посоветовать, с каким неврологом лучше работать с моей проблемой (или искать ещё?)
Пока я никаких лекарств не покупала и назначений не выполняла – большая сумма ушла на обследования, жду следующей зарплаты.
Естественно, хочется принимать лекарства, подходящие именно в моей ситуации, а не “на всякий случай, вдруг поможет”. Почитав в интернете про недостаточную доказанность эффективности цитофлавина/ноотропов, немного сомневаюсь в компетентности первого невролога О. С другой стороны, второй А. полностью удовлетворил мою тягу к умным словам и научным объяснениям , производит впечатление грамотного и компетентного специалиста, но не будет ли это лечение как “из пушки по воробьям”, мне кажется, препараты довольно серьёзные? И повторное МРТ через месяц (“да что там, 3 микрозиверта”) покажет ли уже изменения?
Может быть, мне вообще нужна консультация психолога, режим дня, бассейн/тренажёрный зал (понимаю, что лишним не будет, вопрос в приоритете – финансовая ситуация не из лучших), а не “перебирать” неврологов? Но смутил очень разный подход врачей…
Прикладываю выписки офтальмолога, двух неврологов, результаты измерения полей зрения (2011 и 2007 для сравнения), заключение МРТ.
Нужны ли снимки? У меня 25 изображений на отпечатке (на плёнке) и больше 300 на диске…
1-Офтальмолог_290811.doc
2-периметрия_2011_2007.jpg
3-МРТ.doc
4-Невролог_Оксана_310811_050911.doc
5-Невролог_Алексей_101011.doc
Источник
Отёк диска зрительного нерва (или папиллоэдема) — отёк оптического диска, вызванный повышенным внутричерепным давлением. Отёк, как правило, двусторонний и может происходить в период от нескольких часов до нескольких недель. Односторонний вариант крайне редок. Отёк диска зрительного нерва, в основном, рассматривается как симптом в результате другого патофизиологического процесса.
При внутричерепной гипертензии отёк диска зрительного нерва чаще всего происходит на двусторонней основе. Когда при исследовании глазного дна обнаружен отёк диска зрительного нерва, следует провести дальнейшее тестирование, так как это может привести к потере зрения, если не лечить основное заболевание. Как правило, выполняется тестирование головного мозга и/или позвоночника с помощью компьютерной томографии или магнитно-резонансной томографии. При одностороннем отёке диска зрительного нерва можно предполагать заболевание в самом глазе, такое как глиома зрительного нерва.
Признаки и симптомы[править | править код]
Фотография глазного дна показывает менее сильный отёк диска зрительного нерва
Отёк диска зрительного нерва может быть бессимптомным или с головной болью на ранних стадиях. Однако это может прогрессировать в расширение слепого пятна, пелену перед глазами, затемнение зрения (неспособность видеть в определённой части поля зрения в течение некоторого времени) и, в конечном счёте до полной потери зрения.
Признаки отёка диска зрительного нерва, видимые в офтальмоскоп включают:
- венозный застой (обычно первые признаки)
- потеря венозной пульсации
- кровоизлияния поверх и/или рядом с диском зрительного нерва
- размывание оптических полей
- подъём диска зрительного нерва
- линии Патона — радиальные линии сетчатки каскадом от диска зрительного нерва
При проверке визуальных полей врач может выявить увеличенное слепое пятно; острота зрения может оставаться относительно нетронутой, несмотря на то, что отёк диска зрительного нерва является серьёзным или продолжительным.
Диагностика[править | править код]
Проверку глаз на признаки отёка диска зрительного нерва следует проводить, когда есть клинические подозрения повышенного внутричерепного давления, и рекомендуется при появлении головной боли. Это может быть сделано путём офтальмоскопии или фотографии глазного дна, и, возможно, с использованием щелевой лампы.
Причины[править | править код]
Повышенное внутричерепное давление может возникнуть в результате одного или более следующих факторов:
- Опухоль головного мозга или лат. Pseudotumor Cerebri (также известная как идиопатическая внутричерепная гипертензия), тромбоз синусов твёрдой мозговой оболочки или внутримозговое кровоизлияние
- Дыхательная недостаточность[3]
- Гипотония
- Изотретиноин, являющийся мощным производным витамина А, редко вызывает отёк диска зрительного нерва.
- Гипервитаминоз А у некоторых людей, которые принимают мегадозы пищевых добавок и витаминов.
- Гипераммонемия, повышенный уровень аммиака в крови (в том числе отёк головного мозга/внутричерепное давление)
- Синдром Гийена — Барре, из-за повышенных уровней белка
- Синдром Фостер Кеннеди (ФКС)
- Мальформация Арнольда — Киари
- Опухоль лобной доли
- Острая горная болезнь и высотный отёк головного мозга
- Болезнь Лайма (Лайм менингита конкретно, когда бактериальная инфекция поражает центральную нервную систему, что приводит к повышенному внутричерепному давлению).
- Злокачественная гипертония
- Медуллобластома
- Орбитальные
- Глаукома: окклюзия центральной вены сетчатки, тромбоз кавернозного синуса
- Местное поражение: оптический неврит, ишемическая невропатия зрительного нерва, отравление метанолом, инфильтрация диска из-за глиомы, саркоидоз и лимфома
- Острый лимфобластный лейкоз (в результате инфильтрации сосудов сетчатки от незрелых лейкоцитов)
- Длительная невесомость (микрогравитация) для мужчин[4]
Патофизиология[править | править код]
Поскольку оболочка зрительного нерва является продолжением субарахноидального пространства в мозге (и рассматривается как расширение центральной нервной системы), повышенное давление передается через зрительный нерв. Сам мозг относительно избавлен от патологических последствий высокого давления. Тем не менее, передний конец зрительного нерва упирается в глаз. Поэтому давление асимметричное и это вынуждает сдавливать и выпячивать глазной нерв на его голову. Волокна ганглиозных клеток сетчатки диска зрительного нерва переполняются и раздуваются вперед. Постоянная и расширяюшаяся опухоль зрительного нерва или отёк диска зрительного нерва может привести к потере этих волокон и постоянному ухудшению зрения.
Лечение[править | править код]
Исторически сложилось так, что отёк диска зрительного нерва был потенциальным противопоказанием к люмбальной пункции, а это указывало на риск тенториальной грыжи и последующей смерти от мозговой грыжи, однако новые методы визуализации более полезны в определении того, когда можно и когда нельзя проводить поясничный прокол.[5] Изображения, получаемые с помощью КТ или МРТ обычно служат указанием на то, есть ли структурные причины, то есть опухоли. МР-ангиография и МР-венография также может быть назначены, чтобы исключить возможность стеноза или тромбоза артериальной или венозной систем.
Лечение во многом зависит от причины. Тем не менее, основной причиной отёка диска зрительного нерва является повышение внутричерепного давления. Это опасный симптом, свидетельствующий об угрозе опухоли головного мозга, воспалении ЦНС или внутричерепной гипертензии, которые могут проявиться в ближайшем будущем.
Таким образом, биопсия обычно выполняется до лечения на начальных этапах отёка диска зрительного нерва, для обнаружения наличия опухоли головного мозга. Если обнаружена, лечение лазером, радиотерапия и операции могут быть использованы для лечения опухоли.
Для уменьшения внутричерепного давления могут быть введены препараты для увеличения поглощения спинномозговой жидкости или уменьшения её производства. Такие лекарства включают мочегонные средства, такие как ацетазоламид и фуросемид. Эти диуретики используются при хирургических вмешательствах, а также могут лечить идиопатическую внутричерепную гипертензию. При идиопатической внутричерепной гипертензии потеря веса (даже потеря 10-15 %) может привести к нормализации внутричерепного давления.
Между тем, стероиды могут уменьшить воспаление (если оно вызвано фактором повышенного внутричерепного давления), и могут помочь предотвратить потерю зрения. Тем не менее, стероиды, как известно, вызывают повышение внутричерепного давления, особенно при изменении дозировки. Однако, если тяжёлые воспалительные состояния существуют, например, рассеянный склероз, стероиды с антивоспалительными эффектами, такие, как метилпреднизолон и преднизолон могут помочь.
Другие методы лечения включают в себя повторные поясничные проколы, чтобы удалить лишнюю спинномозговую жидкость в черепе. Отказ от потенциально причинных лекарств, включая тетрациклины и аналоги витамина А может помочь уменьшить внутричерепного давления, однако это необходимо только, если препарат действительно вносил свой вклад в увеличение внутричерепного давления.
Примечания[править | править код]
Ссылки[править | править код]
- eNotes
Источник
