Отек мошонки по узи
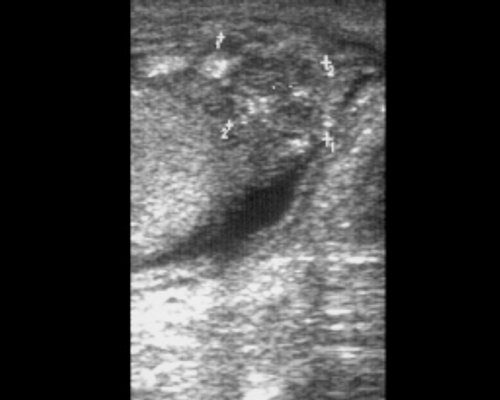
Синдром отечной мошонки – группа ургентных состояний, сопровождающихся накоплением выпота в тканях мошонки. Симптомы включают увеличение мошонки, боль с иррадиацией в пах, гиперемию кожи, температурную реакцию. Золотой стандарт диагностики – ультразвуковое исследование, которое может быть дополнено допплерографией и диафаноскопией, при неясном диагнозе или выраженном болевом синдроме выполняют МРТ мошонки. Лечение коррелирует с причиной заболевания органов мошонки и может быть консервативным (антибиоткотерапия) или хирургическим (органосохраняющие операции, орхиэктомия).
Общие сведения
Синдром отечной, или острой, мошонки объединяет неотложные состояния в урологии (перекрут придатка яичка, травму, орхоэпидидимит (орхит), абсцесс, гангрену Фурнье и др.), сопровождающиеся болевой и отечной реакцией. Синдром может развиться в любом возрасте, но у детей регистрируется чаще, так как с перекрутом яичка сталкиваются преимущественно мальчики на первом году жизни. На долю заворота яичка приходится 16-20% всех случаев острой мошонки в детском возрасте, на перекрут гидатиды – 95%. У мужчин синдром наиболее часто сопутствует острому орхоэпидидимиту. Статистика осложнений вариативна. Исход заболевания во многом зависит от быстроты обращения.
Синдром отечной мошонки
Причины
Синдром острой мошонки рассматривается как неотложное состояние, требующее немедленной госпитализации. К предрасполагающим факторам относят анатомо-физиологические особенности (отсутствие стойкой фиксации яичек у детей), урологические оперативные вмешательства и медицинские манипуляции. Основные причины, приводящие к скротальному отеку, включают:
- Ишемию. Острое нарушение кровообращения, характерное для перекрута нервно-сосудистого пучка яичка, его придатка и гидатиды («привеска») за несколько часов может привести к некротизации. Патология чаще развивается на фоне предрасполагающих анатомических особенностей у маленьких детей и при прямом ударе в область мошонки. Иногда состояние разрешается самостоятельно, но большинству пациентов требуется помощь хирурга.
- Инфекции. Орхит и орхоэпидидимит носят инфекционный характер и могут быть вызваны специфической (гонококки Нейссера, трихомонады, хламидии) и неспецифической микрофлорой (кишечная палочка, клебсиелла, стафилококки, стрептококки), а также вирусами. Основные предрасполагающие факторы – иммуносупрессия любого генеза, ИППП или персистирующие хронические заболевания урогенитального тракта. При генерализованном распространении патогенов внутрь фасций может развиться гангрена Фурнье.
- Травмы. Травмирование промежности с повреждением яичек, придатков, семенных канатиков приводит к увеличению мошонки за счет отека и формирования гематомы. Часто имеет место сочетанное повреждение с вовлечением полового члена, уретры, мочевого пузыря, костей таза, что встречается при дорожно-транспортных происшествиях и в результате прямого удара в область промежности. Гематоцеле – скопление крови во влагалищной оболочке яичка – также изменяет нормальную конфигурацию мошонки.
- Другие заболевания. К таковым относят лейкемическую инфильтрацию яичек, геморрагический васкулит Шенлейн-Геноха, варикоцеле, тестикулярные опухоли, остро возникшие сперматоцеле и гидроцеле, аллергический и идиопатический отек мошонки – безболевое самоограничивающееся состояние, характеризующееся гиперемией и пастозностью кожи, отеком фасции без участия более глубоких слоев, яичек и их придатков.
Патогенез
В патогенезе токсического, воспалительного и аллергического отека основной механизм – нарушение микроциркуляции и повышение проницаемости капиллярной стенки в участке поражения. Высвобождение при этом вазоактивных медиаторов и биогенных аминов, простагландинов, кининов и лейкотриенов, а также образование иммунных комплексов при аллергическом факторе усугубляет патологический процесс. Уменьшение механического сопротивления току жидкости из сосудов в ткани развивается при утрате коллагена и повышенной рыхлости из-за усиления активности гиалуронидазы. При ишемии в результате заворота гидатиды или перекрута семенного канатика нормальное кровообращение отсутствует, а в пережатых сосудах определяется тромбоз. Непоступление кислорода и питательных веществ к клеткам приводит к некрозу.
Классификация
В зависимости от основного патогенетического фактора отек мошонки бывает воспалительного (с образованием экссудата под действием медиаторов воспаления) или невоспалительного генеза (с образованием транссудата – жидкости, содержащей клеточные элементы и менее 2% белка). Для отека мошонки характерна многофакторность, т. е., задействованность нескольких патогенетических механизмов. Большинство клиницистов выделяют первичный отек мошонки, который бывает при всех острых состояниях, и вторичный – при перегрузке жидкостью сосудистого русла, например, при сердечно-сосудистой недостаточности, нефропатии и пр. По механизму развития рассматривают следующие патогенетические формы:
- Гидродинамический отек. Один из механизмов при травме и воспалении яичка, придатка. На фоне повышенного давления в микрососудах (первичная реакция на боль) нарушается резорбция интерстициальной жидкости в сосудистое русло с формированием отека.
- Лимфогенный отек. Типичен для заворота яичка или гидатиды Морганьи. Отек формируется на фоне нарушения лимфооттока при синдроме длительного сдавления.
- Мембраногенный отек. Синдром отечной мошонки обуславливается накоплением жидкости и электролитов, которое происходит из-за повышения проницаемости сосудистой стенки при воспалительном процессе, аллергических реакциях.
- Осмотический отек. При воспалении осмолярность интерстициальной жидкости повышается из-за выхода осмотически активных веществ из поврежденных клеток, снижения их транспорта от тканевых структур и усиленного перехода ионов натрия, калия, кальция, глюкозы и азотистых соединений в интерстициальнцую жидкость.
Симптомы синдрома отечной мошонки
Клинические проявления зависят от причины, длительности существования, механизма отечности. Каждая нозология имеет свои симптомы, при этом общим является увеличение размеров мошонки. Острая боль вызывается перекрутом сосудисто-нервного пучка, отвечающего за функционирование яичка или его привеска. Кожа мошонки изначально краснеет, синюшный оттенок говорит в пользу ишемии с некротизацией тканей. Болевые ощущения могут быть настолько сильными, что рефлекторно сопровождаются рвотой, холодным потом, падением артериального давления. Пораженное яичко располагается несколько выше привычного уровня. Боль может иррадиировать в паховую область, промежность. Состояние сопровождается реактивной водянкой за счет нарушения работы лимфодренажной системы.
Травмы органов мошонки, наряду с отеком, характеризуются острой интенсивной болезненностью, образованием гематомы, синюшным цветом кожи, увеличением мошонки в размерах. Инфекционным поражениям часто предшествует переохлаждение. Боль и отек нарастают постепенно, типична гиперемия. Присутствует асимметрия мошонки на стороне воспаления. При орхоэпидидимите постепенно в процесс вовлекается придаток, что проявляется уплотнением в виде болезненного тяжа в паховой области. Из уретры могут быть патологические выделения. Температура повышена до 39-40°С, типичен озноб. При молниеносной гангрене воспаление распространяется через фасции и проявляется значительным отеком мошонки с сильной болью, при этом яички в процесс не вовлечены.
Диагностика
Причины синдрома острой мошонки определяются урологом-андрологом на основании симптомов и результатов физикального обследования. При анализе истории заболевания учитывают продолжительность проявлений, характеристику боли. Значимы выполненные в прошлом оперативные вмешательства на органах урогенитальной сферы и по поводу пахово-мошоночной грыжи, т. к. в результате их проведения может быть нарушена целостность лимфодренажной системы. Установка диагноза подразумевает:
- Пальпацию и диафаноскопию. Пальпаторно в яичке или придатке может прощупываться масса, подвижная или спаянная с тканями, с гладкими или неровными контурами, однородная или неоднородная. При водянке, аллергическом или ангионевротическом отеках яички не затронуты, а большие размеры мошонки обусловлены скоплением жидкости между оболочками. При ургентных состояниях пальпация затруднена или невозможна из-за болевого синдрома. С помощью диафаноскопии можно предположить, что является причиной увеличения мошонки: жидкость, сосудистая структура, киста или опухоль.
- УЗИ органов мошонки. Как способ первичной диагностики УЗИ выполняют при любых изменениях в мошонке. По показаниям с помощью допплера возможно оценить сосудистые мальформации, измерить скорость кровотока. Аллергический и ангионевротический отек на УЗИ выглядят как диффузное набухание мошонки. Эхография при гангрене Фурнье может показать присутствие жидкости или газа в глубоких тканях. В сложных случаях может понадобиться МРТ мошонки.
Дифференциальную диагностику проводят с ущемленной пахово-мошоночной грыжей, для которой также характерны болевой синдром, отечность и покраснение мошонки. Аналогичные клинические проявления могут возникать на фоне нефротического синдрома, асцита, сердечной недостаточности, реактивной водянки при раке яичка, лимфедеме. Боль при этих состояниях менее интенсивна, обусловлена растяжением кожи мошонки и давлением жидкости. Температура тела, как правило, в норме.
Лечение синдрома отечной мошонки
Тактика лечения зависит от установленного диагноза и может быть консервативной или оперативной. Наибольшую сложность представляет определение тактики ведения при завороте яичка и его придатков, существующим в течение нескольких часов, так как не всегда удается выяснить степень альтерации тканей в результате ишемических нарушений. Лечебные мероприятия при острой мошонке включают:
- Фармакотерапию. Лекарственную терапию проводят при неосложненном орхите и орхоэпидидимите: назначают антибиотики, противовоспалительные средства, анальгетики. Для ликвидации последствий ишемии при перекруте яичка после деторсии используют средства, улучшающие кровообращение, но консервативная терапия имеет больше шансов на успех, если начата немедленно с момента появления болей. Аллергический отек подразумевает назначение антигистаминных препаратов.
- Хирургическое лечение. Оперативное вмешательство проводят при абсцессе яичка, некрозе, флегмоне, гангрене Фурнье, при вторичном гнойном инфицировании, разрыве или кровотечении при водянке яичка, сперматоцеле. При всех осложнениях и неотложных состояниях операция выполняется в экстренном порядке. Гнойный процесс подразумевает дренирование с назначением антибактериальной терапии. При перекруте тестикулы, придатка или гидатиды хирург оценивает степень омертвения тканей и возможность восстановить кровоток, в противном случае показана орхиэктомия. Ведение больного с травмой зависит от ее характера (ушиб, размозжение, ранение, вывих и пр.)
Прогноз и профилактика
Прогноз определяется характером и тяжестью течения патологии. Исход лечения ургентных состояний зависит от своевременности и полноты терапии, для гангрены Фурнье – прогноз серьезный. После удаления яичка у некоторых мужчин отмечают снижение фертильности. Частые эпизоды орхоэпидидимита могут привести к развитию обтурационного типа мужского бесплодия. Профилактические мероприятия включают бережное отношение к органам мошонки: ношение защиты при занятиях травмоопасными видами спорта, одежды по сезону, отказ от случайных половых связей, своевременное лечение воспалительных заболеваний мужской половой сферы, адекватную гигиену. Важное значение имеет самодиагностика – регулярная пальпация и осмотр мошонки с целью раннего выявления патологических процессов.
Источник
Появление в клинике ультразвуковых приборов нового поколения, оснащенных высокочастотными датчиками, разработка новых методологических приемов сделали возможной визуализацию анатомических структур мошонки, что еще 15-20 лет назад считалось мало реальным. Однако на сегодня практические врачи отделений (кабинетов) ультразвуковой диагностики недостаточно осведомлены в вопросах ультразвуковой диагностики и дифференциальной диагностики заболеваний органов мошонки, о чем свидетельствует, в том числе, и почта нашего журнала. В настоящей статье мы попытались восполнить этот пробел.
Мошонка представляет собой кожномышечное образование (рис. 1)*, разделенное на две половины, в каждой из которых находится яичко, придаток яичка, мошоночный отдел семенного канатика. Стенка мошонки состоит из 7 слоев, которые называют также оболочками яичка. Это: кожа; мясистая оболочка, образующая срединную перегородку; наружная семенная фасция; фасция мышцы, поднимающей яичко; мышца, поднимающая яичко; внутренняя семенная фасция и влагалищная оболочка яичка, состоящая из париетального и висцерального листков.
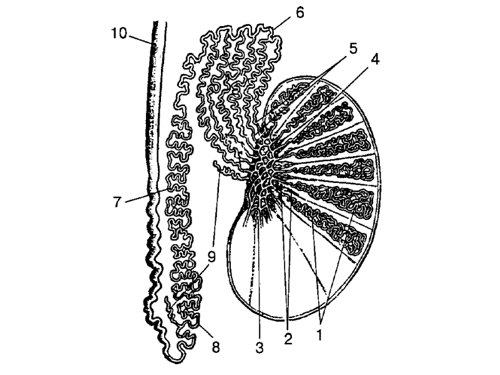
Рис. 1. Схематическое изображение нормальной анатомии органов мошонки.
1 – извитые канальцы;
2 – прямые канальцы;
3 – галерова сеть;
4 – гайморово тело;
5 – выносящие канальцы;
6 – головка придатка;
7 – тело придатка;
8 – хвост придатка;
9 – отклоняющиеся проточки;
10 – семявыносящий проток.
Яичко – парный железистый орган эллипсоидной формы, несколько уплощенный с боков. Длина его в среднем составляет 4,2-5 см, ширина – 3-3,5 см, толщина – 2-2,5 см. В яичке различают переходящие одна в другую латеральную и медиальную поверхности, задний и передний края, верхний и нижний полюса. Яичко подвешено на семенном канатике (левое ниже правого) таким образом, что оно наклонено верхним концом вперед, а латеральной поверхностью несколько кзади. Семенной канатик прикрепляется сзади и сверху. В проекции задненижнего края расположена мошоночная связка, фиксирующая яичко вместе с хвостом придатка к мошонке. Яичко покрыто фиброзной белочной оболочкой, образующей по задней поверхности клиновидное утолщение – средостение яичка. От последнего веером расходятся фиброзные перегородки, которые соединяются с внутренней поверхностью белочной оболочки и разделяют паренхиму на дольки. В каждой дольке располагается по 2-3 семенных канальца. Семенные канальцы содержат семяобразующие элементы, из которых развиваются сперматозоиды. Придаток располагается вертикально вдоль заднебокового отдела яичка. Различают верхнюю утолщенную часть его (головку), среднюю (тело) и нижнюю, несколько расширенную (хвост). Придаток яичка служит резервуаром для накопления спермы. В области верхнего полюса яичка, головки и хвоста придатка встречаются различные рудиментарные образования: привесок яичка, привесок придатка, отклоняющиеся протоки.
Кровоснабжаются органы мошонки следующими парными сосудами: яичковой артерией, артерией семявыносящего протока, кремастерной артерией, передней и задней мошоночными артериями, промежностной артерией. Яичковая артерия является ветвью брюшной аорты, причем правая может быть ветвью правой почечной артерии. Другие артерии – ветви внутренней и наружной подвздошных артерий. Перечисленные сосуды широко анастомозируют между собой, обеспечивая хорошее кровоснабжение мошонки. Венозный отток осуществляется венами двух типов: венами, отходящими от глубоко расположенных участков яичка, и венами, дренирующими поверхностные зоны органа. Оба типа вен, сливаясь, формируют вне яичка гроздевидное сплетение, образующее яичковую вену, которая справа впадает в нижнюю полую вену, а слева – в левую почечную вену. Вена семявыносящего протока и вена мышцы, поднимающей яичко, берут начало от одноименных венозных сплетений. Все три сплетения объединены коммуникантными венами.
При ультразвуковом исследовании применяются высокочастотные (7,5 Мгц и более) конвексные и линейные датчики. Во время эхографии пациент лежит на спине и рукой фиксирует половой член к передней стенке живота. Трансдюсер устанавливается перпендикулярно по отношению к исследуемой области, и последовательно получают томограммы в поперечной, продольной и косых плоскостях правой и левой половины мошонки.
Размеры обоих яичек (они могут незначительно различаться), а также выявляемых патологических образований измеряются в трех взаимно перпендикулярных плоскостях. Неизмененное яичко (рис. 2) имеет овальную форму, четкий, ровный контур, паренхима однородная, средней эхогенности. Белочная оболочка и висцеральный ли сток влагалищной оболочки визуализируются как тонкая непрерывная полоска высокой эхогенности, расположенная по краю яичка. Средостение (рис. 3) имеет вид гиперэхогенной тонкой полосы или клина в верхних отделах органа. Привесок яичка может визуализироваться в виде выступа или бугорка диаметром 2-3 мм у верхнего полюса яичка. Яичко окружает небольшое количество серозной жидкости, определяемое в виде тонкой гипоэхогенной зоны шириной 1-3 мм. Придаток яичка (рис. 4) располагается у верхнего полюса по задней поверхности яичка. Структура его однородна и по эхогенности аналогична паренхиме яичка. При отсутствии патологических изменений в придатке определяется лишь его головка, размер которой составляет 10-15 мм.
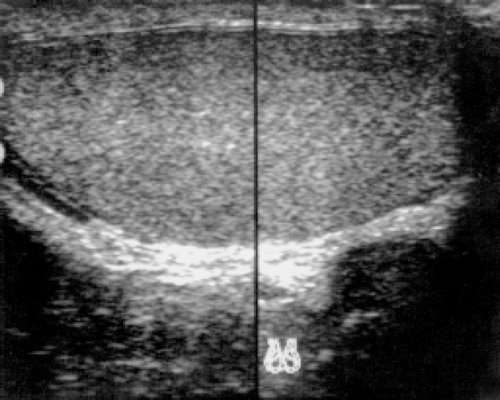
Рис. 2. Нормальное яичко.
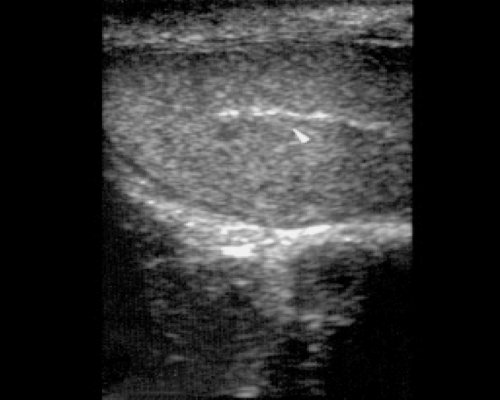
Рис. 3. Средостение яичка.
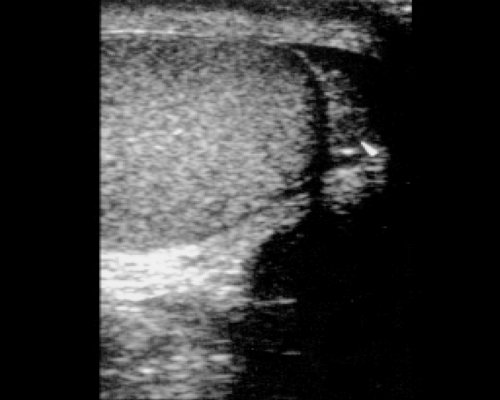
Рис. 4. Головка придатка яичка.
Семенной канатик и гроздевидное венозное сплетение лоцируются в виде тяжа ячеистой структуры со множеством гипоэхогенных участков диаметром 1-2 мм, располагающегося над яичком или по его заднему краю.
Аномалии развития яичек. Одна из областей применения эхографии – уточнение локализации неопустившегося яичка. Аномалия расположения, при которой яичко располагается по ходу нормального пути своего опускания, но не попадает в мошонку, носит название крипторхизма. Чаще яичко при крипторхизме задерживается в паховом канале. При эктопии (встречается крайне редко) происходит нормальное опускание яичка через наружное паховое кольцо, однако затем начинается его обратное перемещение, вследствие которого оно и располагается эктопически. Ультразвуковое исследование, как правило, эффективно лишь при паховой ретенции яичка.
При отсутствии одного или обоих яичек в полости мошонки необходимо произвести исследование в проекции паховых каналов. Для этого трансдюсер перемещают от области наружного пахового кольца вдоль паховой складки, захватывая надлобковую область и область бедренного треугольника. Неопустившееся яичко нередко уменьшено в объеме, имеет нечеткий контур и неоднородную структуру. Как правило, при крипторхизме придаток яичка не дифференцируется.
Варикозное расширение вен семенного канатика (варикоцеле). Важность своевременной диагностики варикоцеле объясняется не только распространенностью заболевания (от 8 до 20%), но и неблагоприятным влиянием на сперматогенез. К этиологическим факторам страдания относят: врожденное отсутствие или недостаточность клапанов яичковой вены, слабость венозных стенок гроздевидного сплетения, впадение левой яичковой вены в левую почечную вену под прямым углом и некоторые другие патологические состояния.
Варикозное расширение вен имеет характерные ультразвуковые признаки: в проекции мошоночного отдела семенного канатика, верхнелатеральных и задненижних отделах яичка определяются множественные расширенные трубчатые анэхогенные структуры извитой или узловатой формы. Диаметр вен превышает 3 мм.
Различают три стадии заболевания: в первой – варикозно расширенные вены определяются лишь при натуживании пациента или при исследовании его в положении стоя; во второй (рис. 5а) – варикоцеле сохраняется в положении лежа, а расширенные сосуды определяются на уровне верхнего полюса яичка и несколько ниже. В третьей стадии (рис. 5б) варикозно расширенные вены визуализируются ниже нижнего полюса яичка, отмечается уменьшение его размеров вплоть до атрофии.
Рис. 5. Варикоцеле.
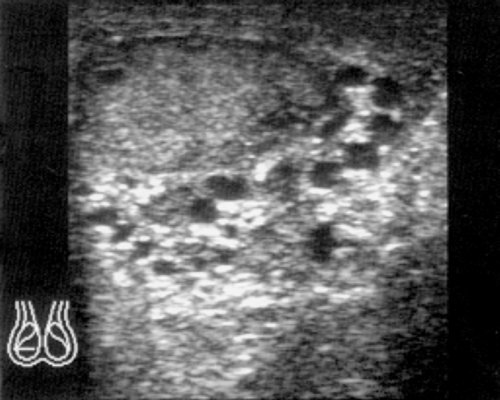
а) 2 стадия заболевания.
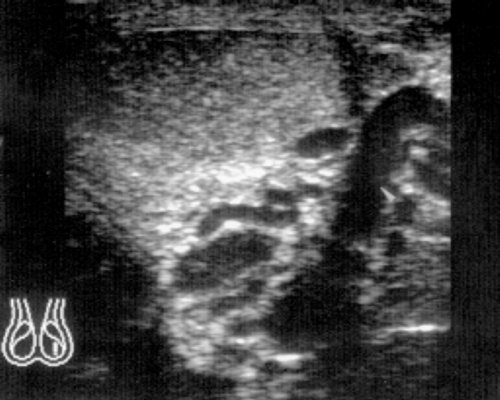
б) 3 стадия заболевания.
Водянка оболочек яичка. Водянка оболочек яичка (гидроцеле) характеризуется скоплением серозной жидкости между висцеральным и париетальным листком собственной влагалищной оболочки яичка (рис. 6). Гидроцеле может быть как врожденным, так и приобретенным. Причинами последнего чаще всего бывают воспалительные заболевания придатка яичка и его травма, врожденной – незаращение влагалищного отростка брюшины после опущения яичка в мошонку.
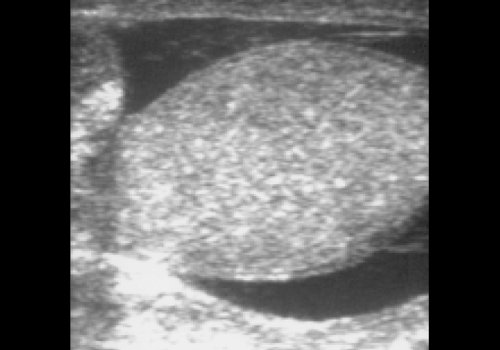
Рис. 6. Гидроцеле.
Ультразвуковая диагностика гидроцеле не вызывает затруднений: обычно визуализируется обширная анэхогенная зона, окружающая яичко и придаток. Иногда жидкость проникает в паховый канал, образуя водянку в форме песочных часов или многокамерную водянку (рис. 7).
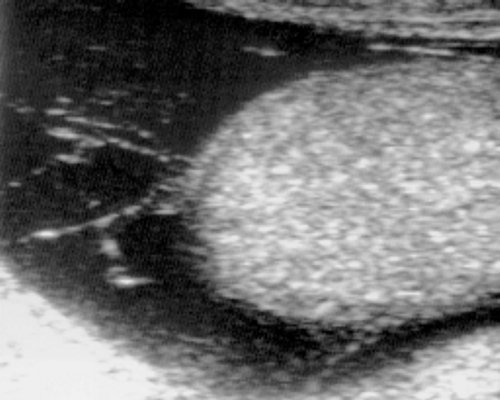
Рис. 7. Многокамерная водянка.
Кисты яичка и его придатка (семенные кисты, сперматоцеле). Семенные кисты могут развиваться из эмбриональных остатков, а также иметь и приобретенный характер. Семенные кисты из эмбриональных остатков как правило небольших размеров (редко более 2 см) и содержат прозрачную жидкость (рис. 8). Приобретенные – возникают вследствие воспалительного процесса или травмы, вызывающих облитерацию протока и формирование ретенционной кисты.
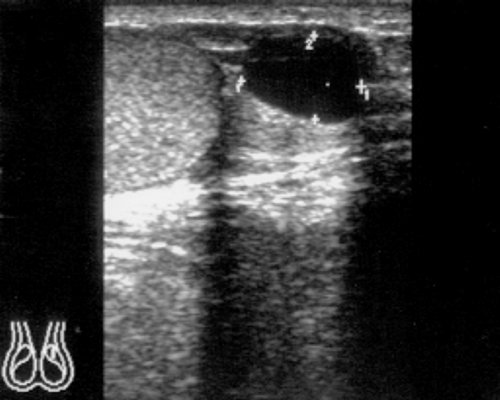
Рис. 8. Киста головки придатка (размер 13,8 x 9,6 мм).
На ультразвуковых томограммах семенные кисты лоцируются в виде округлых или овальных анэхогенных образований с гладким, тонким, четким контуром.
Воспалительные заболевания придатка и яичек. Эпидидимит (воспаление придатка яичка) чаще всего сопровождается орхитом (воспалением самого яичка), что объясняется тесной анатомической и функциональной связью органов, хорошо развитой коллатеральной сетью между их системами кровообращения и лимфооттока. В большинстве случаев эпидидимиты и орхиты имеют инфекционную природу.
Эхографически при эпидидимите отмечается равномерное увеличение придатка, снижение его эхогенности, структура нередко становится мелкоячеистой, неоднородной (рис. 9). Часто в воспалительный процесс вовлекаются оболочки яичка, что проявляется наличием свободной жидкости в их полости. При хроническом эпидидимите придаток увеличен в объеме и имеет неоднородную структуру (рис. 10), возможно формирование кист.
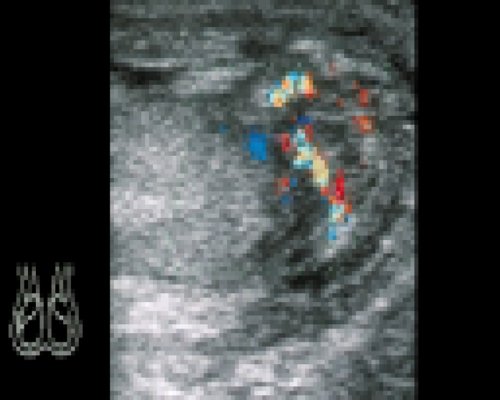
Рис. 9. Острый эпидидимит. ЦДК.

Рис. 10. Хронический эпидидимит.
При остром орхите яичко увеличено в объеме, эхогенность его понижена. В большинстве случаев болезнь сопровождается выпотом в оболочки яичка. Наибольшую трудность для дифференциальной диагностики представляет хронический орхит. При ультразвуковом сканировании в подобном случае яичко чаще увеличено в размерах (хотя может быть нормальным или уменьшено), имеет неровный контур, внутренняя структура неоднородная (рис. 11). Частое развитие тромбоза сосудов при орхите приводит к образованию очаговых изменений, которые необходимо дифференцировать с опухолевым процессом.
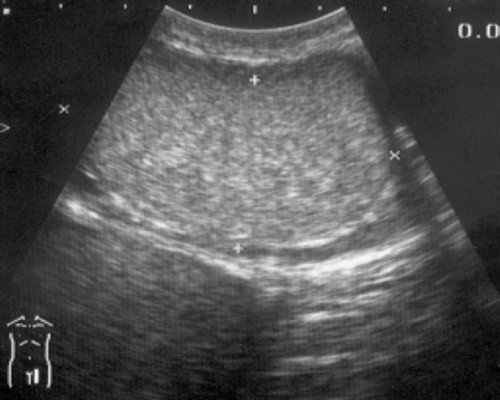
Рис. 11. Хронический орхит.
Опухоли яичка. Неопластические поражения яичка встречаются относительно редко (2-3% всех злокачественных новообразований у мужчин). Более 90% случаев рака представлены герминогенными опухолями, развивающимися из семенного эпителия. Опухоли появляются как в виде гомогенных, так и смешанных форм, несколько чаще справа, двустороннее поражение отмечается у 1-2% больных.
На ультразвуковых томограммах опухоль чаще имеет неправильную форму, иногда состоит из нескольких сливающихся узлов, структура ее неоднородная. Пораженное яичко, как правило, увеличено в размерах, визуализируется реактивный выпот в его оболочках. У пациента с предполагаемой опухолью яичка обязательно должно проводится обследование забрюшинного пространства и регионарных зон лимфооттока. Особенностью лимфооттока обусловлено преимущественное поражение паракавальных лимфоузлов при раке правого яичка и парааортальных – левого, первоначально поражаются лимфатические узлы, расположенные на уровне ворот почки. Метастазы в паховых лимфоузлах появляются в далеко зашедших случаях при значительном местном распространении опухолевого процесса.
По результатам ультразвукового исследования в заключении следует отразить: размеры обоих яичек (нормальные, увеличенные, уменьшенные); размеры придатков (их головок); характер контура (ровный, неровный, четкий, нечеткий); характеристику эхогенности паренхимы яичек и придатков (обычная, пониженная, повышенная); наличие свободной жидкости в межоболочечном пространстве. Кроме того, следует указать размеры и характеристики патологических образований при их наличии, а также отметить симметрию или асимметрию сосудистого рисунка.
* Сироткин А.К. Топографическая анатомия половых органов, уретры и промежности / В кн.: Оперативная урология. – М.-Л.: Гос. изд-во биологической и медицинской литературы, 1934.
Литература
- Демидов В.Н., Пытель Ю.А.,Амосов А.В. Ультразвуковая диагностика в уронефрологии. М.: Медицина, 1989. – 112с.
- Зубарев А. В. Диагностический ультразвук. М.: Реальное время, 1999. – С. 94-103.
- Зубарев А.Р., Митькова М.Д., Корякин М.В., Митьков В.В. Ультразвуковая диагностика наружных половых органов у мужчин. М.: Видар, 1999. – С. 53-81.
- Лопаткин Н. А. Урология. М.: Медицина, 1992. – С.267, С.468-488.
- Митьков В.В. Клиническое руководство по ультразвуковой диагностике. М.: Видар, 1996. – С.311-321.
- Синельников Р.Д. Атлас анатомии человека, т.2. М.: Медицина, 1973. – С. 183-186.
- Фениш Ханц. Карманный атлас анатомии человека. 2-е изд. Минск: Высшая школа, 1998. – С. 158-162.

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Источник
