Отек легкого патологическая анатомия
- Авторы
- Файлы
- English
Чеснокова Н.П.
1
Брилль Г.Е.
1
Моррисон В.В.
1
Полутова Н.В.
1
Понукалина Е.В.
2
1 ФГБОУ ВО «Саратовский Государственный медицинский университет им. В.И. Разумовского Минздрава России»
2 ФГБОУ ВО «Саратовский Государственный медицинский университет им. В.И. Разумовского Минздрава России»
1
1
1
1
2
1
2
Abstract:
Keywords:
9.1. Отек легких: патогенетические разновидности
Отек легких – это патологическое состояние, характеризующееся усиленной транссудацией жидкости из сосудов микроциркуляторного русла легких в интерстициальную ткань или альвеолы.
Как известно, основными механизмами, препятствующими развитию отека легких, являются, прежде всего, сохранность структуры альвеолярно-капиллярной мембраны, а также преобладание внутрисосудистого онкотического давления над гидродинамическим давлением составляющим в среднем 5 – 12 мм рт. ст.в сосудах микроциркуляторного русла.
По этиологии и патогенезу отеки могут быть гемодинамическими, мембранозными, лимфодинамическими, вследствие гипопротеинемии.
Гемодинамический отек легких возникает при повышении гидростатического давления в легочных капиллярах. При возникновении легочной гипертензии, величина гидродинамического давления возрастает и как только давление превышает 25 – 30 мм рт. ст. начинается развитие отека легких. В соответствии с механизмами развития различают три формы легочной гипертензии: гипердинамическую, застойную и сосудистую.
Гипердинамическая форма наблюдается при увеличении притока крови в сосуды малого круга кровообращения (например, при почечной недостаточности, избытке альдостерона и АДГ, избыточной трансфузии жидкости, дефиците предсердного натрий-уретического фактора, перерезке блуждающего нерва или повреждении его центров, избыточной продукции катехоламинов).
Развитие отека легких может иметь место и при застойной форме гипертензии, т.е. в случаях затруднения оттока крови из сосудов малого круга кровообращения (при левожелудочковой сердечной недостаточности, развивающейся вследствие митрального и аортального стеноза, инфаркте миокарда, постинфарктном кардиосклерозе).
В основе так называемой сосудистой гипертензии, приводящей к развитию отека легких, лежит увеличение сосудистого сопротивления разнообразного генеза. При альвеолярной гиповентиляции рефлекторно возникает спазм легочных артериол, ограничивающий кровоток через плохо вентилируемые альвеолы и препятствующий сбросу венозной крови в большой круг кровообращения. И, наоборот, в участках со сниженным кровотоком (например, при тромбозе, эмболии легочных сосудов ) под влиянием механизмов ауторегуляции наблюдаются бронхоконстрикция и уменьшение легочной вентиляции.
Мембранозный отек легких возникает при повышении проницаемости сосудистой стенки под влиянием БАВ, ионов водорода, лизосомальных ферментов, эндотоксинов, белков, освобождающихся из тканей при сепсисе, травмах, кровопотерях, при аутоиммунных процессах, образовании комплексов антиген-антитело и т.д.. Через поврежденный эндотелий и базальную мембрану легочных сосудов вода, электролиты, белки плазмы, форменные элементы крови перемещаются в интерстиций легочной ткани.
Лимфодинамический отек наблюдается при блокаде лимфатического дренажа. У здорового человека отток лимфы составляет 15 – 20 мл/ч, по мере необходимости он может увеличиваться в 15 раз. При врожденном дефекте развития лимфатических сосудов, формировании лимфоэктазий, воспалении лимфатических сосудов или их компрессии затрудняется лимфоотток, и жидкость накапливается в легочной ткани.
Гипопротеинемия также способствует возникновению отека легких, так как нарушается равновесие Старлинга и жидкость устремляется в ткани.
9.2. Стадии развития отека легких: интрамуральная, интерстициальная и альвеолярная
1. Интрамуральная стадия характеризуется разрыхлением аргирофильного и эластического каркаса легочной ткани, утолщением альвеолярно-капиллярных мембран.
2. Интерстициальная – сопровождается отеком межальвеолярных перегородок, периваскулярных перибронхиальных пространств. Эта стадия возникает при накоплении в легочной ткани БАВ (клеточного и гуморального происхождения), вызывающих массивное повреждение эндотелия микроциркуляторного русла и увеличение проницаемости сосудистой стенки. Через поврежденную стенку плазма выходит в интерстиций легочной ткани. На первых этапах жидкость не попадает в альвеолы, вследствие работы компенсаторных механизмов: так, повышение интерстициального гидростатического давления увеличивает скорость тока жидкости от малорастяжимого перимикроваскулярного к более растяжимому бронховаскулярному интерстицию, в котором находятся терминальные лимфатические сосуды, впадающие в конечном итоге в центральную вену. По мере накопления отечной жидкости вокруг терминальных лимфатических сосудов ток легочной лимфы может возрастать в 15 раз, поддерживая тем самым баланс жидкости в легких (рис.13).
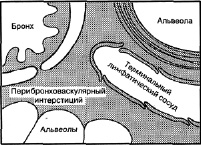
Рис.13. Схема путей транспорта экссудата в паренхиме легких
Отек легких возникает только тогда, когда резервные дренажные возможности лимфатических сосудов первоначально недостаточны или исчерпываются. Накопление жидкости в интерстиции ведет к набуханию волокон коллагена и эластина и снижению растяжимости легочной ткани. Происходит компрессия бронхиол, кровеносных и лимфатических сосудов “водными манжетами”. После достижения критического уровня жидкость устремляется в альвеолы и начинается альвеолярный отек.
3. Альвеолярная стадия характеризуется накоплением жидкости в альвеолах. Жидкость из интерстиция фильтруется в альвеолы, проходя между эпителиальными клетками, вымывает сурфактант, заполняет альвеолы и воздухоносные пути. Поступление жидкости в альвеолы усугубляет гипоксемию. Альвеолы заполняются транссудатом, богатым фибриногеном. Образующаяся фибриновая выстилка создает условия для формирования гиалиновых мембран. Под влиянием транссудата сурфактант смывается с поверхности альвеол и вызывает вспенивание транссудата в процессе вдыхания воздуха. Последнее приводит к эмболии воздухоносных путей, дальнейшему подавлению синтеза сурфактанта, развитию ателектазов. Снижается объем оксигенированной крови из-за перфузии невентилируемых альвеол. Кровь, проходя через эти альвеолы, остается венозной и смешивается с кровью, прошедшей мимо альвеол с нормальной оксигенацией; развивается циркуляторная гипоксия.
Библиографическая ссылка
Чеснокова Н.П., Брилль Г.Е., Моррисон В.В., Полутова Н.В., Понукалина Е.В. ЛЕКЦИЯ 9 ОТЕК ЛЕГКИХ : ЭТИОЛОГИЯ И ПАТОГНЕЗ // Научное обозрение. Медицинские науки. – 2017. – № 2. – С. 51-52;
URL: https://science-medicine.ru/ru/article/view?id=978 (дата обращения: 27.10.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Патологическое состояние, вызванное пропотеванием жидкой части крови из легочных капилляров в интерстициальное и воздухосодержащее пространство легких, клинически проявляющееся тяжелой дыхательной недостаточностью.
Этиология и патогенез. Выделяют две основные патогенетические формы — гемодинамический отек и отек легких, обусловленный повышенной проницаемостью альвеолярнокапиллярной мембраны.
В патогенезе гемодинамического отека основная роль принадлежит возрастанию гидростатического давления в легочных капиллярах выше уровня коллоидно-осмотического давления плазмы крови вследствие затруднения оттока крови из малого круга кровообращения, обусловленного слабостью левого желудочка или механическим препятствием току крови при митральных пороках, реже — увеличения притока крови в малый круг (например, при так называемом адреналиновом отеке).
В патогенезе отека легких, обусловленного повышением проницаемости альвеолярно-капиллярной мембраны, ведущее значение имеет альтерирующее действие токсических веществ на легочную ткань с непосредственным повреждением альвеолярного эпителия и эндотелия капилляров. Это отмечается при поражениях отравляющими веществами (фосген, окислы азота и др.), а также эндогенных интоксикациях (уремия, печеночная недостаточность). Повышению капиллярной проницаемости способствует гипоксия, к которой эндотелиальные клетки легочных капилляров, получающие (в отличие от других капилляров) кислород непосредственно из воздуха, а не из крови, являются высокочувствительными. Определенное значение в этом отношении имеет также ацидоз, который вызывает разрыхление межклеточного вещества капилляров и его вымывание.
Заметная роль в развитии отека легких принадлежит центральным и рефлекторным нервным влияниям, однако эти механизмы патогенеза изучены недостаточно.
Выделяют две основные фазы формирования отека легких — интерстициальную, при которой отечная жидкость пропитывает межуточную ткань легких (интерстициальный отек), и альвеолярную, когда экссудат накапливается в просвете альвеол (альвеолярный отек). В некоторых случаях развитие отека легких ограничивается лишь интерстициальными изменениями.
Патологическая анатомия. В интерстициальную фазу отека наблюдаются изменения капилляров (их очаговый спазм или, напротив, паралитическое расширение), набухание альвеолярного эпителия (пневмоцитов I и II порядка), пропитывание межальвеолярных перегородок отечной жидкостью, которая в виде пузырей отслаивает эпителий альвеол, увеличивая толщину межальвеолярных перегородок в 3-4 раза.
Вторая фаза отека характеризуется дальнейшим углублением изменений альвеолярной стенки, в частности вакуолизацией и расплавлением аргирофильных волокон, дистрофией эндотелия капилляров и пневмоцитов, их слущиванием. Основным признаком этой фазы является наличие жидкости в полости альвеол.
Клиника отека легких проявляется цианозом, одышкой, перерастающей в удушье, кашлем с выделением обильной пенистой мокроты, что заставляет больного принимать сидячее положение. Отмечаются крепитация и мелкопузырчатые хрипы, в начальных стадиях прослушивающиеся в базальных отделах легких. По мере прогрессирования отека количество хрипов увеличивается, они становятся более крупными по калибру и прослушиваются уже над всей поверхностью легких. На высоте отека дыхание приобретает клокочущий характер. Отмечается тахикардия. Артериальное давление, вначале повышенное или нормальное, затем постепенно снижается. Иногда выявляется гемоконцентрация. Рентгенологически чаще всего выявляют интенсивное симметричное гомогенное затенение в центральных отделах легочных полей в форме крыльев бабочки, реже — диффузные двусторонние тени различной протяженности и интенсивности, а также инфильтративноподобные затенения долей легких. При массивном отеке возможно тотальное затенение легочных полей.
Типичным проявлением отека легкого является тяжелое нарушение газообменной функции легких. Интерстициальное накопление жидкости снижает податливость легких, а поступление ее в альвеолы значительно нарушает вентиляцию. Поэтому развивается тяжелая артериальная гипоксемия, к которой при наиболее тяжелых формах отека легкого присоединяется гиперкапния. В связи с гипоксией тканей нарастает метаболический ацидоз.
По клиническому течению выделяют три формы отека: молниеносную, заканчивающуюся летальным исходом в течение нескольких минут; острую, продолжающуюся 2-4 ч; затяжную, которая может длиться несколько дней. Последняя форма наблюдается наиболее часто.
Диагностика и дифференциальная диагностика альвеолярного отека не составляют большого труда и основываются на характерной клинической картине, описанной выше. Более затруднительна диагностика интерстициального отека. При наличии патологии, которая может осложниться отеком легких, его развитие можно заподозрить при появлении одышки в покое, усиливающейся при малейшем физическом напряжении, клинических признаках гипоксемии, появлении тахикардии, нарастании общей слабости, отмечаемых, как правило, без каких-либо аускультативных изменений в легких. Своевременной диагностике легочного отека в этот период во многом способствует рентгенологическое исследование, при котором удается выявить нечеткость легочного рисунка, понижение его прозрачности, линии Керли в базально-латеральных и прикорневых отделах легочных долей. Важное диагностическое значение имеет измерение центрального венозного давления, которое обычно повышено до 15-16 см вод. ст. и более.
При остром интерстициальном отеке, проявляющемся обычно явлениями сердечной астмы, последнюю необходимо четко дифференцировать от приступа бронхиальной астмы, оказание помощи при котором включает применение некоторых средств (например, симпатомиметиков), противопоказанных при сердечной астме.
Лечение начинается с придания больному полусидячего положения в кровати, аспирации пены из верхних дыхательных путей. В ранние сроки начинают оксигенотерапию, которая при затяжном отеке легкого должна проводиться непрерывно до купирования проявлений ОДН. При стойкой гипоксемии проводят сеансы дыхания под повышенным давлением в конце выдоха — до 5-10 см вод. ст. При альвеолярных формах отека необходимо сочетать оксигенотерапию с назначением противовспенивающих средств (например, этилового спирта), которые заливаются в сосуд увлажнителя, сквозь который из баллона пропускают кислород, подаваемый больному.
Скорость подачи кислорода через увлажнитель в первые несколько минут составляет 2-3 л в 1 мин. В дальнейшем она постепенно увеличивается и через 10-12 мин доводится до 9-10 л в 1 мин. При длительном лечении подобные сеансы продолжительностью в 30-40 мин чередуются с 10-15-минутными перерывами. Это предупреждает чрезмерное всасывание спирта, который усиливает степень гипоксии.
В качестве противовспенивающего средства рекомендуется применять кремнеорганический полимер — антифомсилан, который ингалируется больным в диспергированном состоянии в виде 10 % спиртового раствора с помощью струи кислорода, подаваемого со скоростью не более 10 л/мин. При необходимости сеанс можно повторить 2—3 раза с интервалом в 10-15 мин.
При выраженном болевом синдроме (острый инфаркт миокарда) и резком психомоторном возбуждении с осторожностью назначают наркотические анальгетики — морфин (1 мл 1 % раствора) или фентанил (1-2 мл 0,005 % раствора) внутривенно. Помимо анальгезнрующего действия, названные препараты, угнетая дыхательный центр, уменьшают одышку, снижают частоту сердечных сокращений, венозный приток к сердцу и артериальное давление. Противопоказаниями к назначению этих средств являются острая обструкция дыхательных путей, легочное сердце, отек мозга.
Большое значение придается нормализации метаболических сдвигов КОС крови. При декомпенсированном метаболическом ацидозе применяют 5 % раствор натрия гидрокарбоната, который вводят внутривенно из расчета в мл: масса тела (кг) X BE (дефицит оснований). Применяют также органический буфер трисамин — внутривенно в виде 0,3 М, т. е. 3,6 % раствора, из расчета в мл: масса тела (кг)ХВЕ мэкв/2. Показана дегидратация с помощью диуретиков. Как правило, применяется лиофилизированная мочевина внутривенно в виде 30 % раствора на 5-10 % растворе глюкозы (так называемый «уроглюк») со скоростью 30-60 капель в 1 мин из расчета 1 г на 1 кг массы тела больного. Определенный эффект можно получить от быстродействующих мочегонных средств (лазикса, этакриновой кислоты и др.), а также от других осмодиуретиков, например маннитола.
При высоком уровне артериального давления целесообразно применение ганглиоблокаторов — пентамина (25-50 мг), гигрония (50-100 мг) внутривенно, гидрокортизона (200-500 мг), преднизолона (60-150 мг) внутривенно или других препаратов этой группы в эквипотенциальных дозах.
С целью уменьшения сосудистой проницаемости применяют антигистаминные средства (димедрол 1-2 мл 1 % раствора, супрастин 1 мл 2,5 % раствора внутривенно и др.).
При тяжелых формах отека легких прибегают к вентиляции легких с использованием 50-60 % кислородно-воздушной смеси и положительного давления в конце выдоха.
Прогноз. Летальность при отеке легких составляет 20-50 %, при сочетании отека легких с анафилактическим или кардиогенным (при остром инфаркте миокарда) шоком летальность превышает 90 %. Фактором, отягчающим прогноз, является преклонный возраст больного.
Профилактика отека легких состоит в эффективном лечении основного заболевания. Для предотвращения повторного возникновения этого синдрома обязательна госпитализация больного.
Источник

Отек легких – острая легочная недостаточность, связанная с массивным выходом транссудата из капилляров в легочную ткань, что приводит к инфильтрации альвеол и резкому нарушению газообмена в легких. Отек легких проявляется одышкой в покое, чувством стеснения в груди, удушьем, цианозом, кашлем с пенистой кровянистой мокротой, клокочущим дыханием. Диагностика отека легких предполагает проведение аускультации, рентгенографии, ЭКГ, ЭхоКГ. Лечение отека легких требует проведения интенсивной терапии, включающей оксигенотерапию, введение наркотических анальгетиков, седативных, мочегонных, гипотензивных средств, сердечных гликозидов, нитратов, белковых препаратов.
Общие сведения
Отек легких – клинический синдром, вызванный выпотеванием жидкой части крови в легочную ткань и сопровождающийся нарушением газообмена в легких, развитием тканевой гипоксии и ацидоза. Отек легких может осложнять течение самых различных заболеваний в пульмонологии, кардиологии, неврологии, гинекологии, урологии, гастроэнтерологии, отоларингологии. При несвоевременности оказания необходимой помощи отек легких может быть фатальным.
Причины
Этиологические предпосылки отека легких многообразны. В кардиологической практике отеком легких могут осложняться различные заболевания сердечно-сосудистой системы: атеросклеротический и постинфарктный кардиосклероз, острый инфаркт миокарда, инфекционный эндокардит, аритмии, гипертоническая болезнь, сердечная недостаточность, аортит, кардиомиопатии, миокардиты, миксомы предсердия. Нередко отек легких развивается на фоне врожденных и приобретенных пороков сердца – аортальной недостаточности, митрального стеноза, аневризмы, коарктации аорты, открытого артериального протока, ДМПП и ДМЖП, синдрома Эйзенменгера.
В пульмонологии отеком легких может сопровождаться тяжелое течение хронического бронхита и крупозной пневмонии, пневмосклероза и эмфиземы, бронхиальной астмы, туберкулеза, актиномикоза, опухолей, ТЭЛА, легочного сердца. Развитие отека легких возможно при травмах грудной клетки, сопровождающихся синдромом длительного раздавливания, плевритом, пневмотораксом.
В некоторых случаях отек легких выступает осложнением инфекционных заболеваний, протекающих с тяжелой интоксикацией: ОРВИ, гриппа, кори, скарлатины, дифтерии, коклюша, брюшного тифа, столбняка, полиомиелита.
Отек легких у новорожденных может быть связан с тяжелой гипоксией, недоношенностью, бронхолегочной дисплазией. В педиатрии опасность отека легких существует при любых состояниях, сопряженных с нарушением проходимости дыхательных путей – остром ларингите, аденоидах, инородных телах дыхательных путей и пр. Аналогичный механизм развития отека легких наблюдается при механической асфиксии: повешении, утоплении, аспирации желудочного содержимого в легкие.
В нефрологии к отеку легких может приводить острый гломерулонефрит, нефротический синдром, почечная недостаточность; в гастроэнтерологии – кишечная непроходимость, цирроз печени, острый панкреатит; в неврологии – ОНМК, субарахноидальные кровоизлияния, энцефалит, менингит, опухоли, ЧМТ и операции на головном мозге.
Нередко отек легких развивается вследствие отравлений химическими веществами (фторсодержащими полимерами, фосфорорганическими соединениями, кислотами, солями металлов, газами), интоксикаций алкоголем, никотином, наркотиками; эндогенной интоксикации при обширных ожогах, сепсисе; острого отравления лекарственными средствами (барбитуратами, салицилатами и др.), острых аллергических реакций (анафилактического шока).
В акушерстве и гинекологии отек легких чаще всего связан с развитием эклампсии беременных, синдрома гиперстимуляции яичников. Возможно развитие отека легких на фоне длительной ИВЛ высокими концентрациями кислорода, неконтролируемой внутривенной инфузии растворов, торакоцентеза с быстрой одномоментной эвакуацией жидкости из плевральной полости.
Патогенез
Основные механизмы развития отека легких включают резкое увеличение гидростатического и снижение онкотического (коллоидно-осмотического) давления в легочных капиллярах, а также нарушение проницаемости альвеолокапиллярной мембраны.
Начальную стадию отека легких составляет усиленная фильтрация транссудата в интерстициальную легочную ткань, которая не уравновешивается обратным всасыванием жидкости в сосудистое русло. Эти процессы соответствуют интерстициальной фазе отека легких, которая клинически проявляется в виде сердечной астмы.
Дальнейшее перемещение белкового транссудата и легочного сурфактанта в просвет альвеол, где они смешиваются с воздухом, сопровождается образованием стойкой пены, препятствующей поступлению кислорода к альвеолярно-капиллярной мембране, где происходит газообмен. Данные нарушения характеризуют альвеолярную стадию отека легких. Возникающая в результате гипоксемии одышка способствует снижению внутригрудного давления, что в свою очередь усиливает приток крови к правым отделам сердца. При этом давление в малом круге кровообращения еще больше повышается, а пропотевание транссудата в альвеолы увеличивается. Таким образом, формируется механизм порочного круга, обусловливающий прогрессирование отека легких.
Классификация
С учетом пусковых механизмов выделяют кардиогенный (сердечный), некардиогенный (респираторный дистресс-синдром) и смешанный отек легких. Термином некардиогенный отек легких объединяются различные случаи, не связанные с сердечно-сосудистыми заболеваниями: нефрогенный, токсический, аллергический, неврогенный и другие формы отека легких.
По варианту течения различают следующие виды отека легких:
- молниеносный – развивается бурно, в течение нескольких минут; всегда заканчиваясь летальным исходом
- острый – нарастает быстро, до 4-х часов; даже при немедленно начатых реанимационных мероприятиях не всегда удается избежать летального исхода. Острый отек легких обычно развивается при инфаркте миокарда, ЧМТ, анафилаксии и т. д.
- подострый – имеет волнообразное течение; симптомы развиваются постепенно, то нарастая, то стихая. Такой вариант течения отека легких наблюдается при эндогенной интоксикации различного генеза (уремии, печеночной недостаточности и др.)
- затяжной – развивается в период от 12 часов до нескольких суток; может протекать стерто, без характерных клинических признаков. Затяжной отек легких встречается при хронических заболеваниях легких, хронической сердечной недостаточности.
Симптомы отека легких
Отек легких не всегда развивается внезапно и бурно. В некоторых случаях ему предшествуют продромальные признаки, включающие слабость, головокружение и головную боль, чувство стеснения в грудной клетке, тахипноэ, сухой кашель. Эти симптомы могут наблюдаться за несколько минут или часов до развития отека легких.
Клиника сердечной астмы (интерстициального отека легких) может развиваться в любое время суток, однако чаще это происходит ночью или в предутренние часы. Приступ сердечной астмы может провоцироваться физической нагрузкой, психоэмоциональным напряжением, переохлаждением, тревожными сновидениями, переходом в горизонтальное положение и др. факторами. При этом возникает внезапное удушье или приступообразный кашель, вынуждающие больного сесть. Интерстициальный отек легких сопровождается появлением цианоза губ и ногтей, холодного пота, экзофтальма, возбуждения и двигательного беспокойства. Объективно выявляется ЧД 40-60 в минуту, тахикардия, повышение АД, участие в акте дыхания вспомогательной мускулатуры. Дыхание усиленное, стридорозное; при аускультации могут выслушиваться сухие свистящие хрипы; влажные хрипы отсутствуют.
На стадии альвеолярного отека легких развивается резкая дыхательная недостаточность, выраженная одышка, диффузный цианоз, одутловатость лица, набухание вен шеи. На расстоянии слышно клокочущее дыхание; аускультативно определяются разнокалиберные влажные хрипы. При дыхании и кашле изо рта пациента выделяется пена, часто имеющая розоватый оттенок из-за выпотевания форменных элементов крови.
При отеке легких быстро нарастает заторможенность, спутанность сознания, вплоть до комы. В терминальной стадии отека легких АД снижается, дыхание становится поверхностным и периодическим (дыхание Чейна-Стокса), пульс – нитевидным. Гибель больного с отеком легких наступает вследствие асфиксии.
Диагностика
Кроме оценки физикальных данных, в диагностике отека легких крайне важны показатели лабораторных и инструментальных исследований. Все исследования выполняются в кратчайшие сроки, иногда параллельно с оказанием неотложной помощи:
- Исследование газов крови. При отеке легких характеризуется определенной динамикой: на начальном этапе отмечается умеренная гипокапния; затем по мере прогрессирования отека легких PaO2 и PaCO2 снижается; на поздней стадии отмечается увеличение PaCO2 и снижение PaO2. Показатели КОС крови свидетельствуют о респираторном алкалозе. Измерение ЦВД при отеке легких показывает его увеличение до 12 см. вод. ст. и более.
- Биохимический скрининг. С целью дифференциации причин, приведших к отеку легких, проводится биохимическое исследование показателей крови (КФК-МВ, кардиоспецифических тропонинов, мочевины, общего белка и альбуминов, креатинина, печеночных проб, коагулограммы и др.).
- ЭКГ и ЭхоКГ. На электрокардиограмме при отеке легких часто выявляются признаки гипертрофии левого желудочка, ишемия миокарда, различные аритмии. По данным УЗИ сердца визуализируются зоны гипокинезии миокарда, свидетельствующие о снижении сократимости левого желудочка; фракция выброса снижена, конечный диастолический объем увеличен.
- Рентгенография органов грудной клетки. Выявляет расширение границ сердца и корней легких. При альвеолярном отеке легких в центральных отделах легких выявляется однородное симметричное затемнение в форме бабочки; реже – очаговые изменения. Возможно наличие плеврального выпота умеренного или большого объема.
- Катетеризация легочной артерии. Позволяет провести дифференциальную диагностику между некардиогенным и кардиогенным отеком легких.

Рентгенограмма ОГК. Выраженный отек легких у пациента с терминальной почечной недостаточностью.
Лечение отека легких
Лечение отека легких проводится в ОРИТ под постоянным мониторингом показателей оксигенации и гемодинамики. Экстренные мероприятия при возникновении отека легких включают:
- придание больному положения сидя или полусидя (с приподнятым изголовьем кровати), наложение жгутов или манжет на конечности, горячие ножные ванны, кровопускание, что способствует уменьшению венозного возврата к сердцу.
- подачу увлажненного кислорода при отеке легких целесообразнее осуществлять через пеногасители – антифомсилан, этиловый спирт.
- при необходимости – перевод на ИВЛ. При наличии показаний (например, для удаления инородного тела или аспирации содержимого из дыхательных путей) выполняется трахеостомия.
- введение наркотических анальгетиков (морфина) для подавления активности дыхательного центра.
- введение диуретиков (фуросемида и др.) с целью снижения ОЦК и дегидратации легких.
- введение нитропруссида натрия или нитроглицерина с целью уменьшения постнагрузки.
- применение ганглиоблокаторов (азаметония бромида, триметафана) позволяет быстро снизить давление в малом круге кровообращения.
По показаниям пациентам с отеком легких назначаются сердечные гликозиды, гипотензивные, антиаритмические, тромболитические, гормональные, антибактериальные, антигистаминные препараты, инфузии белковых и коллоидных растворов. После купирования приступа отека легких проводится лечение основного заболевания.
Прогноз и профилактика
Независимо от этиологии, прогноз при отеке легких всегда крайне серьезен. При остром альвеолярном отеке легких летальность достигает 20-50%; если же отек возникает на фоне инфаркта миокарда или анафилактического шока, смертность превышает 90%. Даже после благополучного купирования отека легких возможны осложнения в виде ишемического поражения внутренних органов, застойной пневмонии, ателектазов легкого, пневмосклероза. В том случае, если первопричина отека легких не устранена, высока вероятность его повторения.
Благоприятному исходу в немалой степени способствует ранняя патогенетическая терапия, предпринятая в интерстициальной фазе отека легких, своевременное выявление основного заболевания и его целенаправленное лечение под руководством специалиста соответствующего профиля (пульмонолога, кардиолога, инфекциониста, педиатра, невролога, отоларинголога, нефролога, гастроэнтеролога и др.).
Источник
