Отек квинке на пыльцы растений

Отек Квинке – это внезапно развивающаяся острая аллергическая реакция, проявляющаяся в виде возникновения ограниченного или диффузного отека слизистых оболочек и подкожной жировой клетчатки. Другие названия этого состояния: острый ангионевротический или трофоневротический отек, ангиоотек, гигантская крапивница.
Отек Квинке относится к аллергическим реакциям немедленного типа и возникает практически сразу же (спустя считанные минуты, реже – часы) после контакта с аллергеном.
Причины и факторы риска возникновения отека Квинке
Отек Квинке чаще возникает у женщин молодого возраста. Другими факторами риска возникновения данного состояния являются:
– наличие аллергической патологии (атопический дерматит, лекарственная и пищевая аллергия, поллиноз, бронхиальная астма и другие заболевания);
– возникновение отека Квинке в прошлом;
– наличие острых или обострение хронических заболеваний (болезни печени и поджелудочной железы, желудочно-кишечного тракта, эндокринная патология, паразитарные заболевания, болезни крови и другие).
Отек Квинке возникает в организме при повторном контакте с аллергеном, против которого уже имеются специфические антитела. В результате выделяется ряд биологически активных веществ, вызывающих повышение проницаемости стенки сосудов и, следовательно, отек тканей.
Наиболее часто отек Квинке возникает при контакте со следующими аллергенами:
– пищевые продукты: орехи (особенно – арахис), мед, морепродукты, шоколад, яйца, цитрусовые и экзотические фрукты, молоко, ягоды;
– лекарственные препараты (любые);
– пыльца растений;
– аллергены животных: эпидермис, шерсть, укусы насекомых;
– косметические средства, бытовая химия.
Существуют наследственные формы отека Квинке. В его основе – врожденная недостаточность ряда биологически активных веществ. У таких пациентов заболевание может возникать как под действием аллергенов, так и в результате неспецифических факторов (например, стресс, инфекция, переохлаждение).
Иногда причину заболевания не удается выявить. В этом случае говорят об идиопатическом отеке Квинке.
Классификация отека Квинке:
– приобретенный и наследственный;
– изолированный и сочетанный с другими аллергическими состояниями (например, крапивницей).
Симптомы отека Квинке
Для отека Квинке характерны следующие проявления:
– внезапность возникновения (развивается в течение нескольких минут, максимум – часов);
– резкий отек кожи и слизистых, сопровождающийся чувством «напряженности» тканей;
– чаще расположен на лице, губах, языке, мягком небе, миндалинах, реже – в области половых органов и мочевыводящих путей, в дыхательных путях и желудочно-кишечном тракте;
– боли и других неприятных ощущений обычно не возникает;
– надавливание на область отека также безболезненно, ямки при этом не остается;
– возможно сочетание с любыми другими проявлениями аллергии, например, крапивницей или приступом бронхиальной астмы.
Симптомы заболевания могут держаться в течение нескольких часов или даже дней, а потом исчезать самостоятельно бесследно. Но так как отек Квинке может стать причиной тяжелых осложнений, ждать самостоятельного его разрешения не следует.
Отек Квинке является жизнеугрожающим заболеванием, так как может вызывать следующие состояния:
– может сам по себе являться началом наиболее тяжелой аллергической реакции немедленного типа – анафилактического шока;
– резкая отечность гортани и языка может привести к затруднению дыхания (асфиксии), сопровождающейся также потерей голоса (афонией), «лающим» кашлем, синюшностью языка и резкой бледностью кожи;
– в ряде случаев отек может распространяться на мозговые оболочки и головной мозг, становясь причиной появления неврологических симптомов (судороги, параличи, парезы, расстройство речи, головокружение, тошнота, рвота и другие проявления);
– поражение слизистой оболочки желудочно-кишечного тракта может вызывать острые боли в животе, тошноту и рвоту, расстройство стула, иногда – перитонит;
– при локализации отека в области мочеполовой системы могут возникнуть проявления острого цистита и задержка мочи.
Наиболее опасными являются анафилактический шок, а также осложнения со стороны головного мозга и дыхательных путей. При отсутствии своевременной врачебной помощи они несут серьезную угрозу жизни больному.
Возникнув однократно, отек Квинке может появляться вновь при воздействии того же аллергена или других. Поэтому следует в дальнейшем стараться избегать контакта с фактором, вызвавшим заболевание.
Диагностика отека Квинке
Специальных методов диагностики не существует. Как правило, специалист без труда выявит заболевание на основании характерных симптомов.
Поможет для определения отека Квинке факт недавнего контакта с провоцирующим фактором (например, пыльцой растений), а также наличие у больного других аллергических заболеваний, таких как атопический дерматит, поллиноз, бронхиальная астма.
Лечение отека Квинке
При возникновении отека Квинке помощь должна быть неотложной. Что нужно делать в случае его появления:
1) Вызвать «03».
2) Устранить контакт с аллергеном.
3) Усадить больного в удобную позу и успокоить.
4) Обеспечить доступ кислорода: широко открыть окно, ослабить галстук, расстегнуть рубашку.
5) К области отека можно приложить холодный компресс.
6) По возможности – принять антигистаминное лекарственное средство («Супрастин», «Кларитин», «Эриус», «Зиртек» или любое другое) в возрастной дозировке, указанной в инструкции. Желание принять больше таблеток сразу, «чтоб уж наверняка», ни к чему хорошему не приведет. Лекарственное средство и так подействует в нужной дозе, а симптомы передозировки могут только ухудшить состояние больного.
7) Для повышения тонуса симпатической нервной системы можно принять витамин С, препараты кальция. Аскорутин уменьшает проницаемость сосудов, тем самым способствует исчезновению отека. В нос можно закапать сосудосуживающие капли.
Гормональные препараты самостоятельно принимать не следует.
Перечисленные мероприятия проводятся до приезда специалистов и ни в коем случае не являются альтернативой квалифицированной врачебной помощи. Больные с отеком Квинке в среднетяжелой или тяжелой форме должны получать лечение в стационаре.
К методам лечения отека Квинке, применяемым скорой медицинской помощью и в больнице, относятся:
– использование гормональных и антигистаминных препаратов;
– введение адреналина при появлении признаков затруднения дыхания и падении артериального давления;
– мочегонные препараты, атропин, эфедрин, инфузионная, дизинтоксикационная терапия и различные симптоматические методы.
Ни в коем случае не следует пытаться лечить отек Квинке самостоятельно без помощи специалистов. Можно навредить больному или упустить время, способствуя возникновению серьезных осложнений заболевания.
Профилактика отека Квинке
Специальных мер профилактики этого состояния не разработано. Однако существует ряд полезных рекомендаций, соблюдение которых может помочь избежать повторного возникновения заболевания и уменьшить его тяжесть:
1) Ограничение контакта с аллергенами.
2) Если заболевание проявляется при действии других факторов (например, холода или стресса), их также следует по возможности исключить.
3) Необходимо своевременное лечение хронических заболеваний, так как они способствуют аллергизации организма.
4) Следует рассказать близким о своей болезни, а также о методах первой помощи, которые они должны будут оказать в случае необходимости.
5) По возможности – назначаются курсы противоаллергических лекарственных препаратов. Например, на период цветения растений при аллергии на пыльцу.
В случае возникновения отека Квинке на лекарственное средство необходимо сообщить об этой нежелательной побочной реакции своему врачу.
Источник
Что это такое?
Сенная лихорадка, или поллиноз – это аллергическое заболевание, вызываемое пыльцой деревьев, трав, кустарников и т п. В настоящее время аллергией на пыльцу в России страдают до 15% населения, это самое распространенное аллергическое заболевание.
При сенной лихорадке происходит неадекватная реакция иммунной системы на пыльцу различных растений. Пыльца из окружающего воздуха оседает на слизистых оболочках носа, глаз и ротовой полости, попадает в бронхи, контактирует с кожей, и у чувствительных к ней лиц возникают симптомы аллергии.
Что происходит?
- Заложенность носа, обильные водянистые выделения из носа;
- Приступы чихания, зуд носа;
- Зуд и покраснение глаз, слезотечение;
- Зуд неба, языка;
- Затруднение дыхания (одышка или удушье);
- Свистящие хрипы в грудной клетке, сухой кашель;
- Кожные высыпания (похожи на крапивницу, экзему).
Сенная лихорадка имеет отчетливо сезонный характер, совпадающий с периодом цветения определенных растений. В весенний период аллергию вызывает пыльца деревьев и кустарников, в летний – пыльца злаковых трав, в летне-осенний – пыльца сорняков.
Аллергия к пыльце может стать причиной аллергической крапивницы, отеков Квинке, развития и обострений бронхиальной астмы. Страдает нервная система – возможны приступы мигрени, описаны случаи пыльцевой эпилепсии. При попадании пыльцы в желудочно-кишечный тракт, например с пищей, возможны тошнота, рвота, резкие боли в животе в сочетании с крапивницей. Проникнув в кровь, частицы пыльцы могут вызвать боли в суставах – реакцию по типу ревматической.
Диагностика и лечение
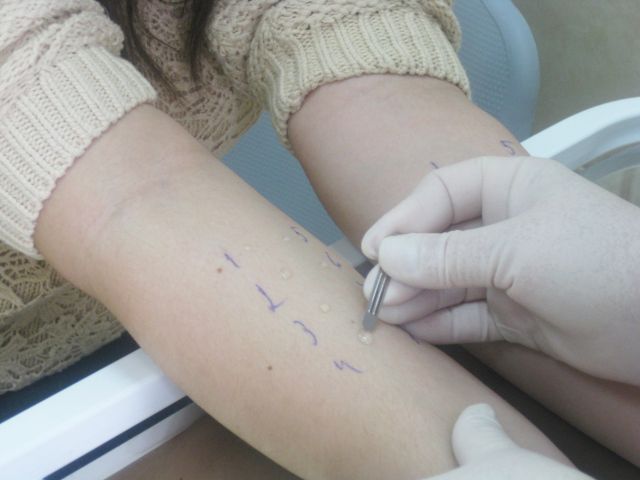
Диагноз сенной лихорадки устанавливается аллергологом при осмотре и расспросе больного. Далее для подтверждения диагноза врач назначает кожные пробы. Это нужно для того, чтобы определить, какие именно вещества вызывают у вас аллергию. Для этого на место укола или царапины, обычно на предплечье, наносится капля экстракта аллергена. Через некоторое время возможно развитие небольшого отека и покраснения кожи, что предполагает аллергию на поставленный аллерген.
До сих пор не существует ни одного метода лечения, который стопроцентно избавляет от аллергии. Но при грамотном лечении и соблюдении методов профилактики проявления аллергии можно свести к минимуму.
Наиболее перспективным методом лечения сенной лихорадки у детей и взрослых является специфическая иммунотерапия аллергенами. Для этого в кожу пациента вводятся все более концентрированные растворы аллергена в течение нескольких недель. Такое постепенное введение заставляет организм вырабатывать нечто вроде противоядия. Проводят специфическую иммунотерапию заранее, чтобы к началу цветения чувствительность организма к конкретной пыльце стала минимальной. Этот метод противопоказан при малейших признаках обострения. Кроме того, проведение такой терапии требует терпения: чтобы добиться стойких результатов, нужно затратить, как правило, не менее трех лет. Поэтому самое распространенное ныне лечение поллиноза – медикаментозное. В настоящее время существует множество противоаллергических препаратов, различающихся по времени действия и количеству побочных эффектов.
Профилактика
Исключение контакта с пыльцой наилучший способ профилактики сенной лихорадки. Идеальный вариант – уехать на период цветения растений-аллергенов в иной климатический пояс. Для жителей средней полосы России это может быть, например, Прибалтика, южный берег Крыма или российский Север, где цветение проходит в другое время: чуть раньше или, наоборот, позже.
Если это невозможно, следует соблюдать следующие рекомендации для улучшения состояния при заболевании поллинозом::
- воздержитесь от прогулок по лесам и паркам, поездок за город;
- не следует открывать окна и двери в квартире или офисе;
- проветривайте помещение после дождя, вечером и когда нет ветра. На открытое окно или дверь можно повесить хорошо смоченную простыню или марлю в несколько слоев;
- наибольшая концентрация пыльцы в воздухе наблюдается рано утром и в сухие жаркие дни, поэтому в этот период времени особенно не рекомендуется выходить на улицу;
- если на улицу выйти пришлось, то после возвращения домой следует поменять одежду;
- принимайте душ не реже двух раз в день, обязательно мойте волосы;
- закрывайте окна в машине во время поездок, особенно за городом;
- не сушите вещи после стирки на улице (на балконе), т к. на них оседает пыльца;
- ежедневно проводите влажную уборку в квартире;
- рекомендовано использование очистителей воздуха, использование кондиционера с фильтрами воздуха на выходе;
- тщательно принимайте препараты, назначенные врачом и ведите дневник своего состояния, это поможет врачу предупредить проявления аллергии в будущем.
Источник
Поллиноз или «сенная лихорадка» – это аллергическое заболевание, с которым наиболее часто обращаются за помощью к аллергологу люди разных возрастов. Поллиноз возникает у человека от контакта с пыльцой различных растений и преимущественно поражает слизистые оболочки глаз и дыхательных путей. В природе очень многие виды растительной или цветочной пыльцы обладают выраженной аллергической активностью, которая у высокочувствительных людей после контактирования с пыльцой становится причиной появления сезонного заболевания с целым комплексом аллергических реакций. Но огромное количество людей на земле может не испытывать никакого дискомфорта от контакта с пылящими растениями. Разве что от наличия у цветущего растения резкого запаха, от которого человек может чихнуть пару раз. Но для людей, страдающих поллинозом, радость от пробуждения природы омрачается развитием аллергии. У многих пациентов с симптомами этого сезонного заболевания полностью нарушается привычный ритм жизни – он не в состоянии работать, учиться и даже заниматься повседневными делами. Отчего же так происходит?
Причины развития поллиноза

Аллергическая реакция – это, прежде всего, реакция иммунной системы человека на попадание некого чужеродного вещества (аллергена) из внешней среды в организм человека. При поллинозе в качестве такого вещества выступает цветочная пыльца растений. У обычного человека, неподверженного ее опасному воздействию, при вдыхании и выдыхании пыльцы не наблюдается никакой иммунной реакции. Но иммунная система пациента с поллинозом после попадания мельчайшей пыльцы, даже в 10 микрон, в дыхательные пути или же на слизистую оболочку глаз или на кожу, включает систему распознавания аллергического вещества, как какого-нибудь болезнетворного вируса или бактерии, после чего начинает от этого «вредного» агента активно защищаться – появляется аллергическая реакция или аллергическое воспаление. Аллергию на пыльцу растений могут иметь от 1 до 15-20% населения, в зависимости от климатической зоны и региональных особенностей. Естественно, что на севере болеют реже, а на юге чаще. Периоды обострения поллиноза напрямую связаны с периодами цветения определенных растений. Аллергическая реакция у пациентов проявляется при цветении ольхи, березы, орешника, дуба, семейства злаковых культур, полыни, амброзии и многих других растений. Симптоматика поллиноза усиливается при ветреной и сухой погоде вследствие увеличения концентрации в воздухе пыльцы. С наступлением сырой и дождливой погоды количество пыльцы снижается и выраженность заболевания уменьшается. Значительную роль в развитии поллиноза играет наследственная предрасположенность. Клинически доказано, что если оба родителя ребенка подвержены аллергическим заболеваниям, то вероятность проявления аллергии у ребенка может достигать 80%, если только один из родителей является аллергиком – 25-40%. В случаях, когда такого заболевания у родителей не наблюдалось – риск развития аллергического заболеваний составляет всего 10 %.
Симптомы и проявления поллиноза
Наиболее частые проявления – это симптомы аллергического ринита, для которого характерны:
– продолжительное чихание- обильное слизистое отделяемое из носа
– зуд в области носа
– першение в ротоглотке
– стекание слизи по задней стенке глотки («постназальный затек»)
– заложенность носа
У большинства пациентов ринит сочетается с аллергическим конъюнктивитом:
– покраснение и отек слизистых оболочек глаз,
– зуд век,
– светобоязнь,
– слезотечение,
– «песок в глазах».
Еще одним проявлением поллиноза может быть пыльцевая бронхиальная астма, когда появляется:
– кашель,
– затрудненное дыхание,
– «хрипы» и/или «посвистывание» в груди,
– удушье.
Несколько реже при поллинозе наблюдаются зудящие высыпания на коже (крапивница) или локальные отеки (отеки Квинке или ангионевротические отеки), отдельные проявления атопического дерматита.
Степени тяжести поллиноза
В зависимости от симптомов поллиноз может иметь легкую, среднюю или тяжелую степень тяжести.
При средне-тяжелом и тяжелом течении могут наблюдаться симптомы пыльцевой интоксикации в виде общей слабости, недомогания, головной боли, снижения аппетита. В случае неадекватного лечения поллиноза или при тяжелом его течении могут появиться осложнения болезни в следствие присоединения вторичной инфекции – гнойный конъюнктивит, гайморит, гаймороэтмоидит, бронхит, пневмония.
У некоторых пациентов реакция на пыльцу растений может сопровождаться симптомами развития пищевой аллергии, причем её проявления будут носить круглогодичный характер. Например, если у пациента наблюдается аллергия к пыльце деревьев, то у него может появиться реакция и на плоды деревьев (яблоки, груши, персики, абрикосы, сливы, орехи и т.д.), а также на сырую морковь и некоторые другие виды продуктов. Это проявляется наличием першения в горле, дискомфорта в области горла, зудом, отечностью в полости рта и в области горла.
Иногда поллиноз и аллергический ринит могут сопровождаться развитием полипозного риносинусита. Необходимо знать, что проявления сезонного аллергического ринита, бронхиальной астмы наблюдаются не только при аллергии на пыльцу растений, но и на плесневые грибы (плесень). Огромное количество микроскопических спор плесневых грибов появляются в воздухе с начала спорообразования – с марта и до середины осени.
Таким образом, поллиноз может протекать и в рамках круглогодичного аллергического ринита (персистирующего аллергического ринита), когда происходит сочетание аллергии к пыльце растений с аллергией к внесезонным аллергенам.
Очень часто поллиноз может скрываться под диагнозами «хронический ринит» или «вазомоторный ринит», что уводит в сторону от выбора правильной тактики лечения.
Диагностика поллиноза
Если у вас возникают подозрения на развитие поллиноза необходимо, прежде всего, обратиться за квалифицированной помощью к терапевту или аллергологу. Очень важно исключить наличие заболеваний, имеющие сходное течение. Прежде всего, это ОРЗ (ОРВИ), острый трахеит или бронхит. Важно помнить, что только опытный аллерголог-иммунолог с помощью современного диагностического оборудования, может с точностью поставить правильный диагноз и назначить адекватное лечение.
Лечение и диагностику поллиноза в Национальном медицинском исследовательском центре оториноларингологии ФМБА России успешно проводят специалисты отделения аллергологии и иммунологии. Прежде всего, для выставления диагноза «поллиноз» аллерголог-иммунолог проводит тщательный сбор и анализ анамнеза пациента, тщательный осмотр. При необходимости врач-оториноларинголог проводит риноскопию для определения состояния носовой полости, ее отечности и сужения носовых ходов.
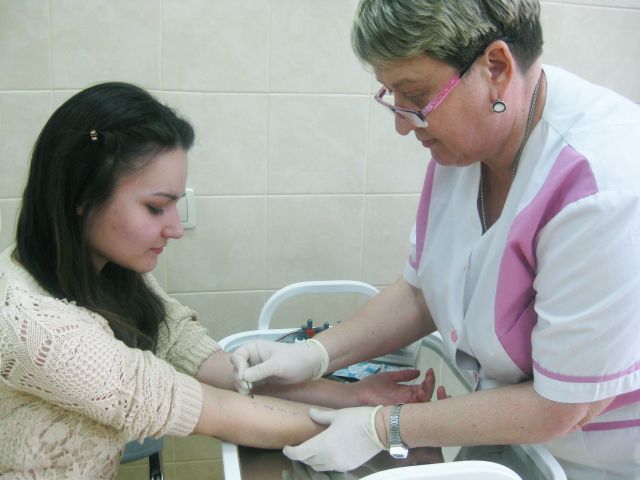
В нашем Центре специалист-аллерголог проводит комплексную аллергодиагностику пациенту для уточнения причинно-значимого аллергена. Аллергообследование проводится с использованием самых современных методов диагностики. Кожные тесты позволяют выявить аллерген уже через 20 минут после начала проведения теста.
Кожное аллерготестирование хорошо себя зарекомендовало и для диагностики бытовой аллергии (аллергии на домашнюю пыль, микроскопического клеща, библиотечную или книжную пыль), аллергии на домашних животных (эпидермальной аллергии), пищевой аллергии.
Кожные тесты – это безопасный и высокоинформативный метод обследования. Такие тесты целесообразно проводить вне обострения аллергического заболевания. В НМИЦО проводится так называемое «прик-тестирование» – это наиболее современный метод кожных тестов. Преимущество «прик-тестирования» по сравнению с классическими скарификационными тестами заключается в меньшей травматизации кожи при более высокой специфичности реакции (т.е. исключается неспецифическая реакция кожи на скарификационное воздействие, уменьшается вероятность «ложноположительного» результата).
Техника проведения пробы заключается в нанесении на кожу предплечья маленьких капель, содержащих различные аллергены. Затем проводится минимальный поверхностный прокол кожи («прик» означает укол), а затем, через 20 минут после нанесения, производится визуальный анализ произошедшей реакции. При наличии аллергии в месте нанесения виновного аллергена возникает волдырная реакция. По размеру волдыря определяется степень реакции.
Кожное тестирование больным поллинозом желательно проводить в осеннее-зимний период. Рекомендуется проведение тестов после прекращения приема противоаллергических средств, так как на фоне приема антигистаминных препаратов происходит «блокировка» кожи и тесты могут показать ложноотрицательный результат. При необходимости пациенту проводится анализ крови на наличие аллергических антител (иммуноглобулинов Е, IgE) к самым разнообразным аллергенам. Этот анализ можно делать пациентам любого возраста вне зависимости от проводимого лечения и фазы заболевания.
Особенности проведения аллергических проб у детей
Аллергические пробы проводят детям, достигшим 5-летнего возраста. Для малышей младше пятилетнего возраста, мы рекомендуем проведение другого метода исследования – специфическое исследование крови на наличие белковых антител – специфических иммуноглобулинов класса Е, которые вырабатываются иммунной системой в ответ на воздействие пыльцы определенного вида. В отличии от кожных тестов, такое исследование можно проводить в течении всего года, не обращая внимание на прием медицинских препаратов и состояние здоровья пациента. Данное исследование является единственным аллергологическим методом выявления поллиноза у малышей.
Лечение поллиноза

Можно ли избавиться от поллиноза навсегда? К сожалению, в настоящее время до сих пор не существует лекарства, которое могло бы полностью вылечить это заболевание. Современная медицина также не может и изменить генотип, формирующий заболевание у пациента. Но значительно облегчить страдания больного поллинозом может. Кроме того, существует особый метод нелекарственной терапии, позволяющий значительно уменьшить или даже предупредить проявления болезни, предотвратить прогрессирование болезни (вчастности, переход аллергического риноконъюнктивита в бронхиальную астму), а в некоторых случаях убрать проявления поллиноза на много лет. Правильное лечение поллиноза подбирает и проводит только аллерголог-иммунолог.
В отделении аллергологии и иммунологии ФГБУ НМИЦО ФМБА России лечение поллиноза проводят опытные аллергологи-иммунологи в соответствии с мировыми стандартами лечения аллергических заболеваний. После того как выявлен причинно-значимый аллерген, пациенту необходимо исключить полностью или ограничить контактирование с данным аллергеном. В период пыления указанного аллергена наиболее радикальный способ лечения – это уехать в другую климатическую зону, туда где этой пыльцы не бывает (высокогорье, северные территории и т.д.) или пыление аллергенных растений происходит в более ранние или более поздние сроки. Не смотря на то, что это является самым эффективным способом избежать проявлений поллиноза, в нашей обычной жизни применить его не всегда возможно. И тогда возникает необходимость в приеме специальных противоаллергических средств в период проявлений болезни. Они могут быть как общего (системного) действия – таблетки, инъекции, так и местного воздействия – спрей для носа, глазные капли, ингаляционные средства.
Аллерголог-иммунолог отделения каждому пациенту производит индивидуальное назначение приема лекарственных терапевтических препаратов, принимая во внимание возраст пациента, тяжесть и клинические проявления болезни, наличие сопутствующих заболеваний. На сегодняшний день, самым успешным и эффективным способом лечения поллиноза, позволяющим не только влиять на возникающие симптомы болезни, но и сделать так, чтобы сезонная аллергия исчезла на несколько лет, либо ее проявления стали минимальными – это аллерген-специфическая (АСИТ) или специфическая (СИТ) иммунотерапия.
Данное лечение имеет массу нюансов, которое только в грамотных руках специалиста может быть безопасным и эффективным. Для достижения стойкого эффекта в соответствии с международными стандартами лечение должно проводиться в течение 3-5 лет. При этом используются различные методики. Возможно предсезонное введение аллергена (подкожно, в руку) в течение нескольких месяцев по 2-3 инъекции в неделю; возможно использование аллергена пролонгированного характера, который вводится реже – на этапе набора дозы 1 раз в неделю, затем – 1 раз в месяц. Возможно проведение сублингвальной (подъязычной) АСИТ, когда пациент по определенной схеме капает аллерген самостоятельно дома под язык, а к аллергологу-иммунологу периодически приходит для контроля и коррекции проводимой терапии. Этот метод применим и маленьким пациентам, начиная с 5-ти летнего возраста.
Метод АСИТ выбирается аллергологом-иммунологом с учетом индивидуальных особенностей каждого пациента, т.е. исходя из медицинских показаний / противопоказаний и того, какая методика более удобна пациенту.Не проводите лечение поллиноза самостоятельно, не применяйте разрекламированные «волшебные препараты», которые в лучшем случае – не принесут никакого эффекта лечения, а в худшем случае могут нанести Вашему организму и жизни непоправимый вред!
Профилактика поллиноза
Профилактика развития поллиноза проста:
– по возможности, в период цветения переехать в другую климатическую местность;
– в период обострения, без крайней необходимости, не выходить на улицу, исключить загородные прогулки, особенно в ветряную погоду;
– прогулки на открытом воздухе только в вечернее время суток, желательно после дождя или в пасмурную погоду;
– регулярная влажная уборка квартиры, увлажнение оконных сеток;
– удаление из жилого помещения ковров, ковровых покрытий, мягких игрушек;
– исключение любой фитотерапии (лечения растительными компонентами), соблюдение диеты, исключение меда и других продуктов пчеловодства, при аллергии к пыльце деревьев
– исключение в сезон пыления любых плодов деревьев, сырой моркови, при аллергии к пыльце злаковых трав
– исключение из рациона пищевых злаков (в т.ч. хлеба, злаковых каш, отрубей и т.д.), при аллергии к пыльце сложноцветных
– нерафинированное подсолнечного масла, майонеза, халвы, цикория, бахчевых культур.
Источник