Отек корешка спинномозгового нерва

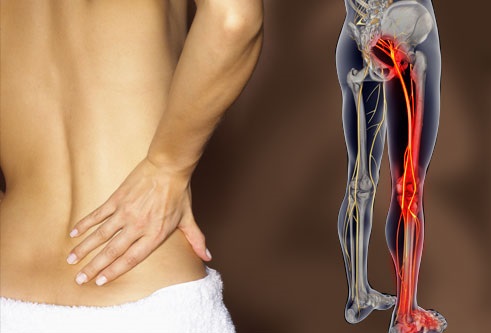
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
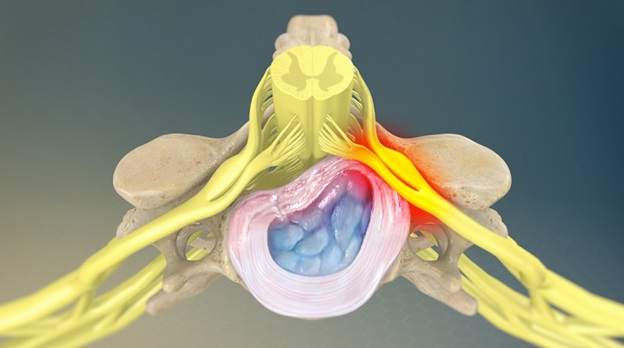
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу – интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .
- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.
Паттерны боли
- L1 – задняя, передняя и внутренняя поверхность бедра.
- L2 – задняя, передняя и внутренняя поверхность бедра.
- L3 – задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 – задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .
- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины – диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.
- МРТ – ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
- ЛФК. Физические упражнения включают упражнения на растяжку и укрепление мышц . Программа упражнений позволяет восстановить подвижность суставов, увеличить диапазон движений и усилить мышцы спины и брюшной полости. Хороший мышечный корсет позволяет поддерживать, стабилизировать и уменьшать напряжение на спинномозговые суставы, диски и снизить компрессионное воздействие на корешок. Объем и интенсивность физических упражнений должны увеличиваться постепенно для того, чтобы избежать рецидивов симптоматики.
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.
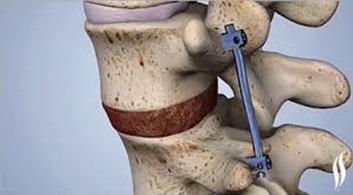
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
- Фиксация позвонков (спондилодез – передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальный поясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Профилактика
Развитие корешкового синдрома в пояснично-крестцовом отделе позвоночника можно предотвратить. Чтобы уменьшить вероятность развития этого состояния необходимо:
- Практиковать хорошую осанку, сидя и стоя, в том числе во время вождения автомобиля.
- Использовать правильную механику тела при подъеме, толкании, вытягивании или выполнении любых действий, которые оказывают дополнительную нагрузку на позвоночник.
- Поддерживать здоровый вес. Это уменьшит нагрузку на позвоночник.
- Не курить.
- Обсудить свою профессию с врачом ЛФК, который может провести анализ рабочих движений и предложить меры по снижению риска получения травмы.
- Мышцы должны быть сильными и эластичными. Необходимо последовательно поддерживать достаточный уровень физической активности .
Чтобы предотвратить рецидивы поясничной радикулопатии, необходимо:
- Продолжать использовать новые привычки, позы и движения, которые рекомендованы врачом ЛФК.
- Продолжать выполнять программу домашних упражнений, которую подобрал врач ЛФК.
- Продолжать оставаться физически активными и поддерживать форму.
Источник

Боль в спине – одна из самых частых жалоб пациентов, заставляющая обращаться за медицинской помощью и существенно снижающая качество жизни.
В подавляющем большинстве случаев (по разным данным, от 70 до 90%) причиной болей в спине служат дегенеративно-дистрофические изменения позвоночника, в частности – остеохондроз.
Помимо постоянных ноющих болей и тугоподвижности, остеохондроз позвоночника может приводить к возникновению корешкового синдрома.
Что это такое? ↑
Свое название корешковый синдром получил от места локализации патологического процесса – в корешках спинномозговых нервов.
Спинномозговые нервы осуществляют двигательную и чувствительную иннервацию кожи, скелетной мускулатуры, диафрагмы, внутренних органов.

Рис.: корешки спинного мозга
При поражении нервных корешков развивается совокупность характерных симптомов, среди которых ведущими являются внезапные интенсивные «простреливающие» боли в спине и шее, часто отдающие в конечности, ягодицы, живот, внутренние органы (почки, печень, сердце).
Болям нередко сопутствуют:
- нарушения чувствительности;
- парезы (частичная потеря способности к произвольным движениям);
- трофические изменения (выпадение волос, бледность, синюшность кожи, гипотрофия мышц);
- изменение сухожильных рефлексов, определяемое при неврологическом осмотре.

Нарушения чувствительности и парезы (в тяжелых случаях – параличи с полной потерей способности к движениям) – признаки корешково-сосудистого синдрома, возникающего в результате ишемии, то есть снижения кровоснабжения корешка или всего спинномозгового нерва из-за сдавления корешковой артерии.
Причины формирования ↑
Корешковый синдром, вызванный дегенеративными изменениями позвоночника, формируется вследствие ряда факторов, действующих как по-отдельности, так и в совокупности между собой.
Дегенеративно-дистрофические процессы в позвоночнике развиваются длительно, годами и десятилетиями:
- уже в возрасте 20-25 лет происходит физиологическое запустевание артерий, питающих межпозвонковый диск, нарушаются обменные процессы;
- с течением времени диск становится жестким, уплощается, выпячивая окружающее его фиброзное кольцо, возникает диффузная протрузия диска (иногда ее неправильно называют диффузным остеохондрозом);
- в дальнейшем кольцо может разорваться, образуется межпозвонковая грыжа. Если грыжевое выпячивание направлено в боковую сторону, оно приводит к сдавлению спинномозговых корешков;
- кроме того, хрящевая ткань межпозвонковой грыжи, попав в эпидуральное пространство, запускает каскад иммунологических и биохимических реакций, вызывая процессы аутоиммунного воспаления, когда организм повреждает свои же ткани и клетки;
- одновременно нарастают возрастные изменения – окостенение межпозвонковых и суставных хрящей, образование костных наростов, появляется патологическая подвижность позвонков.

Рис.: изменения тканей позвоночника
Создаются основные предпосылки развития корешкового синдрома:
- механическое сдавление спинномозговых корешков при диффузной протрузии межпозвонкового диска, грыжей диска, костными разрастаниями в телах позвонков или защемление между сместившимися друг относительно друга позвонками;
- воспаление, отек корешков;
- демиелинизация (потеря миелиновой оболочки) корешков;
- ишемия спинномозговых нервов.
Факторы риска ↑
Признаки остеохондроза обнаруживаются примерно у 50% населения, достигшего возраста 40 лет, а к 70 годам дегенерация позвоночника выявляется в 100%.
Однако далеко не во всех случаях остеохондрозу сопутствует корешковый синдром.
Его возникновение провоцируют следующие факторы:
- Избыточная неравномерная нагрузка на позвоночник при ожирении, беременности, ношении обуви на высоком каблуке;
- Наличие деформаций позвоночного столба (кифоз, лородоз, сколиоз, неправильные изгибы при врожденной асимметрии нижних конечностей, плоскостопии);
- Постоянные длительные статические нагрузки при одновременном отсутствии динамических (малоподвижный образ жизни, «сидячая» работа);
- Переохлаждение и инфекционные заболевания, обостряющие воспалительные процессы;
- Микротравмы и внезапные сильные нагрузки на позвонки при занятиях спортом, падениях, подъеме тяжестей;
- Некоторые особенности питания (недостаточное количество жидкости в рационе, переизбыток солей и т.д.);
- Заболевания внутренних органов.

Симптомы и признаки ↑
Основная жалоба, предъявляемая больными с наличием корешкового синдрома – боль, чаще приступообразная и очень сильная, но может быть и постоянной.
Распространение боли происходит по ходу защемленного нерва.

Интенсивность ее увеличивается:
- при движениях;
- на фоне стрессовых состояний;
- при переохлаждении.
Боли могут сопровождаться различными парестезиями:
- ощущение онемения;
- покалывания;
- ползания мурашек;
- общее снижение болевой и тактильной чувствительности.

При длительном течении появляются трофические расстройства в тканях, иннервируемых пораженным нервом.
В зависимости от уровня поражения спинномозговых нервов, корешковый синдром имеет клинически значимые особенности.
Остеохондроз шейного отдела
Корешковый синдром при шейном остеохондрозе встречается не слишком часто и характеризуется стойкой режущей болью в шее.
Боль иррадиирует (отдает) по ходу защемленного нерва – в плечо, руку, пальцы, верхнюю половину грудной клетки, затылок, нижнюю челюсть, язык.
При длительном течении развивается гипотрофия соответствующей мышцы (дельтовидной, трапецевидной, подъязычных и др.).

При осмотре врач-невролог обнаруживает снижение чувствительности на стороне поражения (путем легкого покалывания кожи иглой) и специфические симптомы:
- усиление болей при пассивном сгибании головы больного, находящегося в положении лежа на спине (симптом Нери);
- усиление болей при кашле, чихании, натуживании (симптом Дежерина).
Видео: в чем причины остеохондроза?
Остеохондроз грудного отдела позвоночника
Остеохондроз грудного отдела позвоночника с корешковым синдромом проявляется болями в грудной клетке (торокалгии) или спине (дорсалгии), возникающими после неловкого движения, приступа кашля или длительного пребывания в неудобной позе.
Нередко боль носит опоясывающий характер или имитирует приступ стенокардии, возникая в области сердца, за грудиной.
Боль при корешковом синдроме четко связана с движениями, интенсивность ее нарастает при глубоком вдохе и кашле, что дает возможность отличить признаки остеохондроза от сердечного приступа.

Остеохондроз пояснично-крестцового отдела
Поясничный остеохондроз с корешковым синдромом – самая распространенная причина болей в спине.
Поясничная боль (прострел, люмбалгия) может быть острой и подострой.
Острая люмбалгия сопровождается резкой болью (ее часто сравнивают с ударом электрическим током), характерно вынужденное положение больного, ограничение подвижности, положительные симптомы натяжения: Ласега и Вассермана.
Симптом Ласега определяют, поднимая из положения лежа на спине выпрямленную ногу больного, симптом Вассермана – из положения лежа на животе путем сгибания ноги в коленном суставе; симптомы считаются положительными при усилении болей.
При защемлении нервов на уровне крестцового отдела появляется иррадиация болей в пах, наружные половые органы, поясницу, в живот (в последних двух случаях может быть ошибочно диагностирована почечная колика).

Если поражаются корешки нервов, входящих в состав конского хвоста, может нарушаться функция тазовых органов: возникают расстройства мочеиспускания (энурез, неудержание мочи), дефекации (энкопрез), у мужчин – эректильные дисфункции.
Остеохондроз пояснично-крестцового отдела часто вызывает формирование корешково-сосудистого синдрома со снижением чувствительности и развитием пареза в нижней конечности, признаком которых служит своеобразная «петушиная» походка у больных.
Распространенный остеохондроз
При распространенном остеохондрозе патологические изменения захватывают все отделы позвоночника, и сдавление корешков может происходить на любом уровне (чаще в пояснично-крестцовом отделе, но бывают случаи сочетания или попеременного возникновения болей в шее, груди, спине).
При беременности
Во время беременности из-за увеличения веса, перераспределения центра тяжести физиологически увеличивается нагрузка на поясничный отдел позвоночника, наряду с этим происходят гормональные изменения, ведущие к снижению эластичности хрящевой ткани.
При наличии дополнительных факторов риска (малоподвижный образ жизни, возраст 30 лет и старше, имевшаяся ранее патология позвоночного столба) создаются условия для усугубления тяжести течения ранее имевшегося остеохондроза или для его манифестации, в том числе в виде корешкового синдрома.
Проявления корешкового синдрома при остеохондрозе у беременных не отличаются от других случаев остеохондроза.

Однако корешковые боли, локализованные в области поясницы, с иррадиацией вниз живота иногда неправильно принимают за ложные схватки или угрозу прерывания.
Уточнить диагноз помогает осмотр невролога, обязательный для всех беременных.
Методы диагностики ↑
В ходе подробного обследования больных с жалобами на боли в спине:
- уточняется диагноз;
- определяется степень тяжести заболевания;
- проводится дифференциальная диагностика с травмами позвоночника и другими заболеваниями (опухолями, болезнями желудочно-кишечного тракта, почек, сердца и т.д.).
Диагностика, проведенная в полном объеме, позволяет назначить наиболее адекватное и эффективное лечение.
Опрос и осмотр
Предположить наличие у пациента остеохондроза с корешковым синдромом врач-невролог может уже на первичном приеме. Для этого он проводит опрос и осмотр больного.

В ходе опроса выясняются жалобы и анамнез заболевания:
- Врач интересуется характером болей (интенсивность, продолжительность, иррадиация), причинами их возникновения (устанавливается связь с провоцирующими моментами), выявляет факторы риска.
- При осмотре невролог исследует болевую чувствительность, выраженность сухожильных рефлексов, определяет силу мышечного тонуса, возможность произвольных движений и степень их ограничения из-за болей, наличие специфических симптомов.
- Визуально оценивается состояние кожных покровов (возможны признаки трофических расстройств), поза пациента, конфигурация позвоночного столба (есть или нет патологические изгибы), особенности походки и т.д.
При необходимости невролог назначает дополнительные консультации специалистов – гастроэнтеролога, кардиолога, онколога, терапевта, уролога, гинеколога.
Рентгенологическое исследование
Следующим шагом становится рентгенологическое исследование позвоночника, позволяющее выявить:
- признаки остеохондроза;
- деформации позвоночника;
- смещение позвонков;
- наличие кальцификатов;
- косвенные симптомы грыжи диска.
Рентгенологические признаки остеохондроза обнаруживаются у большей части исследуемых, чей возраст превышает 40 лет.
При этом не наблюдается взаимосвязи между выраженностью патологических изменений и интенсивностью болевого синдрома.

Однако с помощью рентгена можно отличить боли при корешковом синдроме от болей вследствие травмы или опухоли.
Компьютерная и магнитно-резонансная томография
Компьютерная и магнитно-резонансная томография (КТ и МРТ) относятся к современным высокоточным методам диагностики остеохондроза позвоночника и его осложнений.
Они позволяют получить послойные снимки позвоночника, спинного мозга, сосудов и окружающих тканей. При МРТ легко определяется локализация грыжи (или протрузии) диска, отек корешков спинномозговых нервов.
Проведение МРТ или КТ обязательно перед проведением оперативного лечения.

Другие методы исследования
Дополнительно в целях уточнения диагноза могут назначаться:
- УЗИ;
- миелография;
- общий анализ крови, мочи;
- биохимический анализ крови;
- другие исследования по показаниям.
Лечение ↑
В острый период заболевания при интенсивной боли главной задачей лечения является ее купирование и возобновление возможности активных движений.
После устранения болевого синдрома проводится комплексная терапия, направленная на предотвращение обострения, решается вопрос о необходимости операции.

Работающим пациентам при развитии корешкового синдрома на фоне остеохондроза выдается больничный лист.
Рекомендуется резкое ограничение физической активности (вплоть до постельного режима) на срок от 1 до 3 дней, а при стихании болей как можно раньше осуществляется бережный переход к физической активности.
Для облегчения болевых ощущений:
- в первые сутки используют охлаждающие аппликации;
- со второго дня применяют согревающие процедуры, растирание гелями или мазями с согревающим, обезболивающим, противовоспалительными эффектами («Фастумгель», «Финалгон» и др.).

Медикаментозное лечение
При лечении остеохондроза с корешковым синдромом применяют следующие группы лекарственных средств:
- Обезболивающие препараты: используются для снятия боли непосредственно во время приступа в форме таблеток (капсул) для приема внутрь или в инъекционной форме для внутримышечного, внутривенного введения (анальгин, кеторол), проведения блокад (новокаин, лидокаин). В редких случаях при болях высокой интенсивности могут вводиться даже наркотические анальгетики.
- Нестероидные противовоспалительные препараты: оказывают сразу два эффекта: обезболивающий и противовоспалительный. Назначаются курсом ежедневно вне зависимости от наличия болевого приступа. Чаще всего используются диклофенак, нимесулид, мелоксикам, индометацин, ибупрофен, целекоксиб.
- Мышечные релаксанты: снижают тонус мышц, снимая тем самым боль (клоназепам, диазепам, миоластан).
- Антидепрессанты: эффективны при длительно существующих, хронических болях, изматывающих пациентов (амитриптилин, дезипрамин).
- Хондропротекторы: препараты, способные останавливать дегенеративные процессы и способствовать восстановлению хрящевой ткани (хондроитин сульфат, глюкозамин).
- Витамины группы B: в острый период в виде инъекций, затем в таблетированной форме (нейромультивит) – улучшают состояние нервных волокон.
Хирургическое лечение
Вопрос о целесообразности проведения операций при остеохондрозе до сих пор вызывает споры среди неврологов.
Большинство врачей склоняются к мнению, что комплексной консервативной терапии в адекватном объеме вполне достаточно для эффективного лечения корешкового синдрома, вызванного дегенеративными изменениями позвоночника.
С другой стороны, современный уровень медицины с возможностью микрохирургических вмешательств делает весьма заманчивой (особенно для пациентов) перспективу быстро и навсегда избавиться от болей в спине.

Однако операция способна только разово устранить последствия дегенеративных процессов, никак не влияя на наличие остеохондроза и вероятность повторных ущемлений на другом уровне.
Основными показаниями к проведению оперативного вмешательства являются:
- поражение конского хвоста с наличием тазовых расстройств;
- парезы и параличи в нижних конечностях;
- постоянные интенсивные боли, не поддающиеся консервативной терапии.
Иглорефлексотерапия
Иглоукалывание доказано эффективно снимает болевой синдром и при этом является безопасной процедурой, практически не имеющей побочных действий и противопоказаний.

Проведение иглорефлексотерапии рекомендуется как в острый период, так и вне обострения заболевания.
Упражнения
Основным упражнениям из комплекса лечебной гимнастики при остеохондрозе с корешковым синдромом больные обязательно должны быть обучены инструктором по ЛФК или врачом-неврологом.
Характер упражнений имеет существенные различия в зависимости от фазы заболевания, локализации процесса и тяжести болевых приступов.
Вне обострения рекомендуются гимнастические приемы, направленные на растяжение и увеличение гибкости позвоночного столба, укрепление мышц спины.
Видео: причины, симптомы и лечение остеохондроза позвоночника
Народные средства
Методы народной медицины с некоторым успехом могут быть использованы для облегчения болевого приступа и вне его в качестве профилактических мероприятий.
Наибольшей популярностью при снятии болей пользуются согревающие компрессы и аппликации из трав, соли, спирта, меда, горчицы.
Так, при лечении корешкового синдрома поясничного отдела народными средствами применяют:
- горячие компрессы на основе настоя из равных частей чабреца, ромашки, зверобоя, бузины черной;
- настойку золотого уса на водке для растираний;
- мед, разведенный водкой или спиртом для растираний и компрессов;
- прогретая крупная соль для аппликаций и т.д.

Мануальная терапия
Мануальная терапия позволяет:
- снять болевые ощущения и мышечный спазм;
- увеличить гибкость позвоночника и подвижность в суставах конечностей;
- уменьшить степень грыжевого выпячивания;
- «вправить» смещенный позвонок.
Проведение мануальных воздействий следует доверять только врачам с соответствующей специализацией.

