Отек и боль верхней части пищевода
Пищевод (лат. œsophagus) – часть пищеварительного канала. Представляет собой сплющенную в переднезаднем направлении полую мышечную трубку, по которой пища из глотки поступает в желудок.
Пищевод взрослого человека имеет длину 25-30 см. Является продолжением глотки, начинается в области шеи на уровне VI-VII шейного позвонка, затем проходит через грудную полость в средостении и заканчивается в брюшной полости на уровне X-XI грудных позвонков, впадая в желудок.
Соответственно областям залегания в пищеводе различают: шейную, грудную и брюшную части.
Просвет пищевода неодинаков, на его протяжении принято различать три сужения. Первое из них находится в месте перехода глотки в пищевод, второе – в месте пересечения пищевода с левым главным бронхом, и третье – при переходе через диафрагму. В верхней части пищевода имеется верхний пищеводный сфинктер, в нижней, соответственно, – нижний пищеводный сфинктер, которые играют роль клапанов, обеспечивающих прохождение пищи по пищеварительному тракту только в одном направлении и препятствующих попаданию агрессивного содержимого желудка в пищевод, глотку, ротовую полость.
Стенка пищевода построена из слизистой оболочки, подслизистой основы, мышечной и адвентициальной оболочек. Мышечная оболочка пищевода состоит из двух слоев: наружного продольного и внутреннего циркулярного. В верхней части пищевода мышечная оболочка образована поперечно-полосатыми мышечными волокнами. Примерно на уровне одной трети пищевода (считая сверху) поперечно-полосатые мышечные волокна постепенно заменяются гладкомышечными. В нижней части мышечная оболочка состоит только из гладкомышечной ткани.
Слизистая оболочка покрыта многослойным плоским эпителием, в её толще находятся слизистые железы, открывающиеся в просвет органа
Боль в пищеводе воспринимается как чувство дискомфорта в грудной клетке, может сопровождаться дисфагией и регургитацией.
Характеристика боли в пищеводе.
При заболеваниях пищевода боль обычно локализуется за грудиной, иррадиирует в спину, вправо и влево от грудины, связана с приемом пищи и сопровождается нарушением глотания. Чаще боль обусловлена повреждением пищевода (перфорация, ожоги концентрированными растворами едких щелочей или крепких кислот), нервно-мышечными заболеваниями (ахалазия кардии, эзофагоспазм, дивертикул), опухолями, воспалительно-пептическими изменениями (эзофагит, пептическая язва пищевода, грыжа пищеводного отверстия диафрагмы, пептические стриктуры и др.).
Причины боли в пищевоже:
1. Боль в пищеводе может быть следствием рефлюкс-эзофагита – это воспалительный процесс в дистальной части пищевода, вызванный действием на слизистую оболочку органа желудочного сока, желчи и кишечного содержимого при гастроэзофагальном рефлюксе и сопровождающийся появлением характерных симптомов (изжога, ретростернальные боли, дисфагия).
2. Боль в пищеводе наблюдается при его повреждениях, которые разделяют на внутренние (закрытые) со стороны слизистой оболочки и наружные (открытые), при проникающих ранениях шеи и грудной клетки.
– Бывают ранения пищевода изнутри при попадании в него инородных тел. Пролежни стенки пищевода возникают при длительном нахождении в нем зондов, от давления манжетки интубационной или трахеостомической трубки.
– Перфорация стенки пищевода может произойти при различных заболеваниях его: опухолях, пептической язве, химических ожогах. При облучении злокачественных опухолей повреждения пищевода возникают вследствие распада опухоли.
Первым симптомом перфорации пищевода является резкая боль за грудиной, имеющая тенденцию к нарастанию, усиливающаяся при кашле, глотании, глубоком вдохе. При спонтанном разрыве пищевода нестерпимая боль возникает чаще всего во время рвоты, локализуется у мечевидного отростка, иррадиирует в подложечную область, спину, левое плечо. Быстро возникают подкожная эмфизема (над ключицей и на шее), иногда кровавая рвота.
– Тупые травмы шеи, грудной клетки и живота могут привести к нарушению питания и некрозу стенки пищевода в результате сдавливания его между грудиной и телами позвонков. При этом часто отмечают повреждение соседних органов. Прямая травма пищевода может произойти во время операций на органах средостения и легких.
– Наблюдают случаи спонтанного разрыва пищевода.
Факторами предрасполагающими к спонтанным разрывам пищевода, являются алкогольное опьянение, переедание, рвота во время рвотных движений происходит одновременное раскрытие эзофагокардиального сфинктера, напряжение мышц брюшного пресса, сокращение диафрагмы и мышечной оболочки желудка, глоточно-пищеводный сфинктер остается закрытым. В результате значительного повышения давления в пищеводе происходит продольный или поперечным разрыв его стенки, чаще непосредственно над диафрагмой (заднелевой в 95%, правой в 5% случаев). Разрыв пищевода возникает при попытке сдержать рвоту или при нарушении координации в работе указанных выше сфинктеров в результате сильной алкогольного опьянения, заболеваний центральной нервной системы.
Разрыв чаще имеет вид линейной раны, может распространяться на желудок.
При спонтанных разрывах пищевода боль возникает внезапно (чаще во время рвоты) в области мечевидного отростка, может иррадиировать в эпигастральную область, спину, левое плечо. Отмечается кровавая рвота, медиастинальная и подкожная эмфизема, развивается шок, повышается температура тела. При повреждении медиастинальной плевры возникают симптомы гидропневмоторакс).
3. Инородные тела пищевода.
Чаще всего в пищеводе задерживаются мясные, рыбьи и птичьи кости, булавки, монеты, пуговицы, иголки, скрепки, реже куски дерева, стекла, зубные протезы, гвозди, значки и другие предметы. Причины попадания инородных тел в пищевод различны: небрежность в процессе приготовления пищи, когда в пищевые продукты могут попадать инородные предметы; поспешная еда, невнимательность во время еды, недостаточное пережевывание пищи; привычка работников некоторых профессий (сапожники, портные, плотники) во время работы держать во рту иголки, гвозди. Встречается и преднамеренное заглатывание инородных предметов психически больными людьми.
При заглатывании инородного тела в пищевод боль локализуется за грудиной, усиливается при глотании, возникает повышенное слюноотделение. В дальнейшем присоединяются дисфагия, лихорадка, общее состояние ухудшается, появляются симптомы периэзофагита, в последующем может развиться гнойный медиастинит.
Задержка инородного тела в пищеводе угрожает осложнением даже через продолжительный срок – от нескольких месяцев до нескольких лет.
4. Ожоги” />Ожоги пищевода возникают либо при случайном приеме едких веществ, либо при суицидальной попытке. Чаще наблюдается ожог пищевода концентрированными растворами щелочей и кислот, реже фенолом, йодом, сулемой и другими химическими веществами.
При ожогах пищевода больные испытывают сильную боль в пищеводе, в эпигастральной области, в полости рта и глотке.
5. Пептический эзофагит.
При пептическом эзофагите боль в пищеводе может возникать и во время глотания слюны, и в период прохождения пищи по пищеводу. Боль обычно локализуется за грудиной или под мечевидным отростком, может иррадиировать в спину, межлопаточное пространство, вверх по пищеводу, в шею, челюсти, левую половину грудной клетки, нередко напоминает коронарную боль, отличаясь от нее отсутствием связи с физической нагрузкой, чаще зависимостью от приема и характера пищи, положения тела больного, а также отсутствием эффекта от нитроглицерина.
6. Грыжа пищеводного отверстия.
При грыже пищеводного отверстия диафрагмы, когда особенно выражен желудочно-пищеводный рефлюкс, боль в пищеводе может имитировать стенокардию. У больных нередко без физического и нервного напряжения, чаще после обильной еды, в горизонтальном положении появляется боль за грудиной, подчас интенсивная, чаще с типичной иррадиацией в левую руку. При больших размерах грыжи боль может иррадиировать в позвоночник. Боль не облегчается нитроглицерином, но становится менее интенсивной в вертикальном положении больного. Приступы боли могут сопровождаться одышкой.
7. Нервно-мышечные (ахалазия кардии) и опухолевые (рак) заболевания пищевода.
При этих заболеваниях пищевода нередко возникает спонтанная боль в пищеводе в виде “болевого криза”. При ахалазии кардии болевой криз возникает в ранний период болезни, чаще ночью, без непосредственной причины. Боль интенсивная, иррадиирует в спину, вверх по пищеводу, в шею, челюсть, продолжительность ее от нескольких минут до нескольких часов. Криз возникает 1-3 раза в месяц. У некоторых больных ахалазией кардии боль отмечается при попытке проглотить пищу. В этих случаях прохождение пищи через кардию ведет к кратковременной, порой довольно сильной, обычно режущей боли в области мечевидного отростка с распространением вверх за грудину, возникает ощущение переполнения пищевода, затем боль исчезает, и больной продолжает прием пищи.
При раке пищевода болевой криз возникает в далеко зашедших стадиях при прорастании опухоли в окружающие ткани. Боль обычно не связана с глотанием, более выражена в ночное время, локализуется за грудиной или у мечевидного отростка, может иррадиировать в спину, шею, левую половину груди.
Приступы сильной боли в нижнем загрудинном отделе могут быть обусловлены ретроградным пролабированием слизистой оболочки желудка в пищевод. Если эта боль не связана с едой и не сопровождается дисфагией, ее трудно отличить от стенокардии покоя. Часто повторяющаяся боль за грудиной, напоминающая по локализации и иррадиации боль при стенокардии, может быть вызвана эзофагоспазмом (дискинезией пищевода). У многих больных удается определить связь боли с дисфагией. В ряде случаев эзофагоспазм возникает вне приема пищи, на фоне эмоционального или физического напряжения. Отличить дискинезию пищевода от приступа стенокардии сложно, тем более что прием нитроглицерина вследствие его расслабляющего влияния на гладкую мускулатуру дает положительный эффект в обоих случаях.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас болит пищевод? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию на форуме. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Карта симптомов предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Если Вас интересуют еще какие-нибудь симптомы болезней и виды боли или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник
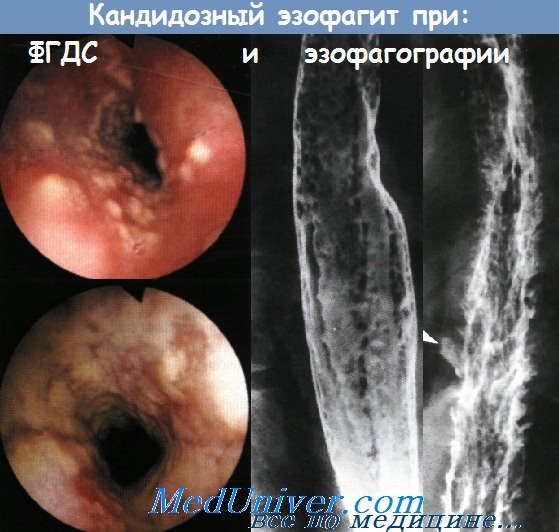
Причины и признаки воспаления пищеводаУ неспецифического эзофагита, который проявляется болью при глотании и изжогой, существует целое множество причин. Наиболее распространенным этиологическим фактором инфекционного эзофагита является микроорганизм Candida albicans. Риск данного заболевания повышен у пациентов с иммунодефицитом, либо длительно принимающим антибактериальные препараты; основными симптомами являются боль и дисфагия. Для постановки диагноза исследования только лишь полости рта недостаточно, потому что часто кандидозный эзофагит не сопровождается образованием налетов в полости рта или глотке. Грибковую инфекцию стоит заподозрить при обнаружении при эзофагоскопии белесоватых бляшек с эритематозным основанием. Лечение состоит в назначении топических или системных противогрибковых препаратов. Топическое лечение можно начать с назначения раствора нистатина для полоскания и глотания (400000-600000 ЕД 4 раза в день) или пастилок клотримазола (одна 10 мг пластинка медленно рассасывается 5 раз в день). При применении топических препаратов эффективность лечения зависит от достаточного контакта между препаратом и слизистой оболочкой. Если топическое лечение оказывается неэффективным, предпочтительно назначение перорального флюконазола. Минимальная начальная нагрузочная доза составляет 200 мг, затем по 100-200 мг в течение 14-21 дня. При неэффективности такого лечения следует взять биопсию с посевом культуры гриба. Лекарственный эзофагит сопровождается появлением точечных изъязвлений на слизистой пищевода, вызван он постоянным длительным контактом слизистой оболочки с лекарственным препаратом. По всей видимости, лекарственный эзофагит развивается из-за того, что лекарственный препарат медленнее проходит по пищеводу и вызывает его местное химическое раздражение. Наиболее часто лекарственный эзофагит вызывается теграциклинами, хлористым калием, доксициклином, аспирином и бифосфатами. К основному фактору риска развития лекарственного эзофагита относится неправильный прием медикаментов (прием препарата без достаточного количества жидкости и/или прием препарата сразу перед тем, как принять горизонтальное положение). Степень повреждения может разниться от поверхностного воспаления до формирования глубоких язв и стриктур. Как правило, заболевание разрешается самостоятельно в течение нескольких дней. Самым главным является его предотвращение, а не лечение. По мере заживления пищевода все препараты желательно принимать в жидком виде. В качестве дополнительного лечения могут использоваться антирефлюксные препараты. Также способствует заживлению и защищает слизистую оболочку суспензия сукральфата. Пациентов нужно предупреждать о том, что лекарственные препараты следует запивать большим количеством воды, а после их приема находиться в вертикальном положении. Если пациент не может пить и принимать пищу из-за выраженных болей при глотании, на небольшой период времени его можно перевести на парентеральное питание и внутривенное введение жидкостей.
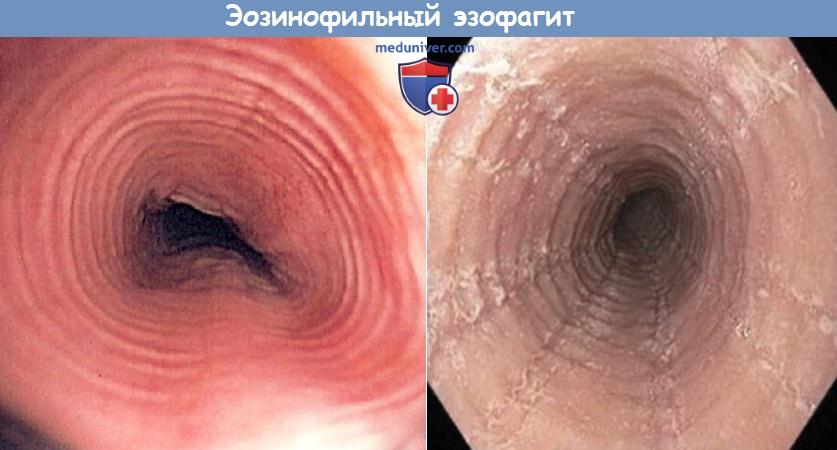
К редким воспалительным заболеваниям пищевода относится эозинофильный эзофагит. Согласно заключению рабочей группы Американского общества гастроэнтерологов, эозинофильный эзофагит является клинико-патологическим заболеванием, которое характеризуется следующими признаками: (1) симптомы включают, но не ограничиваются дисфагией и затруднением прохождения пищи; (2) потеря аппетита и симптомы гастроэзофагеальной рефлюксной болезни (ГЭРБ) у детей; (3) наличие более 15 эозинофилов в поле зрения при анализе биоптата слизистой оболочки пищевода. Причины заболевания неизвестны. В последнее время диагноз эозинофильного эзофагита выставляется все чаще и чаще. Считается, что его природа связана с аллергией. Для объяснения патогенеза эозинофильного эзофагита были предложены две гипотезы. Согласно первой из них, клеточный ответ на определенную пищу или аллергены вызывает продукцию цитокинов. Согласно результатам исследований питающихся элементными смесями детей, перевод на такую гипоаллергенную диету может вести к полному разрешению эозинофилии; следовательно, хотя бы у некоторого числа пациентов эозинофильный эзофагит связан с пищевыми аллергенами. Согласно второй теории, ГЭРБ приводит к пептическому повреждению межклеточных контактов эпителиальных клеток, в результате чего их проницаемость повышается, а в очаг воспаления мигрируют воспалительные клетки, в особенности эозинофилы. Одним из общепризнанных диагностических критериев является обнаружение 15 и более эозинофилов в поле зрения при исследовании биоптата. Слизистая пищевода уникальна в том отношении, что в норме она лишена эозинофилов. Тем не менее, эозинофилы могут появляться в ней при самых различных заболеваниях, например, при ГЭРБ, болезни Крона, системных коллагенозах, лекарственном эзофагите. Следовательно, перед постановкой диагноза эзонофильного эзофагита больного требуется тщательно обследовать и исключить все другие возможные причины его состояния. При проведении дифференциальной диагностики необходимо учитывать анамнез пациента, клиническую картину, эндоскопические признаки и точный подсчет эозинофилов под микроскопом. У взрослых обычно не отмечается повышение эозинофилов или IgE в периферической крови. При эндоскопии может отмечаться «трахеолизация» пищевода, когда на его внутренней поверхности появляются кольца. Но в некоторых случаях пищевод может выглядеть абсолютно нормальным, поэтому для постановки диагноза требуется высокая степень настороженности. К эндоскопическим признакам эозинофильного эзофагита относят появление продольных борозд, кровоточивость, отек, продольные разрывы, возвышающиеся белесоватые бляшки, белый налет, вид слизистой оболочки, напоминающий «гофрированную бумагу», сужение пищевода, временные или постоянные кольца на пищеводе. В обзоре, выполненном Американским обществом гастроэнтерологов, у 86% пациентов обнаруживались кольца, стриктуры или сужение пищевода. И хотя ни один из этих признаков не может считаться патогномоничным, при определенных условиях одновременное наличие нескольких из них может свидетельствовать в пользу эозинофильного эзофагита. Лечение начинается после проведения эндоскопии и взятия биопсии. Возможно назначение местных или системных кортикостероидов, оценка аллергического статуса, пробное исключение возможных аллергенов. При проведении эзофагоскопии следует быть особенно осторожным, потому что пациенты с эозинофильным эзофагитом имеют повышенный риск травматизации слизистой и перфорации пищевода.
Обратите внимание на отек слизистой оболочки, продольные бороды, вид слизистой по типу «гофрированной бумаги» и белые налеты. Полимиозит представляет собой воспалительно-дегенеративное заболевание поперечно-полосатой мускулатуры, которые сопровождается ослаблением функции пораженных мышц. Наиболее частым симптомом полимиозита является слабость проксимальных мышц плечевого пояса и бедер. Если полимиозит сопровождается появлением высыпаний на коже, то такое состояние обозначают как «дерматомиозит». При полимиозите возможно снижение силы перистальтики, дискоординация сократительной активности пищевода, расширение просвета пищевода. При манометрии определяется снижение тонуса верхнего пищеводного сфинктера и уменьшение силы перистальтических волн. Лечение направлено на увеличение силы пораженных мышц и предотвращение внемышечных осложнений. При дерматомиозите лечение направлено на устранение симптомов со стороны кожи. Чаще всего для обследования и лечения пациенты с полимиозитом направляются к ревматологу. Обычно назначают кортикостероиды, иногда могут использоваться азатиоприн и метотрексат. Длительность приема системных кортикостероидов может составлять один год. Для ГЭРБ характерен заброс содержимого желудка обратно в пищевод. Это заболевание является наиболее частой причиной эзофагита. Дальнейший заброс пищи в глотку носит название ларингофарингеальной рефлюксной болезни (ЛФРБ) или внепищеводного рефлюкса. К типичным симптомам ГЭРБ относят регургитацию, изжогу, боль за грудиной. К симптомам ЛФРБ относят дисфагию, периодическую дисфонию, желание «прочистить горло», ощущение кома в горле и кашель. Механизм развития ГЭРБ связан с периодическими аномальными сокращениями нижнего пищеводного сфинктера и с растяжением желудка. Механизм развития ЛФРБ изучен менее подробно, но, вероятно, связан с аномальными сокращениями верхнего пищеводного сфинктера. Забрасываться обратно в пищевод может пища, воздух, желудочная кислота, желчные кислоты (желчный рефлюкс), содержимое пищевода (при пищеводно-глоточном рефлюксе). Повреждение пищевода при ГЭРБ может проявляться эрозивным эзофагитом и пептическими стриктурами. Для постановки диагноза рефлюкса обнаружение эндоскопических изменений в пищеводе не требуется (неэрозивная рефлюксная болезнь). Рефлюкс часто сопровождает грыжу пищеводного отверстия диафрагмы. Длительно существующая ГЭРБ повышает риск развития пищевода Баррета и аденокарциномы пищевода. Тем не менее подход со сведением заболеваний в «единый» спектр сменило подразделение ГЭРБ на несколько «категорий»: неэрозивный эзофагит, эрозивный эзофагит, пищевод Баррета; а переход из одной категории в другую является достаточно редким явлением. По имеющимся данным тяжесть ГЭРБ может со временем усиливаться, но по данным наблюдений за 20 лет процесс идет относительно медленно. Для постановки диагноза ГЭРБ в амбулаторных условиях выполняется pH-метрия и манометрия. Манометрия полезна для подтверждения правильного расположения рН-пробы и для диагностики нарушений моторики. Перед проведением pH-метрии необходимо прекратить прием антисекреторных препаратов. Согласно рекомендациям Американского общества гастроэнтерологов, всем пациентам с ГЭРБ и дисфагией, у которых эмпирическое назначение ингибитора протонной помпы два раза в день оказалось неэффективным, требуется выполнение эндоскопии с биопсией. Лечение рефлюксной болезни состоит в изменении образа жизни и назначении препаратов, снижающих секрецию соляной кислоты, например, ингибиторов протонной помпы. Сами ингибиторы протонной помпы никак не влияют на рефлюкс, вместо этого они снижают кислотность забрасываемых в пищевод продуктов (повышают pH). К сожалению, даже вещества с нейтральным или слабокислым pH могут повреждать пищевод и вызывать симптомы рефлюкса. Пищевод Баррета является потенциальным осложнением длительно существующей ГЭРБ. Для данного заболевания характерно превращение нормального плоского эпителия проксимальной части пищевода в цилиндрический эпителий кишечного типа (метаплазия). Пищевод Баррета является самым значительным последствием ГЭРБ, способным привести к развитию аденокарциномы пищевода. Соответственно, всем пациентам с длительно существующим ГЭРБ, особенно мужчинам-европеоидам среднего возраста, рекомендуется периодически проходить эндоскопический скрининг на предмет пищевода Баррета. При подтверждении диагноза необходимы регулярные эндоскопические осмотры, чтобы вовремя определить развитие дисплазии и аденокарциномы. Риск развития аденокарциномы на фоне существующего пищевода Баррета составляет около 0,5% в год, но значительно возрастает у пациентов с дисплазией высокой степени и с обширным повреждением пищевода (более 3 см). Цель наблюдения – диагностировать рак на ранней стадии, когда еще сохраняется вероятность успешного лечения. Согласно рекомендациям по эндоскопическому скринингу, биопсию следует брать из четырех квадрантов с интервалами по 2 см так, чтобы захваченным оказался весь пораженный участок пищевода. Частота проведения эндоскопии зависит от выраженности дисплазии.
При эзофагографии пищевода Барретта с двойным контрастированием виден сетчатый рисунок слизистой оболочки. В середине пищевода заметны нежные стриктуры с характерным ретикулярным рисунком (черная стрелка), дистально продолжающимся на значительное расстояние от стриктуры (к уровню белой стрелки). Сетчатый рисунок лучше виден на увеличенном изображении. – Также рекомендуем “Причины и признаки травмы пищевода” Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021 Оглавление темы “Болезни пищевода и нарушения глотания”:
|
Источник

 Эозинофильный эзофагит.
Эозинофильный эзофагит.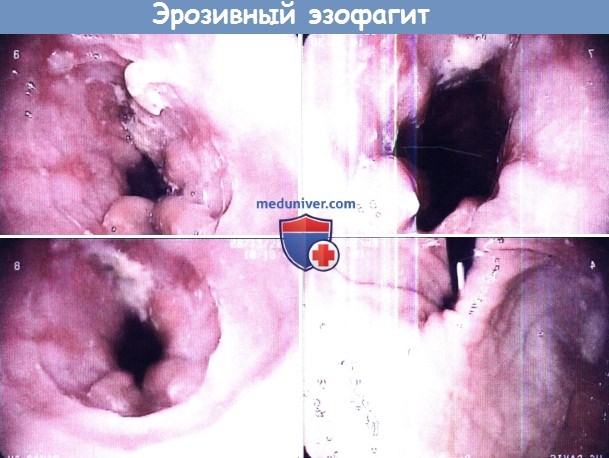
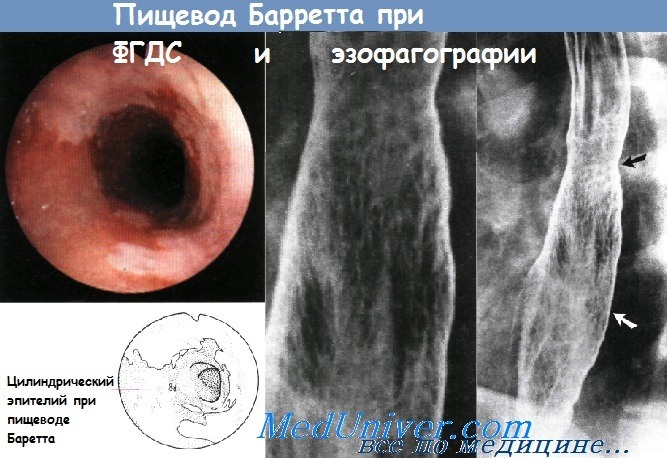 Эндоскопически вокруг здоровой бледно-розовой слизистой оболочки, выстланной плоским эпителием, видны области темно-розового метапластического цилиндрического эпителия, простирающегося по меньшей мере на 3 см вверх от желудочно-пищеводного соединения.
Эндоскопически вокруг здоровой бледно-розовой слизистой оболочки, выстланной плоским эпителием, видны области темно-розового метапластического цилиндрического эпителия, простирающегося по меньшей мере на 3 см вверх от желудочно-пищеводного соединения.