Отек головы у ребенка при беременности
Водянка плода при беременности — редкое заболевание. Из 14000 деток только у одного выявляется данная патология. Во время беременности будущая мать не испытывает никаких симптомов, болезнь можно диагностировать только с помощью УЗИ после 12 недели беремености или раньше.
Водянка представляет собой скопление жидкости в тканях организма из-за нарушения проницаемости сосудов. Это значит, что осложнение у болезни может быть еще в утробе матери. При рождении обнаруживается неестественно большой размер головы, гематомы, опухолевые процессы.
Классификация
Гидроцефалия у плода во время беременности делится на 2 подкатегории:
- Имунная водянка в современной медицине — явление крайне редкое. Первостепенной причиной развития является резус-конфликт матери и ребенка. При таком заболевании малыш долго не живет.
- Неимунная водянка встречается чаще, причины развития могут быть до конца не опознаны, потому что слишком много провоцирующих факторов.

Большинство медиков склоняются к мнению, что неблагоприятный исход бывает в основном при резус-конфликте и инфекциях сифилиса и герпеса, токсоплазмоза.
Если раньше считалось, что водянка бывает только из-за резус конфликта, то сейчас, благодаря прогрессирующей медицине, доказано, что существенными факторами являются:
- Сердечно-сосудистая система, сердечная недостаточность, различные пороки сердца, опухоли, нарушения сосудов, венозные шунты. Примерно в 20% случаев болезнь развивается на фоне патологии сердца.
- Мочевыделительная система, нефроз, воспаления уретры. Из-за болезни почек водянка встречается в 10% случаев.
- Анемия возникает при мутации ген гемоглобина, при хронических потерях крови, при кровотечениях внутриутробных, при закупорке вен, встречается тоже в 10% случаев.
- Заболевания легких, грыжа диафрагмальная, порок развития лимфо-узлов, различные опухоли грудной клетки, на долю этих заболеваний приходится 5% случаев протекания водянки.
Кроме основных перечисленных факторов, есть и множество других патологий, в следствие которых, может возникнуть неимунная водянка. Одной из причин могут быть различные болезни и вирусы у матери во время вынашивания ребенка, сифилис, токсоплазмоз, сахарный диабет. Осложнения при беременности – тяжелая форма токсикоза на последних неделях, сильно пониженный белок в крови матери.

Также водянка наблюдается у деток, рожденных с хромосомными мутациями: синдром Дауна, синдром Тернера и тд. Это касается детей с опухолями, в частности, головного мозга, желудка, печени. При церозе тоже имеются все условия для протеканя неимунной водянки с неблагоприятным исходом.
При многоплодной беременности водянка встречается у одного из плодов, если другой негативно влияет на развитие первого. То есть один из деток представляет собой нечто без сердца и мозга, паразитирует, не дает нормально развиваться своему близнецу. Раньше такую беременность прерывали, сейчас есть возможность родить здорового ребенка.
Еще в медицине редко, но все же встречается опухоль плаценты. Кислород плод получает через плаценту, если плацента больная, ребенок не сможет нормально развиваться. Патологии генные тоже провоцирует водянку, синдром Нуннан, недоразвитость конечностей и костей. При генных заболеваниях летальный исход неизбежен, больные дети долго не живут.
Все вышеперечисленные болезни и патологии давно изучены врачами, но в жизни бывает и множество других причин заболевания водянкой.

Особенности заболевания
Гидроцефалия – это водянка головного мозга у ребенка. Для заболевания характерно накопление плода спинномозговой жидкости в мозгу. Собравшийся в одном месте в большом количестве ликвор может оказывать физическое давление на мозг. Из-за этого нарушится функциональность центральной нервной системы и проявится умственная отсталость или задержка в физическом развитии у ребенка.
Статистика показывает, что на сегодняшний день на 1000 рожденных детей приходится 1 ребенок с таким недомоганием. Полагаться на эффективность медицинской помощи можно в случае, когда родители больного ребенка обратились к врачу на ранних сроках.
Чрезмерно большая голова у младенца может свидетельствовать о наличии данного заболевания. Чаще этот признак замечается после родов и в последующих девяти месяцах развития ребенка. Сделав УЗИ, МРТ и КТ можно будет с уверенностью подтвердить диагноз.
Обращаться в больницу следует, как только вы заподозрили некий дефект у малыша. Быстрее пройдете обследование и начнете лечение – больше шанс дальнейшего выздоровления у ребенка.
Диагностика заболевания
Диагностирование нацелено на установление провоцирующего фактора, из-за которого была вызвана водянка плода. Вначале врач определяет группу крови и резус-фактор. Это необходимо для изъятия или подтверждения иммунной водянки и резус-конфликта.

Врач анализирует прошлые инфекционные заболевания, патологии и операции, анализ анамнеза жизни, наличие патологий связанных с гинекологией, течение и исходы прошлой беременности, акушерско-гинекологического анамнеза, проводится полная характеристика текущей беременности, какие-либо осложнения, прибавка в весе и так далее.
УЗИ плода – основной диагностический метод. Основные признаки УЗИ:
- излишек амниотической жидкости;
- нарушение нормы габаритов ребенка из-за отечности, увеличение размера живота по сравнению с размером головки;
- увеличенные габариты сердца, кардиомегалия;
- увеличенные размеры печени и селезенки;
- отведенные в разные стороны конечности с вспухшим животом «Поза Будды»;
- последствия заболевания.
После установления диагноза, чаще прогнозы врачей неутешительны. По статистике, процент оставшихся в живых детей не доходит и до 30%. Чаще ребенок погибает еще в утробе. Но все же при своевременном выявлении заболевания и оказания лечения есть шанс спасти плод. Но при этом, в дальнейшем могут быть следующие последствия:
- Сердечная недостаточность.
- Порок сердца или головного мозга.
- Патология дыхательных путей.

Пороки формируются индивидуально у каждого ребенка в связи с гендерной принадлежностью, несмотря на причины заболевания. Нынешняя медицина позволяет распознавать неиммунную водянку и оказать своевременную помощь.
У плода наблюдаются отеки головы, туловища и рук возможны проблемы с интубацией. Чтобы быть готовыми к разного рода непредвиденным ситуациям и оказать своевременную помощь, нужно приобрести трубочки разного размера. Следует купить проводник, нужный для оральной интубации.
Не менее значительный фактор – дыхательная недостаточность. Чаще всего вызывается она асцитом, гипоплазией легких, болезнью гиалиновых мембран. Сердечная недостаточность имеет большое значение. Стоит помнить, что первая помощь, которая будет оказана малышу с неимунной водянкой, будет намного эффективнее, если действия выполняются организованно и правильно и к этому будут заранее готовы.
Беременность и роды могут проходить тяжело, и есть шанс, что у ребенка иммунная и неиммунная водянка. Водянка – это своего рода отек, распространившийся по всему телу ребенка. Эта патология выявляется с помощью УЗИ.
Источник
Симптомы отека головного мозга у беременной
- Распирающая головная боль, выраженная приблизительно одинаково во всех областях головы (затылочная, теменная, височная, лобная).
- Тошнота, рвота, не приносящая облегчения.
- Снижение остроты зрения.
- Слабость, сонливость.
- Нарушение сознания вплоть до его полного отсутствия — при этом человек не сразу отвечает на вопросы (или не отвечает вовсе), сонлив, может не открывать глаза даже при болевом раздражении (надавливание на надглазничные дуги).
- Судорожные припадки — непроизвольные сокращения мышц рук и ног, иногда с потерей сознания и прикусыванием языка.
- Нарушение дыхания при сдавлении жизненно важных систем.
Причины отека головного мозга у беременной
Отек головного мозга является универсальной реакцией на большинство повреждающих воздействий. Поэтому его причиной может быть множество факторов:
- нарушение мозгового кровообращения (инсульт);
- черепно-мозговая травма (ушиб головного мозга);
- опухоли головного мозга;
- отравления (например: угарным газом, алкоголем, лекарственными препаратами);
- тяжелые инфекционные заболевания (клещевой энцефалит (заболевание, передающееся через укусы клещей рода Ixodes и проявляющееся слабостью в конечностях и выраженной интоксикацией), грипп (вирусное заболевание, поражающее дыхательную систему и проявляющееся выраженной интоксикацией));
- хирургические вмешательства на головном мозге.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика отека головного мозга у беременной
- Анализ жалоб и анамнеза заболевания.
- Как давно появились подобные жалобы (головная боль, слабость, сонливость).
- Предшествовало ли какое-то событие появлению указанных жалоб:
- травма головы;
- появление признаков неврологической патологии (слабость в руках и ногах, асимметрия лица, нечленораздельность речи);
- нейрохирургическая операция, отравление (угарным газом, алкоголем).
- Неврологический осмотр: оценка уровня сознания (насколько активно пациент вступает в речевой контакт, открывает ли глаза по команде или на болевой раздражение), а также поиск признаков неврологических нарушений (слабость в конечностях, асимметрия лица, косоглазие), имеющих первичное значение в сравнении с признаками отека головного мозга.
- Осмотр глазного дна: при отеке головного мозга наблюдается отек диска зрительного нерва с нечеткостью его границ.
- Измерение внутричерепного давления: для этого в полость желудочков головного мозга или в его ткань устанавливается специальный датчик, измеряющий давление.
- Люмбальная пункция: с помощью специальной иглы делается пункция (прокол) субарахноидального пространства спинного мозга на поясничном уровне (через кожу спины). В случае отека головного мозга, а значит повышения внутричерепного давления, ликвор (цереброспинальная жидкость, обеспечивающая питание и обмен веществ в головном мозге) вытекает под давлением, иногда струей.
- КТ (компьютерная томография) и МРТ (магнитно-резонансная томография) головы: позволяет послойно изучить строение головного мозга и определить признаки отека головного мозга (уменьшение пространства между мозгом и костями черепа, сдавление и деформация желудочковой системы).
Рентгенологическое исследование у беременных проводят только в случаях, когда его проведение нельзя отложить (например, есть какие-то серьезные неврологические нарушения (шаткость походки, нарушение координации движений)). В противном случае его проводят после родов.
- Необходима консультация акушера-гинеколога.
- Возможна также консультация нейрохирурга.
Лечение отека головного мозга у беременной
Перед назначением лечения необходима консультация акушера-гинеколога.
Нехирургические методы.
- Дегидратация — введение больших доз препаратов, выводящих жидкость из организма (диуретики): гормональные препараты — улучшают функцию гематоэнцефалического барьера (специальная система, ограничивающая поступление некоторых веществ в ткань головного мозга), уменьшают проницаемость сосудов головного мозга.
- Противосудорожные препараты при возникновении судорог.
Хирургические методы: декомпрессивная краниотомия (открытие полости черепа с формированием дефекта костей черепа — при этом резко снижается давление внутри полости черепа).
Также проводится лечение заболевания, вызвавшего отек головного мозга:
- нарушение мозгового кровообращения — коррекция артериального (кровяного) давления, препараты, улучшающие питание головного мозга (нейротрофики), улучшающие текучесть крови (антиагреганты);
- черепно-мозговая травма — удаление скопления крови, разрушенной ткани мозга;
- опухоли головного мозга — удаление опухоли;
- отравления — дезинтоксикация (удаление токсина из крови);
- тяжелые инфекционные заболевания — антибактериальная и противовирусная терапия.
Осложнения и последствия отека головного мозга у беременной
- Дислокационный синдром — при этом часть мозга ущемляется внутри полости черепа относительно неподвижных образований (серп мозга, намет мозжечка), что приводит к выраженным неврологическим нарушениям (полное отсутствие сознания, нарушение ритма дыхания, падение артериального (кровяного) давления).
- Риск летального исхода.
Профилактика отека головного мозга у беременной
Профилактика развития отека головного мозга обычно несостоятельна, так как он развивается вторично, на фоне других тяжелых заболеваний.
Имеет смысл проводить следующие мероприятия:
- учет вводимой жидкости у пациентов, находящихся на лечении;
- профилактическое применение гормональных препаратов (улучшение функций гематоэнцефалического барьера (специальная система, ограничивающая поступление некоторых веществ в ткань головного мозга), уменьшение проницаемости сосудов головного мозга).
- регулярное посещение акушера-гинеколога (1 раз в месяц в 1-м триместре, 1 раз в 2-3 недели во 2-м триместре и 1 раз в 7-10 дней в 3-м триместре);
- своевременная постановка на учет беременной в женской консультации (до 12 недели беременности).
Источник
Гематома на голове у новорожденного после родов возникает на фоне слабого родового процесса или при неправильном ведении такой деятельности. Такие факторы способствуют не только появлению гематомы, но и других, не менее опасных последствий.

Что это такое и как возникает
Даже если роды принимает высококвалифицированный врач, ни одна беременная не застрахована от осложнений в момент родоразрешения. По данным многочисленным исследований, гематома у новорожденного в области головы формируется вследствие ее сдавливания в момент продвижения по родовому пути.
В той области головы, которой упирается ребенок в данный момент, образуется кровоподтек. Также источником выступает различие между внутриутробным и внешним давлениями. Происходит разрыв кровеносного сосуда и капилляра, распространение кровяного экссудата под кожный слой.
Новообразование часто образовывается не только на голове, но и в иных частях тела, например, на лицевом отделе или конечностях. По мнению специалистов, это – не опасная патология, которая хорошо поддается терапии и не оказывает негативное воздействие на развитие ребенка. Однако, на протяжении первых 2 недель малыша необходимо показывать неврологу.
Отличие от родовой опухоли
На голове у грудничка родовая опухоль схожа с раком, то есть с опухолевидным новообразованием. Однако, имеются некоторые отличия данных патологий, которые выражаются в характере и последствиях:
- гематома занимает какую-либо одну черепную кость, тогда как опухолевидное новообразование способно развиваться в нескольких зонах головы;
- плотность опухоли выше, разлитие внутреннего экссудата при пальпации не происходит, что характерно для родовой гематомы;
- одновременно кровоизлияние способно формироваться не в единичном месте туловища, но и других областях, которыми малыш упирался в момент выхода из утробы женщины, тогда как для опухолевидного новообразования это не свойственно;
Существует сходство и по источнику возникновения патологий, но опухолевидное новообразование быстрее исчезает, так как кровоизлияние в данном случае не происходит.
Почему развиваются гематомы во время родов
Основная причина, почему на голове после родов у новорожденного формируется кровоизлияние, – это сдавливание черепной кости в момент выхода из утробы женщины. Вследствие различия во внутриутробном и внешнем давлении происходит разрыв сосудов и капилляров, а кровяной экссудат выходит в пространство под кожей и скапливается, образуя новообразование.
К иным источникам формирования гематомы на голове у ребенка после родов относят:
- большой размер головы плода;
- аномальное предлежание ребенка – тазом, ягодицами, иными частями тела;
- узкий таз у женщины, что создает трудности при прохождении головы малыша по родовому пути;
- низкое процентное содержание околоплодных вод, при чем голова плода недостаточно смачивается и пробивается по родовому пути всухую, а это способствует увеличению риска травматизма;
- недостаточная квалификация акушера, когда неверно накладывают щипцы, применяют вакуум;
- недоношенные малыши, родившиеся раньше срока.
В гематоме, расположенной в области головы, которая сформировалась у грудничка после рождения, не сразу происходит скопление жидкости в большом объеме. У детей грудничкового возраста свертывающая функция крови работает еще не на полную силу.
По этой причине на протяжении нескольких дней после родоразрешения можно наблюдать, как новообразование увеличивается в размере.
Происходит уменьшение размера гематомы на голове приблизительно на 7-10 день. Вскоре наблюдается ее самостоятельное рассасывание.
Чем опасна
На вопрос, опасна ли гематома на голове, можно ответить так: в большинстве случаев она не вызывает негативных последствий, на общее состояние и развитие детей не влияет. Однако, при воздействии определенных факторов может начаться гнойный процесс.
В таком случае необходимо как можно скорее начать лечебные мероприятия по удалению гнойных масс, когда таковые имеют жидкую консистенцию. Когда гной затвердевает, происходит деформация головы ребенка.

Последствия гематомы на голове у новорожденного после родов могут выражаться и в задержке в развитии, но это исключение, которое диагностируют в одном случае из 10 тыс. грудничков. Еще реже на фоне гематомы возникает детский церебральный паралич.
Чтобы избежать таких негативных последствий, необходимо проводить тщательный контроль состояния новорожденного и следить за любыми изменениями в состоянии новообразования. Насторожить родителей должны следующие симптомы:
- повышенная раздражительность и беспокойность;
- нарушение режима бодорствования и отдыха;
- трудности с грудным кормлением, постоянное срыгивание съеденной пищи;
- колики, не купируемые лекарственными препаратами;
- запрокидывание головки назад;
- наклон или поворот головы только в один бок;
- одностороннее слезотечение;
- мышечная слабость.
При обнаружении у малыша таких симптомов необходимо обратиться к терапевту, который по необходимости направит к иному профильному врачу.
Виды образований
Новообразования в области головы у ребенка, возникшие при родах, разделяют на несколько видов. Отличие – лишь в точном месте сосредоточения новообразования. Исходя из этого, можно выделить кефалогематому и другие разновидности гематом:
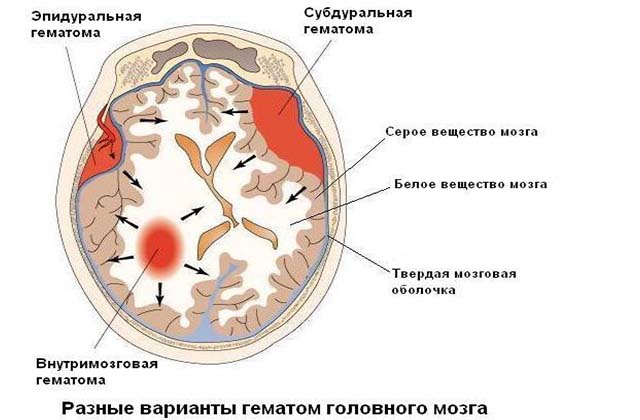
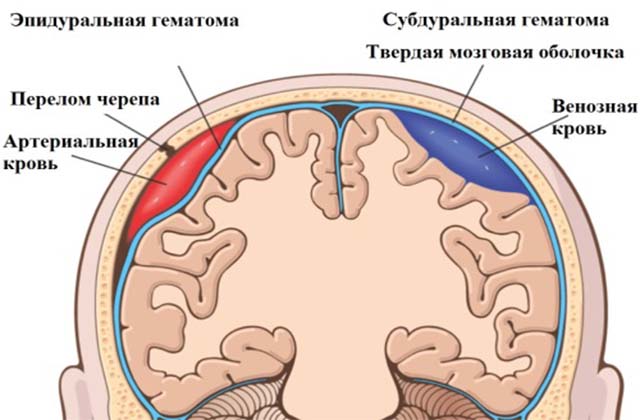
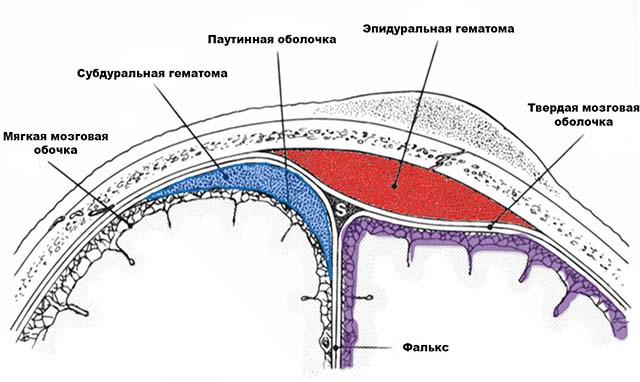
- кефалогематома – кровоизлияние в зону между надкостницей и костями головы;
- эпидуральная – кровяное скопление между костями черепа и твердой мозговой оболочкой;
- внутримозговая – проникновение крови в полость головного мозга;
- субдуральная – кровоизлияние в область между твердой и арахноидальной оболочками.
Клинические проявления в каждом случае могут отличаться.
Кефалогематома
Кефалогематома у новорожденного формируется после выхода на свет или же спустя 2-3 суток. В большинстве случаев гематома проходит самостоятельно и не оказывает негативное воздействие на здоровье новорожденнного. Ее размер увеличивается в первый и второй день на фоне дефицита свертывающей функции крови.
Место локализации кефалогематомы у младенца – между надкостницей и костью черепа. Таковая не распространяется за границы пораженной кости и оснащена четкими краями. Размер в пределах от 3 до 7 см.
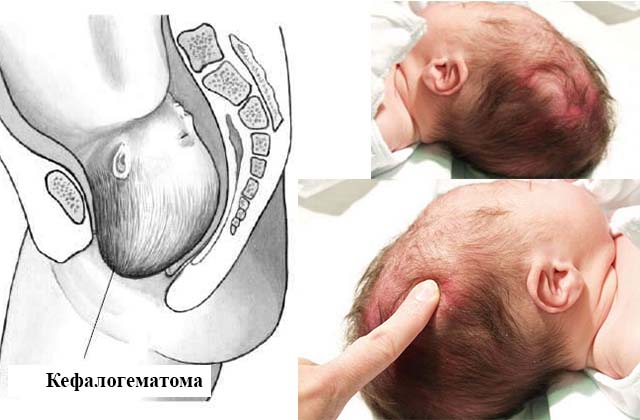
При ощупывании головы обнаруживают новообразование с упругой и мягкой консистенцией, валикообразное уплотнение по периферии. Кровоизлияния размером более 8 см требуют вмешательства хирурга, ведь самостоятельное рассасывание в данном случается достаточно редко.
Ребенок часто срыгивает при кормлении, становится беспокойным и раздражительным.
Гематома эпидуральная
Эпидуральное кровоизлияние за счет нарушения целостности сосудов надкостницы возникает не между надкостницей и костью черепа, как кефалогематома, а между костью черепа и твердой оболочкой мозга. При этом последняя отслаивается от черепной кости.

За счет того, что у грудных детей, малышей возрастом до 2 лет и у пожилых лиц наблюдается плотная спаянность твердой оболочки мозга с черепом головы, в такие периоды эпидуральные новообразования диагностируют не часто.
Как правило, гематома наблюдается у детей, рожденных ранее положенного времени и с ослабленным организмом. На развитие патологии влияют быстрые роды, что создает условия для смещения костей.
Гематомы субдуральные
Стать причиной возникновения гематомы может несоответствие размера головы малыша и родовых путей женщины. Кроме того, источниками выступают:
- первое родоразрешение или роды у женщины, перешедшей рубеж в 35-40 лет;
- стремительная родовая деятельность, за счет чего происходит недораскрытие маточной шейки;
- долгая родовая деятельность, когда наблюдается затянувшаяся компрессия головы ребенка;
- вакуумная экстракция и другие методы поворота головы плода при рождении;
- мягкие черепные кости у ребенка.
Субдуральная гематома имеет острое, подострое или хроническое течение.
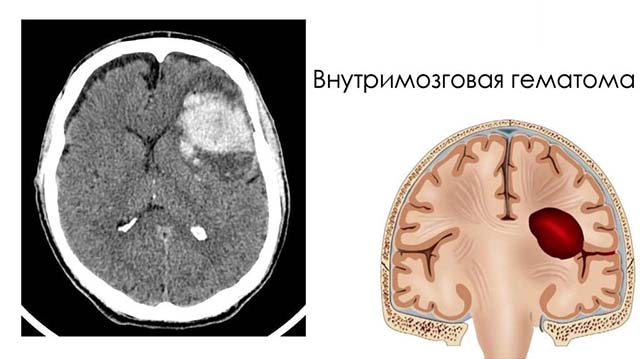
Внутримозговая гематома
Образование гематомы наблюдается при кровоизлиянии в полость головного мозга. Патология встречается примерно в 1 случае из 10 тыс. Основными причинами выступают: травмирование черепной кости и различие в давлении в утробе и внешнем мире.
Отек и припухлость головы новорожденного после родов, вызванные какой-либо причиной, требуют безотлагательной врачебной помощи.
Симптомы и методы диагностики
Послеродовую гематому головы у грудного ребенка определить можно по следующим признакам:
- кровоподтек в тканях, что выражается в покраснении эпидермиса и наличии мелких кровяных вкраплений, видных невооруженным глазом;
- наличие характерной шишки на поверхности эпидермиса или в ткани мозга;
- врач обнаруживает ассиметрию головы;
- общее недомогание, повышение сонливости;
- рвота;
- в тяжелых случаях ребенок становится синюшным, возникает судорожный синдром, кома, малыш впадает в летаргический сон.
Диагностика послеродового кровоизлияния сперва состоит в осмотре места с новообразованием. Невролог выясняет, имела ли место травма в момент родоразрешения. Далее назначают проведение МРТ, УЗИ, лабораторные исследования крови.
Требуется ли лечение и какое
Перед тем как определить лечение новообразования головы у грудного ребенка после появления на свет, врач назначает ультразвуковое исследование, которое позволяет определиться с объемом и выявить или опровергнуть иные патологические состояния. Когда гематома имеет небольшую протяженность, специфическую терапию не проводят.
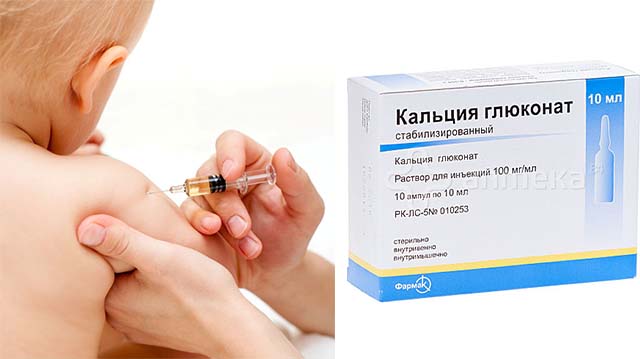
Иногда врачи назначают прием кальция глюконата для уплотнения сосудистых ветвей и витамина К, который позволяет снизить интенсивность кровотечения. Помощь при гематомах у детей, имеющих большой размер (более 8 см), заключается в откачивании жидкости, используя специальную аппаратуру.
После откачивания необходимо наложение давящей повязки. Совет для родителей – не нужно впадать в панику при назначении такой терапии. Она считается абсолютно безопасной и не оказывает негативное влияние на организм. Однако, после отсасывания жидкости ребенок должен на протяжении определенного срока находиться под контролем специалиста.
Как убрать на голове у новорожденного гематому, полученную при ушибе в момент родоразрешения, если она инфицировалась? Если нарушилась целостность эпидермиса в зоне с кровоизлиянием, это создает прекрасные условия для проникновения болезнетворных бактерий. Как итог – покраснение эпидермиса, увеличение местной температуры, процесс гнойного характера.
В таких случаях безотлагательно проводят оперативное вмешательство по вытяжению гнойного содержимого. Учитывая тяжесть процесса, назначают применение антибактериальных и дезинфицирующих средств.
Прогноз
Гематома после родов на голове у новорожденного не вызывает значимую опасность для его здоровья. Несмотря на это, таких малышей в первые месяцы жизни наблюдают врачи. Контроль проводят на протяжении 2 недель и если новообразование не уменьшилось или не исчезло, назначают соответствующую терапию.

Неблагоприятный прогноз наблюдается в тех случаях, когда не вовремя проведено лечение нагноения, что может последовать закостенение гнойных масс. Особенно опасно таковое, если оно локализовано в области давления на нервные окончания. Как следствие – задержка развития детей, развитие церебрального паралича, речевые нарушения.
Как видно, прогноз в большинстве случаев благоприятный. Однако полагаться на то, что помощь врачей в данном случае не требуется, не стоит. Все равно нужно показаться врачу для оценки состояния здоровья.

Я пишу статьи по различным направлениям, которые в той или иной степени затрагивают такое заболевание как отек.
Источник

