Отек глаза после операции на мозг
S.Yu. Astakhov, M.V. Gobedgishvili
Department of Ophthalmology
e Medical University named after acad. I.P. Pavlov,
St.-Petersburg
Purpose: to improve al results of efficacy of phacoemulsification surgery and results of postoperative rehabilitation after phacoemulsification.
Materials and methods: 90 patients (50 males and 40 females) with diagnosed senile cataract and/or POAG after phacoemulsification, phacotrabeculotomy or nonpenetrating deep sclerectomy were included into the study.
Results: Keratopathy was diagnosed in all patients in the first day after surgery.It reduced by 2-3 day of postoperative period. Visual acuity of 0.7-1.0 was detected in the first day after surgery in patients with diagnosis of senile cataract.
In 10 patients after phacotrabeculotomy ciliochoroid detachment was found. In 5% of patients macular edema was diagnosed in 2 months after surgery. In case of macular edema of the size more then 500 micrometers, triamcinolon injections were made intravitreally and NSAIDs were prescribed until complete disappearance of edema.
Conclusion: There was found a necessity of forming of clinical groups according to associated internal and ophthalmologic diseases. These may allow detecting possible complications in each group in postoperative period and giving the ation of their prophylaxis.
Патологические изменения в центральной области сетчатки нередко ухудшают функциональные результаты операции по поводу катаракты.
Существует целый ряд заболеваний сетчатки, которые не дают возможность получить высокую остроту зрения после хирургического вмешательства (возрастная макулярная дегенерация, разрыв сетчатки, диабетическая ретинопатия и т.д.). В случае выраженного помутнения хрусталика окончательные послеоперационные зрительные функции остаются неясными. Только после восстановления прозрачности оптических сред глаза становится возможным получить полную информацию о состоянии сетчатки, в том числе с помощью специальных диагностических методов.
Однако встречаются патологические изменения сетчатки, связанные с хирургическим лечением. Одним из поздних послеоперационных осложнений считается макулярный отек. Данное состояние после экстракции катаракты впервые был описано S.R. Irvine в 1953 г. На сегодняшний день вышеописанное послеоперационное осложнение формулируется как синдром Ирвина – Гасса. Несмотря на многочисленные клинические и лабораторные исследования уже более полувека причина и патогенез этого синдрома остаются неясными.
Вид оперативного вмешательства влияет на частоту появления кистозного макулярного отека. N.S. Jaffe, H.M. Daymen с соавт. (1982) показали, что экстракапсулярная экстракция катаракты гораздо реже, чем интракапсулярная, вызывает развитие макулярного отека. После экстракапсулярной экстракции катаракты частота его появления составляет от 2 до 6,7% (Mentes J. с соавт., 2003).
За последние годы кардинально изменилась техника удаления хрусталика. В настоящее время факоэмульсификация (ФЭ) является основным методом экстракции катаракты в большинстве офтальмологических клиник мира.
Объективным преимуществом этого метода перед традиционной экстракапсулярной экстракцией катаракты считается малый (1,8-3,0 мм) клапанный самогерметизирующийся разрез, позволяющий свести к минимуму количество послеоперационных осложнений и добиться тем самым высокой остроты зрения уже в первые сутки после вмешательства.
Несмотря на постоянное усовершенствование хирургической техники удаления катаракты эта операция неизбежно сопровождается воспалительной реакцией (Адабашьян С.А., 2000). Хирургическая травма радужки и цилиарного тела или эпителиальных клеток хрусталика индуцирует синтез простагландинов, а также повышает интенсивность окислительных реакций. Свободные радикалы и продукты перекисного окисления липидов являются одними из главных повреждающих факторов, вызывающих деструкцию тканей глаза при воспалении. (Катаргина Л.А. с соавт., 2003). Их количество, возможно, зависит от мощности и длительности воздействия ультразвука (УЗ) во время ФЭ и/или разных видов и моделей факоэмульсификаторов (Aust S., 2009).
Таким образом, в результате хирургической травмы происходит не только послеоперационный стресс органа зрения, но и травма увеального тракта, которые приводят к нарушению микроциркуляции и усилению гликолиза с последующим развитием гипоксии в тканях. В свою очередь гипоксия способствует нарушению проницаемости клеточных мембран. Тяжесть течения послеоперационного воспаления зависит от вида оперативного вмешательства и наиболее выражена после экстракапсулярной экстракции катаракты.
Однако несмотря на 42-летний опыт применения факоэмульсификации в клинической практике остается актуальной проблема изучения функциональных результатов хирургического вмешательства в раннем и позднем послеоперационном периоде, связанных с воздействием УЗ-энергии на внутриглазные структуры, в частности на элементы наружных слоев сетчатки и пигментный эпителий.
Известно, что УЗ оказывает повреждающее действие на роговицу (развитие отека вследствие потери эндотелиальных клеток), причем степень ее изменений зависит от мощности и времени воздействия УЗ на ткани глаза. Вопрос о возможном влиянии УЗ на сетчатку при ФЭ до сих пор остается неразрешенным.
При ФЭ также отмечается прогрессирование деструкции стекловидного тела. Имеются данные о том, что высокая подвижность стекловидного тела, обусловленная витреальной деструкцией, усиливает контузионно-тракционные воздействия на витреоретинальный интерфейс и способствует возникновению ретинальной патологии (Махачева З.А., 1994 г.). R. Grewing, B. Rao считают, что ФЭ не влияет на изменение толщины сетчатки после операции при отсутствии сопутствующей глазной патологии.
В 2004 г. Н.С. Галоян доказала, что применение УЗ-факоэмульсификации приводит к изменениям морфологического состояния центральной зоны сетчатки в глазах без сопутствующей глазной патологии (изменения обратимы и полностью исчезают через месяц после ФЭ).
До сих пор не доказано, способствует ли YAG-лазерная дисцизия вторичной катаракты увеличению риска развития макулярного отека.
Макулярная область в радиусе 20° от точки фиксации реагирует на хирургическое воздействие. Послеоперационный отек макулярной области сетчатки, выраженный в разной степени, не всегда визуализируется при офтальмоскопии.
На сегодняшний день существуют современные методы исследования, которые позволяют выявить даже минимальные изменения в морфологии сетчатки и провести объективное динамическое наблюдение за патологическим состоянием.
Методы, оценивающие толщину сетчатки, можно разделить на субъективные и объективные. В настоящее время наиболее применяемыми методиками, позволяющими субъективно оценивать отек (утолщение) сетчатки, являются биомикроскопия сетчатки с помощью асферических или контактных линз, а также стереофотографирование стандартных полей сетчатки, которое больше распространено в европейских странах и США (рис. 1). Из объективных методик, позволяющих оценить толщину сетчатки, на сегодняшний день можно выделить несколько: ретинальная конфокальная томография (HRT), флюоресцентная ангиография (ФАГ) и оптическая когерентная томография (ОКТ) (Lobo C., 1999; Verano M., 1999; Yoshida A., 2000).
Из объективных методов диагностики макулярного отека самым безопасным и информативным считается ОКТ. Главное преимущество этого метода – количественная оценка толщины сетчатки, с его помощью возможно объективно, быстро и точно диагностировать патологические изменения в центральной зоне сетчатки. ОКТ занимает 1-е место по эффективности в ранней диагностике макулярного отека.
При ОКТ ткань освещается (зондируется) излучением, источником которого является суперлюминесцентный диод. Использование низкоинтенсивного света ближнего инфракрасного диапазона в качестве зондирующего излучения имеет особую привлекательность ввиду его неинвазивности и сравнительно слабого поглощения биотканями света в диапазоне 700-1300 нм.
Метод основан на определении степени отражения излучения в зависимости от времени его распространения в среде. На ОКТ-изображении контраст между различными микроструктурами ткани возникает из-за различных рассеивающих свойств ее элементов.
ОКТ является универсальным методом оценки структуры тканей, имеющих слоистое строение, однако его целесообразно использовать только в тех случаях, когда интересующая глубина исследования составляет не более 2 мм. Он демонстрирует изображение структуры ткани в той же ориентации, что и гистологический образец, разрезанный перпендикулярно поверхности ткани.
Наиболее широко разработаны диагностические возможность метода при патологии сетчатки, в частности макулярной зоны (рис. 2, 3).
На томограмме визуализируются все слои сетчатки (от пигментного эпителия до внутренней пограничной мембраны) и часть хориоидеи и стекловидного тела. При картировании сетчатки здорового человека область макулы, средняя толщина которой составляет 200-250 мкм, обозначена зеленым цветом, с естественным истончением в зоне фовеолы (голубой цвет, средняя толщина 170 мкм).
На томограмме белым цветом обозначены участки – толщиной более 470 мкм, красным – 350-470 мкм, оранжевым – 320-350 мкм, желтым – 270-320 мкм, зеленым – 210-270 мкм, голубым – 150-210 мкм.
Последние данные о частоте макулярного отека после неосложненой факоэмульсификации свидетельствуют, что частота субклинических форм последнего, выявляемого с помощью оптической когерентной томографии, достигает 41% (Lobo C. L. с соавт., 2004).
По данным исследования I. Perente, было установлено увеличение толщины сетчатки к концу 1-го месяца после операции. А к 3-му месяцу отмечается ее обратное возвращение к исходной норме (Biro Z. с соавт., 2006).
В литературе отмечают, что увеличение толщины сетчатки в центральных отделах (по данным ОКТ) является проявлением субклинического макулярного отека и может в дальнейшем приводить к развитию кистозного макулярного отека (Biro Z. с соавт., 2006).
Исходное утолщение сетчатки в центре на 80 мкм и более может считаться прогностическим фактором развития макулярного отека. Для стандартизации подхода к диагностике данной патологии лучше ориентироваться на процентное изменение исходной толщины сетчатки в центре.
Результаты исследования S.J. Kim свидетельствуют о том, что исходное утолщение сетчатки в центре на 40% по данным ОКТ, является достоверным и значимым критерием развития макулярного отека после хирургического лечения.
Риск развития макулярного отека повышается при наличии в прошлом травмы глаза, а также у пациента с глаукомой, сахарным диабетом, миопией, дистрофией сетчатки и стекловидного тела, воспалением сосудистой оболочки глаза и т.д. Подобного рода состояния обусловливают наличие патологических изменений в иммунной и сосудистой системах, нарушения обменных процессов в организме.
При диабете диффузный отек сетчатки связан с нарушением проницаемости капиллярной сети. Эти патологические изменения связаны с агрессивным воздействием на макулярную сетчатку факторов хирургического стресса (ХС). Своевременное выявление и лечение стресс-индуцированных макулярных изменений, когда сетчатка еще сохраняет адаптивные резервы восстановления метаболических нарушений, является оптимальным путем для получения высокой остроты зрения в исходе операции (Егоров В.В. с соавт., 2008).
Нередко диагностируется макулярный отек, вызванный витреоретинальной тракцией. Эпиретинальная мембрана образуется в полости стекловидного тела. Ее развитие связано с возрастными изменениями на глазном дне. Часто встречаются при сосудистых, воспалительных заболеваниях и травмах органа зрения.
По мере прогрессирования эпиретинальная пленка начинает оттягивать на себя сетчатку в центральной области, что вызывает отек и далее разрыв сетчатки.
При выявлении определенных факторов риска в прогнозировании развития различных типов макулярного ответа на ХС необходимо проводить их профилактику.
Несмотря на то что в настоящее время существуют различные мнения относительно роли витреальных тракций и медиаторов воспаления в патогенезе макулярного отека, большинство исследователей считают, что воспаление – наиболее важный фактор, обусловливающий развитие этого состояния (Yannuzzi L.A., 1984). В формировании воспалительной реакции главную роль играют простагландины, поэтому лечение связано преимущественно с уменьшением их активности.
На сегодняшний день существует несколько методов лечения макулярного отека: консервативное, лазерное и хирургическое.
Для медикаментозного лечения чаще всего применяют местно кортикостероиды и нестероидные противовоспалительные препараты (НПВП).
Кортикостероиды часто используются в рамках традиционного лечения в течение нескольких недель после операции для ослабления воспалительной реакции. Однако хорошо известны побочные эффекты кортикостероидов: повышение ВГД, развитие катаракты, снижение местного иммунитета, ингибирование процессов заживления раны, изъязвление деэпителизированных участков роговицы.
Основным преимуществом при назначении НПВС является отсутствие нежелательных эффектов, возникающих при лечении кортикостероидами.
Предоперационное использование НПВП существенно повышает эффективность хирургии катаракты. Инстилляции НПВП следует начать за три дня до операции. При макулярных отеках НПВП назначаются по стандартной схеме: по 1 капле 4 раза/сут.
В исследовании, посвященном изучению влияния стероидной и нестероидной противовоспалительной терапии на частоту возникновения макулярного отека при экстракции катаракты с имплантацией ИОЛ, установлено, что при применении дексаметазона частота этого осложнения составляла 32,2%, а у больных, получавших индометацин – 12,4% (Solomon L.D. с соавт. 1995).
В случае наличия витреоретинального тракционного синдрома показано только хирургическое лечение.
На кафедре СПБ ГМУ им. акад. Павлова проводится исследование, цель которого – повышение функциональных результатов хирургического вмешательства и эффективности послеоперационной реабилитации больных, перенесших факоэмульсификацию.
Исследование проведено у 90 пациентов (50 мужчин, 40 женщин) с возрастной катарактой и/или первичной открытоугольной глаукомой (ПОУГ), перенесших факоэмульсификацию, факотрабекулэктомию или непроникающую глубокую склерэктомию.
Результаты. В первые сутки после операции у пациентов имелась небольшая кератопатия (отек роговицы, складки десцеметовой оболочки), купировавшаяся в основном на 2-3-й день после операции. У всех больных с возрастной катарактой без других сопутствующих глазных патологий в первые же сутки после операции имелись высокие зрительные функции (от 0,7 до 1,0). У половины больных выявлена легкая опалесценция влаги передней камеры, исчезновение которой отмечалось к 5-му дню после начала стандартного противовоспалительного лечения. У больных после факотрабекулэктомии (10 глаз) в результате резкого перепада ВГД появилась цилиохориоидальная отслойка. У 5% пациентов диагностировался послеоперационный макулярный отек на 2-м месяце после хирургического лечения. При назначении местно НПВП без комбинации с другими препаратами отек уменьшился до 100 мкм. В случае макулярного отека больше 500 мкм выполняли интравитреальные инъекции кеналога 40 (триамцинолон), после одной инъекции отек значительно уменьшался. Далее пациенты получали местно НПВН до полного исчезновения макулярного отека. У 50% больных, которые получали местно НПВП в до- и послеоперационном периоде, отмечалось увеличение толщины сетчатки, которая возвращалась к норме через 3 нед. после операции.
Анализ клинико-функциональных результатов исследуемых пациентов выявил необходимость в систематизации больных по клиническим группам с учетом сопутствующих общих заболеваний и офтальмопатологии, что позволит определить возможные осложнения в каждой группе в послеоперационном периоде и дать рекомендации по их профилактике.
Литература
1. Евграфов В.Ю., Батманов Ю.Е. Катаракта. М.: Медицина, 2005. С. 310-318
2. Егоров В.В., Егорова А.В., Смолякова Г.П. и др. Клинико-морфологические особенности изменений макулы у больных сахарным диабетом после факоэмульсификации катаракты // Вестник офтальмологии. 2008. № 4. С. 22-25
3. Шадричев Ф.Е., Астахов Ю.С., Григорьева Н.Н. и др. Сравнительная оценка различных методов диагностики диабетического макулярного отека // Вестник офтальмологии. 2008. № 4. С. 25-28
4. Тахчиди Х.П., Егорова Э.В., Толчинская А.И. и др. Интраокулярна коррекция в хирургии осложненной катаракты // М., 2004. 170 с.
5. Jaffe S. Thirty years of intraocular lens implantation: The way it was and the way it is. // Journal of Cataract and Refractive Surgery. 1999. Vol. 25. №4. P. 455-459.
6. Mentes J., Erakgun T., Afrashi F., Kerci G. Incidenc of cys..toid macular edema after uncomplicated phacoemulsification. Ophthalmologica. 2003; 217 (6): 408-412.
7. Gehring J. R: Macular edema following cataract ction. Arch. Ophthalmol. 1968; 80: 626-631.
8. Sourdille P, Santiago PY. Optical coherence tomography of macular thickness after cataract surgery. J. Cataract Refract. Surg. 1999; 25 (2): 256-261.
9. Lobo C.L., Faria P.m., Soares M. A., Bernardes R.C., Cunda – Vaz J. G. Macular alterations after small- incision cataract surgery. J. Cataract Refract. Surg. 2004; 30: 752-760.
10. Parente I., Ozturker C. et al. Evaluation of macular changes after uncomplicated phacoemulsification surgery by optical tomography // Curr Eye Res. – 2007 Mar; 32 – (3): 241
11. Biro Z., Balla Z., Kovach B. Change of foveal and perifoveal thickness measured by OCT after phacoemulsification and IOL implant // Eye – 2006. – Jun 2.
12. Solomon L.D. Efficacy of topical flurbiprofen and indomethacini preventing pseudophakic cystoids macular edema // J. Cataract Refract. Surg. 1995. Vol. 21. P. Surg. 1995. Vol. 21. P. 73-81.
Источник
Макулярный отек сетчатки – это синдром, характеризующийся отеком центральной части сетчатки глаза (макулы), что вызывает нарушение центрального зрения. Диаметр макулы относительно небольшой и составляет примерно 5 мм, однако, именно эта часть сетчатки характеризуется скоплением клеток, обладающих светочувствительной функцией, – фоторецепторов, и формирует центральное предметное зрение. Скопление жидкости в центральной зоне сетчатки, и получило название макулярный отек глаза или отек макулы.

Почему развивается отек макулы?
Макулярный отек сетчатки глаза не классифицируется как отдельная нозология, а является симптомом, который возникает при следующих глазных заболеваниях:
- Тромбоз центральной вены сетчатки и ее ветвей.
- Диабетическая ретинопатия, как глазное осложнение сахарного диабета.
- Последствия офтальмологических операций (в частности, после осложненного удаления катаракты).
- Воспаления сосудистой оболочки глаза (увеиты).
- Посттравматические изменения вследствие ранения и тупой травмы органа зрения.
- Отслойка сетчатки.
- Доброкачественные и злокачественные внутриглазные новообразования.
- Глаукома.
- Воздействие токсических веществ.
Кроме того, отек макулярной области сетчатки может возникать при различных не офтальмологических заболеваниях: инфекционные болезни (ВИЧ, токсоплазмоз, туберкулез); атеросклероз; ревматизм; патология почек; артериальная гипертензия; заболевания головного мозга (менингит, травмы головы); болезни крови; аллергические реакции.
Образование отека макулы имеет различные механизмы, которые зависят от основной причины заболевания.
Диабетический макулярный отек развивается вследствие поражения сосудов сетчатки глаза, что вызывает изменение проницаемости капилляров, пропотевание и застой жидкости в макулярной области.

При окклюзии центральной вены сетчатки кистозный макулярный отек развивается по причине нарушения венозного оттока, вследствие чего жидкость проникает в околососудистую область и накапливается в центральной зоне сетчатки.
При посттравматических и воспалительных поражениях сетчатки возникают витреоретинальные сращения (соединительнотканные мембраны, соединяющие стекловидное тело с сетчаткой). Вследствие этого стекловидное тело оказывает тракционное (тянущее) воздействие на сетчатку, таким образом, вызывая отек макулы, а иногда и отслоение или разрыв сетчатки.
 |
| Тракционный макулярный отек сетчатки |
Механизм послеоперационного отека макулы (синдрома Ирвина-Гасса) до конца не изучен. Вероятнее всего, он также вызван формированием витреомакулярных тракций. Из всех офтальмологических операций макулярный отек глаза чаще всего возникает после удаления катаракты. По статистике чаще макулярным отеком осложняется операция экстракапсулярной экстракции (в 6,7% случаев) в сравнении с операцией факоэмульсификации.
Симптомы макулярного отека сетчатки глаза
Клиника макулярного отека обусловлена накоплением жидкости непосредственно в слоях макулы, что вызывает следующие нарушения зрения:
- нечеткое, смазанное изображение преимущественно в центральной зрительной области;
- эффект визуальной деформации прямых линий;
- изображение в ряде случаев может приобретать розоватый цвет;
- повышенная фоточувствительность, болезненное восприятие яркого света, вплоть до формирования фотофобии;
- в некоторых случаях наблюдается циркадность ухудшения остроты зрения (циклично, в зависимости от времени суток).
 |
| Симптомы отека макулы |
При неосложненном течении макулярного отека глаза абсолютной потери зрения чаще всего не происходит, но восстанавливается зрение достаточно медленно – от двух месяцев до года. Хронический отек макулы, сохраняющийся более 6 мес., характеризуется необратимым повреждением зрительных рецепторов сетчатки с последующим их замещением фиброзной тканью и необратимым снижением центрального зрения. Это доказывает актуальность ранней верификации диагноза и необходимость полноценного лечения данной патологии.
Классификация отека макулы
В зависимости от причины, вызвавшей отек макулярной зоны, патогенеза развития и клинических проявлений выделяют следующие виды макулярного отека сетчатки глаза:
Диабетический макулярный отек
Диабетический макулярный отек – это отек, формирующийся в результате осложненного течения сахарного диабета и развития диабетической ретинопатии, при этом в зависимости от площади поражения различают две формы:
- Фокальный – отек не распространяется на макулярную зону и занимает по площади менее 2-х диаметров диска зрительного нерва (ДЗН).
- Диффузный занимает более двух диаметров ДЗН и захватывает центральную область сетчатки. Такой отек макулы имеет более неблагоприятное течение, поскольку вызывает дегенеративные процессы с последующим развитием дистрофии сетчатки, стойкими и значительными нарушениями зрительной функции.
Диабетический отек макулы развивается в результате длительного течения сахарного диабета, осложненного диабетической ретинопатией. Механизм его формирования заключается в поражении мелких сосудов сетчатки, выработки эндотелиальных факторов роста. Нарушается проницаемость капилляров, часть плазмы проникает из сосудистого русла в сетчатку, таким образом, вызывая отек макулы. При фокальном отеке основную играет роль развитие микроаневризм сосудов сетчатки. При диффузном диабетическом макулярном отеке происходит поражение всей капиллярной сети сетчатки, расширение капилляров, истончение сосудистой стенки, нарушение проницаемости кровеносных сосудов. Стойкая гипергликемия при отсутствии адекватной коррекции вызывает утолщение и поражение мембраны капилляров, высвобождение свободных радикалов. В итоге это приводит к необратимым изменениям вплоть до гибели фоторецепторов. Наличие и степень отека макулы зависит от давности наличия сахарного диабета, степени коррекции гликемии, типа сахарного диабета, наличия сопутствующих заболеваний (тяжелая артериальная гипертензия, дислипопротеинемия, гипоальбуминемия).
Кистозный макулярный отек
Кистозный макулярный отек (КМО) – это формирование в сетчатке микрополостей (микрокист), заполненных жидкостью. Кистозный макулярный отек объединяет виды макулярного отека, вызванные различными заболеваниями, но имеющие общий патогенетический механизм – в сетчатке происходит накопление транссудата, вызванное изменением целостности гематоофтальмического барьера. В результате этих патологических процессов нарушается соотношение осмотического давления в сетчатке и сосудистой оболочке глаза, что в сочетании с образованием витреоретинальных тракций провоцирует выработку воспалительных факторов (фактор роста эндотелия, а также фактор роста тромбоцитов) и образование избыточного количества жидкости в макулярной области. Если кистозный макулярный отек существует непродолжительное время, то вероятность последующего восстановления высокая. Такой вариант считается относительно безопасным для глаз. При длительном течении кистозного макулярного отека существует риск слияния мелких кистозных образований в крупные кисты, что может привести к ламеллярному разрыву в центральной ямке сетчатки и необратимым нарушениям центрального зрения.
 |
| Кистозный макулярный отек |
Отек макулы при влажной дистрофии сетчатки
Данный вид макулярного отека связан с возрастными изменениями и возникает у людей в возрасте старше 40 лет при развитии возрастной макулярной дегенерации. «Влажная» (или экссудативная) форма возрастной макулярной дегенерации составляет около 10-20% от всех случаев. В основе патогенетического механизма формирования отека макулы лежит образование новых сосудов, которые, врастая под сетчатку, формируют субретинальную неоваскулярную мембрану. Сквозь нее в макулярную область сетчатки начинает пропотевать жидкость, вызывая последующий ее отек. Это в дальнейшем может привести к локальной отслойке сетчатки, субретинальному кровоизлиянию, гибели фоторецепторов, безвозвратному снижению зрения вплоть до слепоты. Возрастная макулярная дегенерация может прогрессировать с различной скоростью у разных пациентов. Однако, при раннем выявлении развития субретинальной неоваскулярной мембраны и проведении своевременного лечения можно добиться стойкой ремиссии и восстановить зрение.
 |
| Макулярный отек глаза при влажной форме макулодистрофии |
Диагностика макулярного отека
Отек макулы глаза является серьезной патологией, сопровождающейся утратой центрального зрения и потенциально приводящее к полной слепоте. Своевременное выявление заболевания на ранних стадиях помогает не только сохранить, но и восстановить зрение. Основные диагностические методы выявления заболевания включают как стандартные методы офтальмологического обследования, так и специализированные исследования:
- Офтальмоскопия позволит выявить выраженный отек сетчатки по характерной картине глазного дна. Однако, небольшой, локальный отек макулярной области иногда визуально не определяется, но его можно заподозрить по комплексу дополнительных косвенных признаков.
- Тест Амслера используется для выявления метаморфопсий и скотом.
- Оптическая когерентная томография (ОКТ) признана золотым диагностическим стандартом, позволяет оценить структурные изменения сетчатки, а также ее толщину и объем.
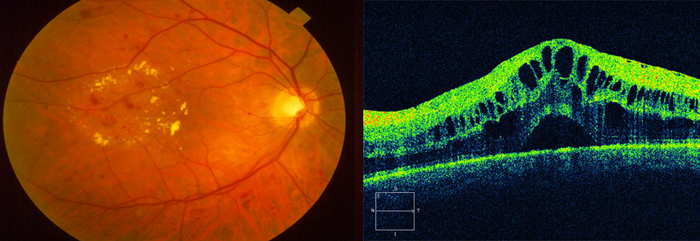 | |
| Осмотр глазного дна | Томография сетчатки |
- Гейдельбергская ретинальная томография (HRT) верифицирует отек макулярной области и измеряет толщину сетчатой оболочки в центральных отделах.
- Флюоресцентная ангиография (ФАГ) глазного дна позволяет выявить участки ишемии сетчатки, сосудистые нарушения, в особенности при окклюзии центральной вены.
Диагностический алгоритм определяется врачом индивидуально для каждого конкретного пациента и зависит от типа макулярного отека и наличия сопутствующих офтальмологических заболеваний.
Лечение макулярного отека
Выбор варианта лечения макулярного отека сетчатки глаза различается при разных видах отека, а также может варьировать в зависимости от причин и давности заболевания. Выделяют три основных варианта лечения макулярного отека глаза: консервативное, лазерное и хирургическое.
При диабетическом макулярном отеке самым действенным способом лечения является метод лазерной коагуляции. Лазерное лечение диабетического макулярного отека заключается в коагуляции измененных сосудов и централизации кровотока. Таким образом, купируется отек и предотвращается дальнейшее развитие заболевания. Лечение диабетического макулярного отека также включает интравитреальное введение лекарственных препаратов (кеналог). При пролиферативной диабетической ретинопатии интравитреально может вводиться anti-VEGF, что позволяет улучшить состояние сосудов сетчатки.
Лечение кистозного макулярного отека включает применение системных и местных нестероидных противовоспалительных препаратов, интравитреальное введение пролонгированных глюкокортикостероидов (Озурдекс) и ингибиторов эндотелиальных факторов роста. С целью оптимизации кровообращения в центральной области может также применяться лазерная коагуляция сетчатки.
При экссудативной форме возрастной макулярной дегенерации основное лечение макулярного отека глаза сводится к интравитреальным инъекциям ингибиторов эндотелиального фактора роста (Авастин, Луцентис, Афлиберцепт), что приводит к обратному развитию вновь образованных сосудов, а также восстановлению капиллярной сети и нормализации кровообращения в сетчатке.
Хирургическое лечение макулярного отека является наиболее высокотехнологичным и эффективным методом, когда иные способы лечения либо проявили свою нерезультативность, либо приводят к незначительному или нестойкому улучшению состояния сетчатки в макулярной области и не сопровождаются стабилизацией или повышением зрительных функций.
Оперативное лечение диабетического и кистозного макулярного отека сетчатки глаза заключается в выполнении операции, которая называется витрэктомия. В условиях Клиники им. Святослава Федорова витрэктомия выполняется в формате 25-27G, когда диаметр рабочей части инструмента составляет менее 0,5 мм! Малоинвазивный характер операции позволяет проводить ее в условиях местного обезболивания, без использования общего наркоза и без госпитализации пациента в стационар клиники. В ходе витрэктомии производится иссечение стекловидного тела и удаление эпиретинальных мембран, оказывающих тракционное воздействие на сетчатку и поддерживающих диабетический и кистозный макулярный отек. Лечение отека макулярной области вследствие развития у пациента влажной формы макулярной дегенерации сопровождается удалением субретинально расположенных новообразованных сосудов, формирующих субретинальную неоваскулярную мембрану, являющуюся причиной макулярного отека.
Своевременно проведенное лазерное или хирургическое лечение макулярного отека существенно оптимизирует результаты лечения и значимо влияет на прогноз заболевания. Кроме того, прогноз зависит от этиологии, давности заболевания, наличия сопутствующей патологии, степени выраженности отека и наличия осложнений. Самый благоприятный прогноз отмечают при послеоперационном отеке макулярной области с полным восстановлением зрения и купированием отека за несколько месяцев. Неблагоприятный прогноз для зрительной функции может быть при осложненных формах отека, при формировании дистрофических изменений, разрывов сетчатки, гибели фоторецепторов. Такие патологические процессы могут привести к необратимому нарушению зрительной функции вплоть до полной слепоты.
Микрохирургия глаза. Клиника им. Святослава Федорова оснащена новейшей аппаратурой, которая позволяет провести детальную диагностику и качественное высокотехнологичное лечение с минимальными рисками и максимальным зрительным результатом. Задачей пациента остается лишь следить за своим здоровьем и зрением, и вовремя обратиться к специалисту при наличии тревожных симптомов.
Источник
