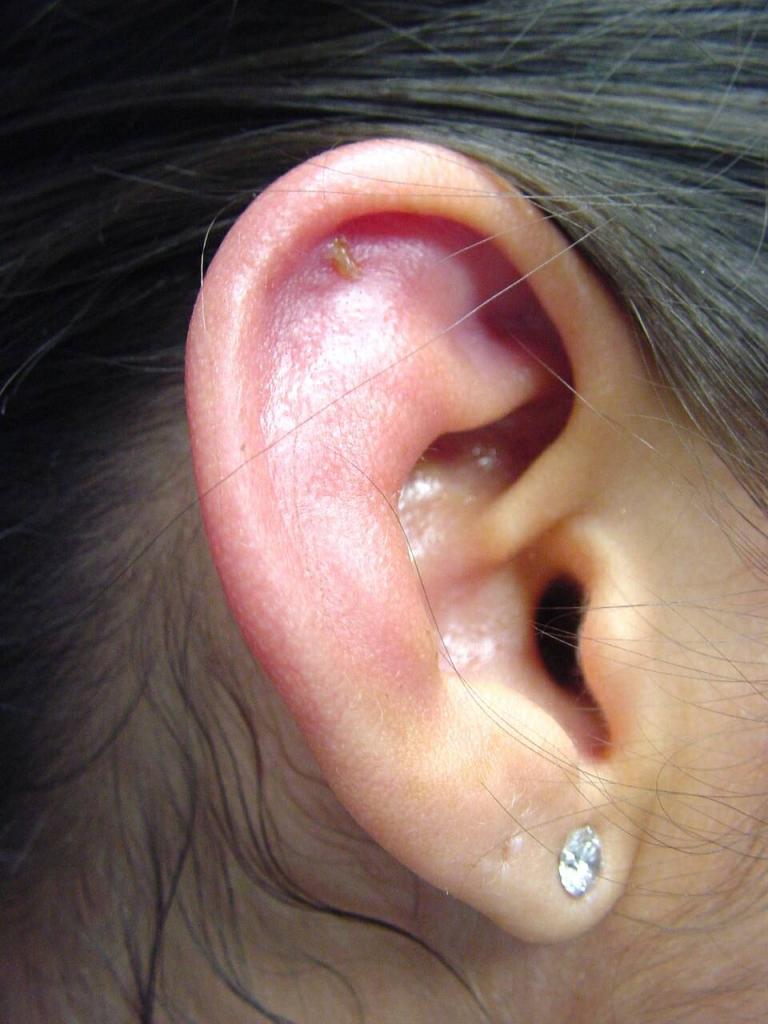
Отек гиперемия ушной раковины исключая мочку
Под перихондритом понимают острое воспаление надхрящницы, которое распространяется на кожу ушной раковины и перепончатой части наружного слухового прохода. Заболевание начинается с серозного воспаления, которое при своевременном и адекватном лечении может быть быстро купировано. Дальнейшее развитие процесса приводит к гнойному воспалению. В далеко зашедших случаях при особо вирулентных возбудителях воспалительный процесс может распространяться на хрящ, при этом возникают его гнойное расплавление и секвестрация. Обычно эти явления наблюдаются при образовании эмпиемы и запоздалом ее вскрытии.
Причины перихондрита ушной раковины и наружного слухового прохода
В качестве этиологического фактора может выступать полимикробная ассоциация, однако чаще это синегнойная палочка. Способствующими факторами могут быть травма ушной раковины с образованием отгематомы, укус насекомого с внесением инфекции при расчесах места укуса, ожог или ссадина ушной раковины, осложнение какого-либо кожного заболевания, хирургические вмешательства на ушной раковине или в заушной области. Нередко причиной перихондрита ушной раковины могут явиться фурункул наружного слухового прохода, герпетические высыпания на ней, грипп, туберкулез.
Симптомы перихондрита ушной раковины и наружного слухового прохода
Заболевание начинаегся с появления жжения и быстро нарастающей боли в УР, достигающей значительной интенсивности. Дотрагивание до ушной раковины вызывает резкую боль. Боли сопровождаются сначала островковой, затем распространенной гиперемией кожи, отеком и инфильтрацией ушной раковины. При этом ушная раковина увеличивается, ее контуры и рельеф уграчивают естественные формы и сглаживаются. Воспалительный процесс распространяем на мочку уха.
В местах наиболее ярко выраженной гиперемии между надхрящницей и хрящом возникают гнойные очаги, придающие поверхности ушной раковины бугристый вид. Эти очаги сливаются в общую гнойную полость, при вскрытии которой под давлением выделяется гной зеленовато-голубого цвета (при синегнойной палочке), нередко с примесью крови, особенно при возникновении заболевания на фоне герпетического процесса.
Своевременное комплексное лечение приводит к быстрому выздоровлению, однако при образовании эмпиемы и гнойном расплавлении хряща возникают рубцовые деформации ушной раковины, приводящие к ее обезображиванию.
Общее состояние больного страдает значительно (повышение температуры тела до 38-39°С, слабость, разбитость, бессонница из-за сильных пульсирующих болей, потеря аппетита, иногда ознобы). Боли могут распространяться на ушно-височную, затылочную и шейную область, не стихают при назначении анальгетиков.
Диагностика в типичных случаях затруднений не вызывает и опирается на наличие привходящих факторов, болевого синдрома, островковой с размытыми краями гиперемии, приобретающей бугристый характер. Следует дифференцировать от рожистого воспаления и нагноившейся отгематомы.
Лечение начинают с назначения антибиотиков широкого спектра действия, в том числе и тех, к которым особенно чувствительна синегнойная палочка (эритромицин, тетрациклин, олететрин) в обычной дозировке. Вместе с антибиотиками назначают per os и сульфаниламиды, к которым, вследствие редкого их применения в последние годы, чувствительность микроорганизмов вновь возрастает. Местно – примочки из буровской жидкости или 70% этилового спирта. Некоторые авторы рекомендуют смазывать пораженную часть УР 5% спиртовым раствором йода или 10% раствором серебра нитрата. Одновременно назначают физиотерапевтические процедуры (УВЧ, УФО, СВЧ, лазеротерапию).
При образовании эмпиемы ее вскрывают, удаляют гной, промывают полость растворами антибиотиков, производят кюретаж поверхности хряща для удаления некротизированных тканей. Разрез производят параллельно контуру ушной раковины, либо применяют способ окончатого вскрытия по Ховарду, при котором выкраивают из кожи и надхрящницы мелкие квадратные пластинки с трех сторон и приподнимают их, отделяя от хряща. Применение этого способа препятствует образованию рубцовых деформаций ушной раковины. Полость абсцесса промывают 3-4 раза в день раствором соответствующего антибиотика и дренируют резиновыми полосками, свернутыми в трубочки.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Источник
Дата публикации: 2015-04-02
Дата обновления: 2021-04-20

Перихондрит ушной раковины – это разлитое воспаление надхрящницы и ушного хряща, в которое также вовлекается и кожа наружного уха.
Причины возникновения и течение болезни
Причинами возникновения воспаления ушной раковины являются различные инфекции, среди которых наиболее часто встречается синегнойная палочка, проникающие в надхрящницу в следующих случаях:
- При получении механической травмы, а также в результате операционной травмы, которая может возникнуть при пластике наружного слухового прохода и после выполнения радикальной операции на ухе;
- При ожогах и отморожениях;
- При фурункуле уха;
- При гриппе или туберкулезе.
Гнойный перихондрит наружного уха диагностируется чаще, чем серозный, который возникает как следствие укусов насекомых.
Сначала появляется боль в слуховом проходе или области ушной раковины. Потом появляется припухлость, которая постепенно распространяется практически по всей области раковины, за исключением мочки. В начале заболевания изменения на коже практически незаметны, но потом появляется бугристая припухлость. В таких местах наблюдается флюктуация (волнообразные колебания при дотрагивании), которая возникает из-за образования между хрящом и надхрящницей гнойного экссудата. Если не начать лечение вовремя, наступит расплавление хряща, после которого последует сморщивание и рубцовая деформация ушной раковины. Клиника серозного перихондрита протекает намного спокойнее, чем гнойного.
Клиническая картина
Основной симптом этого заболевания – боль, которая довольно часто предшествует реактивной инфильтрации кожи наружного уха. Припухлость достаточно быстро распространяется на всю поверхность ушной раковины. Исключением является мочка, потому что в ней хрящ отсутствует. Вначале припухлость имеет неравномерную, даже скорее бугристую поверхность. Затем между хрящом и надхрящницей образуется экссудат. Если пациент не получит ургентную (неотложную) помощь, и гной не будет эвакуирован (удален), то хрящ расплавится и превратится в мешок с гноем, а процесс перейдет в хондрит (воспаление).
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Диагностика
Не вызывает каких-либо затруднений. В начальном периоде развития заболевания следует отличать перихондрит от рожистого воспаления и отгематомы (скопление крови).
Лечение
При данном заболевании назначается антибактериальная терапия. Поврежденные области смазывают 5% настойкой йода или 10% нитратом серебра (ляписом). Обязательно назначают следующие физиотерапевтические процедуры: УФО, УВЧ, СВЧ, сеансы лазеротерапии, сеансы магнитотерапии, сеансы ультразвукового воздействия. Если наблюдается флюктуация, то проводят дренирование, при котором применяется широкий разрез и выскабливание абсцесса, которое необходимо для удаления некротических тканей. В полость закладывают тампоны с растворами антибиотиков. Перевязки делаются ежедневно, а в тяжелых случаях – дважды в сутки.
Запишитесь на приём прямо сейчас!
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Записаться
Прогноз
В случае оказания своевременной и полноценной помощи, прогноз на выздоровление и отсутствие косметических дефектов вполне благоприятный.
Источник
Лечение в домашних условиях
Возможно ли лечение воспаления ушной раковины в домашних условиях? Этот вопрос задают многие больные. Нужно понимать, что последствия болезни могут быть крайне тяжелыми, поэтому игнорировать симптомы нельзя – нужно как можно скорее начать антибактериальное лечение.
Разумеется, народная медицина предлагает огромное количество рецептов, эффективных при воспалении кожи и хрящей. Но помните, что они могут быть использованы лишь в качестве вспомогательных средств и ни в коем случае не являются полноценной альтернативой медикаментозному лечению.
Некоторые народные знахари рекомендуют смазывать ушную раковину свежим соком из листьев алоэ 4-5 раз в день. Экстракт этого растения обладает антисептическими свойствами, а также борется с воспалением. Придутся кстати и компрессы из крепкого отвара ромашки – это растение также является противовоспалительным средством. Для дезинфекции ушную раковину можно обрабатывать перекисью водорода, «Фурацилином» иди йодом. Эффективными считаются примочки из отвара можжевельника.
В любом случае использовать подобные домашние лекарства можно лишь с разрешения оториноларинголога. Не забывайте, что самолечение может быть опасным для здоровья.
Лечение и средства терапии
Перихондрит никогда не следует недооценивать, так как воспаление может распространяться и повредить окружающие структуры.
Например, в случае поражения наружного уха, воспаление перихондрия может иметь выраженные рубцевания и привести к закрытию слухового прохода или деформации ушной раковины. Поэтому не исключено, что перихондрит может нарушить слух.
Медикаментозная терапия перихондрита
Если перихондрит спровоцирован инфекцией, врач может назначить пероральную терапию на основе антибиотиков, выбранных в зависимости от тяжести заболевания и бактерий, вовлеченных в процесс. Лечение должно быть начато как можно раньше, чтобы избежать перерастания воспаления в хрящевой некроз, который требует хирургического лечения с удалением некротических тканей и коррекцией рубцов.
Читайте также: Синдром Сусака
Таким образом, пациенты с диффузным воспалением всей ушной раковины могут лечиться вначале антибиотиками на эмпирической основе (например, фторхинолонами).
Независимо от наличия гноя, врач назначит вам антибиотики. Левахин (левофлоксацин) является распространенным фторхинолоновым антибиотиком для лечения перихондрита. Однако второй антибиотик, такой как тобрамицин, может быть назначен для длительного приема и более агрессивного лечения, если в этом будет необходимость. Выбор антибиотика будет изменен, в зависимости от результатов теста на культуру и антибиограммы.
Также могут быть назначены системные кортикостероиды для снятия воспаления перихондрия и анальгетики, чтобы облегчить боль.
Другие терапевтические варианты
В зависимости от причины воспаления перихондрия лечение может дополняться различными терапевтическими мерами. Например, если присутствуют какие-либо инородные тела, такие как серьги, пирсинг или осколок(ки), врач может удалить их и посоветовать применение горячих компрессов, чтобы попытаться устранить любые абсцессы.
Нужна ли операция при перихондрите?
Лечение перихондрита может включать хирургическое вмешательство, если необходимо:
- Слить любой гнойный материал: при наличии перихондриального абсцесса (скопления гноя) врач может сделать надрез, чтобы помочь освободиться от скопившегося гноя, позволяя крови течь обратно в хрящ. В течение следующих 24-72 часов на месте надреза остается небольшая дренажная трубка;
- Предотвратить или устранить деформирующие последствия осложнений: для правильного заживления перихондрита наружного уха врач может наложить шов от перихондрия к хрящу. Эта операция выполняется, чтобы избежать деформации ушной раковины.
Прогноз перихондрита хороший, если лечится быстро; как правило, ожидается полное восстановление уха.
Симптомы и проявления перихондрита ушной раковины
Симптомы перихондрита ушной раковины отличаются, в зависимости от формы тяжести. Но, есть и общие черты: болезненность, отечность, покраснение. Еще на первых этапах развития, появляются дискомфортные ощущения, формируется припухлость и гиперемия. Важно, чтобы, как только появляются первые симптомы перихондрита, больной обратился за медицинской помощью, иначе возникнут осложнения.
Симптомы серозной формы
Симптомы и проявления гнойной формы
Гнойный перихондрит наружного уха имеет тяжелое течение и приносит много неудобств человеку. Появляются признаки не только местного, но и общего характера. Симптомы перихондрита гнойной формы ярко выражены и прогрессируют, если не начать своевременное лечение.
Клинические признаки:
- покраснение, в дальнейшем, область поражения принимает сине-фиолетовый оттенок;
- сильные боли, впоследствии, переходящие на соседние участки – шею, затылок, заушную область;
- мягкая припухлость, под которой скапливается гной;
- высокая температура до 38-39⁰;
- общее ухудшение самочувствия.
При длительном течении болезни, начинается некротический процесс, при котором распадаются хрящевые ткани. Воспаление ушной раковины может осложниться, если патологический процесс перейдет на более глубокие ткани. В таком случае пациент может жаловаться на снижение слуха.
Факторы риска
Чаще всего инфекция попадает в ткани ушной раковины сквозь порезы и микротрещины. Воротами для патогенных микроорганизмов могут стать укусы животных, прокалывание ушей, травмы, царапины. Воспаление ушной раковины у ребенка нередко появляется в месте укуса насекомых (москитов, комаров) – малыш расчесывает поврежденную кожу, причем часто делает это грязными руками, что приводит к инфицированию тканей.
Перихондритом порой осложняются заболевания наружного слухового прохода, а также отиты наружного и среднего уха. Воспаление кожи и надхрящницы может развиться на фоне фурункулеза или экземы.
К факторам риска относят и воздействие на ушную раковину слишком низких или, наоборот, чересчур высоких температур – статистика свидетельствует о том, что воспаление ушной раковины достаточно часто развивается после обморожения кожи или в результате перенесенных ожогов.
Огромное значение имеет и состояние иммунной системы, ведь, как известно, патогенные микроорганизмы могут активно размножаться лишь в том случае, если организм не борется с инфекцией. Поэтому к факторам риска относят грипп и простудные заболевания – в этот период иммунитет ослаблен. К истощению иммунной системы может привести и длительный прием антибиотиков.
Причины возникновения заболевания
Воспаление развивается из-за попадания в ткани наружного уха инфекции. Возбудителями заболевания могут стать вредоносные бактерии:
- зеленящий стафилококк;
- золотистый стафилококк;
- синегнойная палочка.
Существуют и другие бактерии, вызывающие воспаление тканей ушной раковины, но их диагностируют реже.
Попасть в ткани хряща уха инфекция может двумя способами: первичным наружным путем или вторичным внутренним способом. Можно занести вредоносные бактерии через повреждения наружного покрова или заболевание возникает как следствие заражения инфекцией других внутренних органов, когда бактерии попадают в ткани раковины уха с током крови.
Способы попадания в ткани наружной (первичной) инфекции таковы.
- Травмы или порезы ушной раковины или слухового прохода.
- Образование фурункула под кожей хряща или козелка, в начале слухового прохода.
- Другие воздействия на ушную раковину – ожоги, обморожения, укусы.
- Занесение грязи при некачественном проведении хирургических или косметологических процедур: прокалывания мочек уха или пирсинга по верхнему краю ушной раковины.
- Последствия расчесывания зудящей аллергической сыпи.
Источник
Боль в ухе или одновременно в обоих ушах может быть обусловлена развитием воспаления в области наружного, а не среднего уха. Установить правильный диагноз может в этом случае лишь врач-оториноларинголог при диагностическом осмотре.
Распространенность воспалительных заболеваний наружного уха варьирует от 17 до 30% в структуре всей отиатрической патологии [1, 2].
Воспалительный процесс, локализующийся в области ушной раковины и наружного слухового прохода, принято объединять одним диагнозом – «наружный отит» (Н60 – согласно международной статистической классификации болезней, травм и причин смерти 10-й редакции (МКБ-10)). До настоящего времени в России не существует общепринятой классификации этого заболевания вследствие его полиэтиологичности.
Это заболевание может протекать остро или хронически, а также приобретать злокачественное течение. Хроническое течение эта форма отита в 90% принимает на фоне сахарного диабета. По распространенности наружный отит может быть ограниченным и диффузным. Кроме того, выделяют геморрагическую форму наружного отита, которую вызывают вирусы гриппа. Она возникает как осложнение. Вследствие нарушения проницаемости сосудистой стенки и образования транссудата на коже стенок наружного слухового прохода и барабанной перепонки появляются геморрагические пузырьки багрово-фиолетового цвета [3].
Описывают также острый наружный неинфекционный отит (химический, контактный, экзематозный, реактивный и БДУ). Наружный отит может проявляться также перихондритом ушной раковины.
Воспаление при наружном отите в 98% случаев вызывают бактерии – преимущественно Pseudomonas aeruginosa и Staphylococcus aureus, реже – Staphylococcus epidermidis, Streptococcus pyogenes, Streptococcus pneumoniaе, Enterococcae, Escherichia coli, Proteus spp., Klebsiella pneumoniaе, Mycoplasma pneumoniaе, анаэробы; грибы (Candida albicans и рода Aspergillus), значительно реже – вирусы [2, 4-7].
К причинам возникновения наружного отита относят: неправильно выполняемые процедуры гигиены в этой области, травмы кожного покрова (ссадины, трещины или эрозии), попадание в уши инородных тел, укусы насекомых, ожоги, отморожения, воздействие хлорированной воды, нарушение образования серы, использование берушей и вкладышей при пользовании слуховым аппаратом или аудиоплейером, заболевания кожи, СПИД, нарушение миграции эпителия в наружном слуховом проходе. Наружный отит может развиваться на фоне химиотерапии, при приеме цитостатиков, иммунодепрессантов; во время лучевой терапии; при пересадке органов. Поражение наружного уха встречается при Herpes Zoster, роже, псориазе, микоплазмозе, лейшманиозе, демодекозе, красной волчанке, номе, склероме и т. п. [7-9].
Снижение уровня защиты слухового прохода, за который отвечает ушная сера, также является предопределяющим фактором развития воспаления наружного уха. Сера обеспечивает кислую среду и выделение лизоцимов, которые уничтожают попадающие внутрь микроорганизмы. Если по какой-либо причине нарушается продукция серы либо меняется ее состав, это способно спровоцировать ослабление местного иммунитета. Кроме того, к системе защиты относят эпителиальную миграцию в наружном слуховом проходе, которая обеспечивает механизм самоочищения, способствуя удалению не только пылевых частиц, попадающих из воздуха, но и самоудалению ушной серы [10, 11].
В обиходе люди с целью очищения наружного уха используют различные предметы, нередко с острыми краями, которые могут травмировать кожу наружного слухового прохода. Так как эти предметы предварительно не обрабатывают антисептическими средствами, то при травмировании одновременно происходит инфицирование. Требуется просвещение населения в отношении правильности выполнения гигиены наружного уха, в т. ч. объяснение опасности использования палочек с ватными кончиками [11-13].
Диффузный наружный отит развивается как осложнение хронического среднего отита при истечении гноя из полости среднего уха. При этом происходит инфицирование наружного слухового прохода вследствие раздражения его гнойным отделяемым, причем в процесс может вовлекаться костная часть наружного слухового прохода. Часто инфекция распространяется и на барабанную перепонку.
Злокачественный наружный отит, как правило, наблюдают у лиц пожилого возраста, страдающих сахарным диабетом. В месте внедрения инфекции образуется инфильтрат с вовлечением костной ткани и околоушной железы. Воспаление при этом протекает агрессивно, распространяясь на височную кость (вызывает остит и ретроградный мастоидит), шилососцевидную область и околоушную железу, что приводит к параличу мышц, иннервируемых лицевым нервом. Распространение инфекции в череп может вызывать поражение черепных нервов, остеомиелит основания черепа, тромбоз бокового синуса и менингит с летальным исходом. Поэтому в этой ситуации так необходима своевременная антибактериальная терапия [14]. Возможно развитие грануляций, которые нарушают отток патологического отделяемого.
Диагностика наружного отита включает анализ жалоб больного, сбор данных анамнеза, общий осмотр, пальпацию околоушной области, при возможности осмотр наружного слухового прохода и отоскопию, мазок отделяемого на флору и грибы и их чувствительность к антибиотикам и антимикотикам, аудиометрическое исследование, реже требуется КТ [4].
Клиника наружного отита зависит от формы заболевания и локализации воспалительного процесса. Основные симптомы при острой форме заболевания: спонтанная, нередко сильная боль при надавливании на tragus (козелок) или дотрагивании до ушной раковины, локальное или распространенное покраснение кожи, сужение наружного слухового прохода, ощущение заложенности уха, наличие отделяемого из уха, симптомы общей интоксикации (повышение температуры тела, слабость, утомляемость и т. п.) имеют место редко – как правило, при выраженной распространенности процесса. При выраженном процессе сужение наружного слухового прохода значительное, вплоть до невозможности осмотра барабанной перепонки. Выраженность симптомов носит различный характер. Возможно увеличение лимфоузлов в околоушной области.
При возможности осуществить отоскопию отмечают покраснение и отек кожи слухового прохода, кожа раздраженная, могут быть заметны участки нарушения ее целостности и мацерация.
Боль может иррадиировать в челюсть, шею и голову, усиливаться во время жевания и при открывании рта. При инфекционном воспалении (при фурункуле наружного уха) и адекватной терапии на 5-7-й день происходят его самопроизвольное вскрытие, истечение гноя, что сопровождается снижением интенсивности боли.
Клиника хондроперихондрита включает отек и гиперемию всей ушной раковины, исключая мочку уха. В дальнейшем возможны образование гнойного экссудата, флюктуации, расплавление хряща с отторжением некротизированных тканей и в последующем деформация ушной раковины [8, 9, 14].
При грибковом и смешанном поражении наружного уха к симптоматике присоединяются зуд в ухе, иногда шум, пленки, корки различной окраски и консистенции на стенках наружного слухового прохода. Отделяемого может быть немного, и оно нередко превращается в пленки. В ряде случаев оно имеет густую творожистую консистенцию разной окраски (в зависимости от рода гриба), а иногда бывает жидким и вытекает наружу. Наружный отомикоз может сопровождаться средним отомикозом с наличием перфорации барабанной перепонки.
При рожистом воспалении в ряде случаев на коже наружного уха имеют место пузырьки с прозрачным содержимым.
Осложнения наружного отита включают стеноз наружного слухового прохода, мирингит, перфорацию барабанной перепонки, региональную диссеминацию инфекции (аурикулярный целлюлит, перихондрит, паротит) и прогрессирование с переходом в злокачественный наружный отит, который может привести к фатальным последствиям.
Лечение
Лечение наружного отита при отсутствии перфорации барабанной перепонки начинают с осторожного очищения слухового прохода путем промывания теплым раствором фурацилина 1:5000 или стерильным физиологическим раствором с последующим тщательным высушиванием с помощью фена или ватных турунд.
Для промывания широко применяют 2% раствор уксусной кислоты, а также раствор ацетата алюминия. Известно, что наиболее благоприятный pH среды для развития Staphylococcus aureus и Pseudomonas aeruginosa находится в диапазоне от 6,5 до 7,3. Перечисленные вещества, создавая кислую среду, препятствуют росту микроорганизмов, в т. ч. грибов. Слабый раствор уксусной кислоты или ацетата алюминия можно использовать для профилактики наружного отита [2].
Целью терапии является воздействие на патоген, вызвавший воспаление. В связи с этим стартовое эмпирическое лечение острого наружного отита заключается в назначении местных противовоспалительных препаратов широкого диапазона действия, исключая ототоксические антибиотики. Реализация этой цели может быть осуществлена путем выбора сложных ушных капель, зарегистрированных в России. Следует помнить о возрастных ограничениях, которые они имеют (табл. 1).
Капли более эффективны, если их вводить в наружный слуховой проход после его очищения с помощью ватника или турунды. Если больной проводит лечение в стационаре, то обычно пропитанную назначенным лекарственным веществом турунду в полость наружного слухового прохода вводит врач. В случаях, когда пациент осуществляет амбулаторное лечение, турунду ввинчивающим движением следует ввести в полость наружного слухового прохода и затем на нее накапать жидкое лекарственное средство или ушные капли.
Результаты отечественных исследователей доказывают эффективность имеющихся у нас в арсенале средств при различных формах и природе наружного отита. Следует упомянуть, что препарат офлоксацин высокоактивен в отношении Pseudomonas aeruginosa [15]. Диоксидин в виде раствора для внутриполостного и наружного применения 10 мг/мл рационален при лечении больных с инфекционным наружным отитом [9]. Препарат цинка гиалуронат, улучшающий трофику и регенерацию тканей, с противомикробной активностью также рекомендован для наружного применения при наружном отите. Его выпускают в виде геля и раствора. Широким антибактериальным спектром обладают мазь и крем мупироцина. Особенно ценным представляется то, что препарат практически не активен против представителей нормальной микрофлоры кожи. Имеются данные об активности препарата в отношении некоторых грибов [16]. Некоторые авторы применяют различные антисептики (бензилдиметил [3-(миристоиламино) пропил]аммоний хлорид моногидрат, йод + [калия йодид + поливиниловый спирт]).
Одним из эффективных средств с антимикробной направленностью является препарат Повидон-йод, действие которого заключается в повреждении йодом клеточной стенки патогенных микроорганизмов. Препарат выпускается под торговым названием Бетадин и, что удобно для ЛОР-практики, имеет 2 формы: раствор и мазь. Концентрированный раствор препарата Бетадин применяется для обработки кожи наружного слухового прохода, а вот при обработке кожи ушной раковины вследствие ее нежности следует использовать лишь разведенные растворы. При вирусном поражении кожи наружного уха рационально использовать концентрированные растворы. При наличии экссудативного процесса в области наружного уха назначают раствор, а при инфильтративных процессах – мазь. Перед применением мази ухо деликатно очищают от скопившихся выделений. Как правило, средство наносится тонким слоем, либо используются пропитанные мазью турунды, что обеспечивает необходимую концентрацию вещества в ушной полости. Излишек мази всегда можно удалить с помощью ватного тампона.
Все лекарственные формы Повидон-йода обладают широким спектром антимикробного действия, а также воздействуют на грибы, спорообразующую флору, простейших, трепонем и некоторых вирусов [17]. Важными свойствами препарата являются отсутствие формирования устойчивости микроорганизмов даже при его достаточно длительном применении, а также высокий профиль безопасности. В двойном слепом рандомизированном исследовании, включившем 40 пациентов с хроническим гнойным средним отитом, было показано, что Повидон-йод не уступает по антибактериальной активности ципрофлоксацину, имея преимущество перед ним в отсутствии формирования резистентности [18]. Был описан клинический опыт применения мази и раствора Бетадина у пациента со злокачественным наружным отитом: на фоне терапии прекратились выделения, улучшился слух, воспалительный процесс кожи наружных слуховых проходов с обеих сторон регрессировал [19].
Ограничением для использования препарата является наличие у пациента гипертиреоза и аллергии на йод. Также он противопоказан при почечной недостаточности.
При осложнениях, которые чаще вызваны P. aeruginosa, при распространении воспаления за пределы наружного уха, а также у больных сахарным диабетом целесообразна системная антимикробная терапия (группы цефалоспоринов, фторхинолонов).
Возможно одновременно назначать физиотерапию в виде КУФ-облучения наружного слухового прохода ежедневно до 2-х биодоз в течение 5-6 дней; светолечения, излучения гелийнеонового лазера, УФО, низкочастотного магнитного поля, фонофореза лекарственных веществ.
Профилактика
Знание причин развития наружного отита определяет профилактические мероприятия в этом отношении. Прежде всего необходимо правильно осуществлять гигиену наружного уха. С этой целью используют регулярные промывания изотоническим раствором морской воды и церуменолитики – средства для удаления скоплений ушной серы. Использование ватных палочек лишь с ограничителем при удалении ушной серы и воды из наружного слухового прохода также можно отнести к профилактическим мероприятиям.
Ни в коем случае нельзя самостоятельно пытаться удалить инородное тело уха, поскольку это часто приводит к травмированию кожи слухового прохода.
С целью профилактики наружного отита следует надевать плавательную шапочку при посещении бассейна с хлорированной водой, мыть уши чистой пресной водой после купания в бассейне, море и других водоемах, защищать уши от попадания в них раздражающих веществ (краски, лака для волос), обращаться к врачу при появлении первых признаков заболевания.
При рожистом воспалении пациента необходимо изолировать от здоровых людей с целью предотвращения распространения инфекции.
Источник
