Когда пройдет отек после операции халюс вальгус
Различают несколько стадий hallux valgus которые отличаются как клинической картиной так и требованиями к тактике лечения.
Первая стадия hallux valgus чаще всего проявляется только изменениями на 1 луче стопы (первой плюсневой кости и 1 пальце). На этой стадии происходит небольшое отклонение 1 плюсневой кости кнутри (межплюсневый угол менее 13 градусов) и соответствующим отклонением 1 пальца кнаружи (угол вальгуса менее 25 градусов). На первой стадии пациентов беспокоит формирование “косточки” по внутренней поверхности головки 1 плюсневой кости, которое может приводить к бурситу- воспалению подкожной синовиальной сумки. На этой стадии пациенты чаще хотят просто избавиться от косточки, и не готовы к радикальному хирургическому лечению, так как после него следует длительный реабилитационный период. По сути это косметическое вмешательство, которое состоит из резекции костного экзостоза в обалсти головки 1 плюсневой кости, бурсэктомии, пластики суставной капсулы.
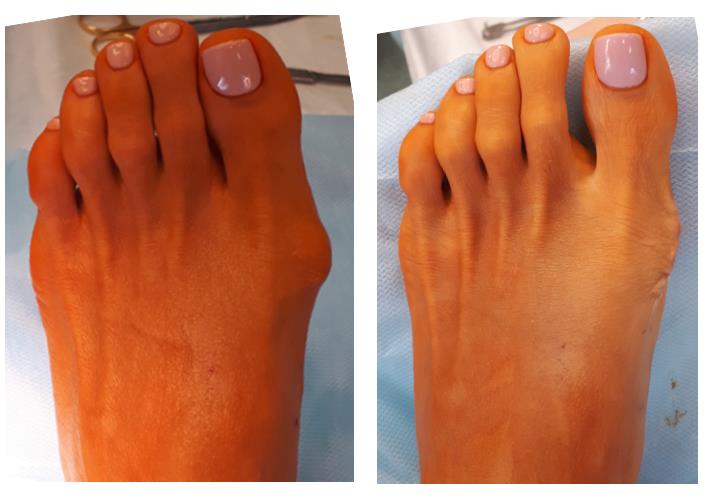
Клинический пример хирургического вмешательства по поводу халюс вальгус 1 степени у женщины 45 лет, которую в большей степени беспокоил косметический изъян и эпизодическое воспаление подкожной синовиальной сумки при ношении узкой обуви и физической нагрузке.

Так как пациентка была заинтересована в максимально быстрой реабилитации то ей была выполнена резекция костного экзостоза, бурсэктомия и пластика суставной капсулы. Такая операция не сопровождается созданием искусственного перелома 1 плюсневой кости – остеотомией, поэтому не требуется 6-недельный период ношения специальной обуви (ботинки Барука) и переход к обычной обуви возможен уже через 2 недели после операции.
Однако риск рецидива образования “косточки” и последующего возобновления деформации при подобных вмешательтсвах достаточно высокий. По этой причине после такого вмешательства через какое то время может потребоваться полноценная корригирующая остеотомия.
На второй стадии Халюс Вальгус происходит дальнейшее отклонение 1 плюсневой кости кнутри (межплюсневый угол 13-15 градусов) и кверху с дальнейшим увеличением угла вальгуса (26-40 градусов). На этой стадии также возможно вовлечение 2-3-4-5 лучей стопы. За счёт постепенного распластывания поперечного свода 5 плюсневая кость начинает отклоняться кнаружи, а 5 палец при этом смещается кнутри, картина зеркальная деформации 1 луча. 2-3-4 плюсневые кости при этом постепенно начинают опускаться вниз. Это приводит к их перегрузке, которая может провляться болями и формированием “натоптыша” под головками 2-3 плюсневых костей.
Клинический пример хирургического лечения hallux valgus 2 степени. Пациентка П. 32 лет, обратилась в клинику в связи с прогрессированием деформации 1 пальцев обеих стоп, усилением болей в области 1 плюсне-фаланговых суставов обеих стоп, трудностями с подбором обуви. Вальгусная деформация 1 пальцев или Hallux Valgus является наиболее частой причиной обращения за хирургической помощью к ортопедам, занимающимся проблемами стоп.
При клиническом осмотре обращает на себя внимание наружное отклонение 1 пальцев, расширенный и уплощённый поперечный свод стопы, нарушение плюсневой формулы, гиперкератозы по внутренней и тыльной поверхностям 1 плюсне-фаланговых суставов.
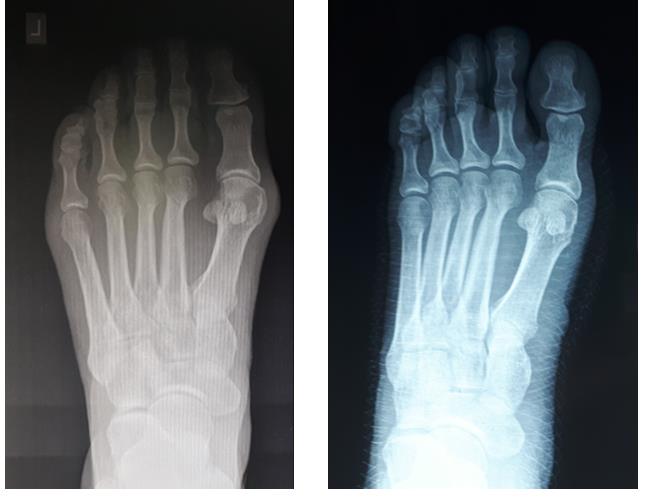
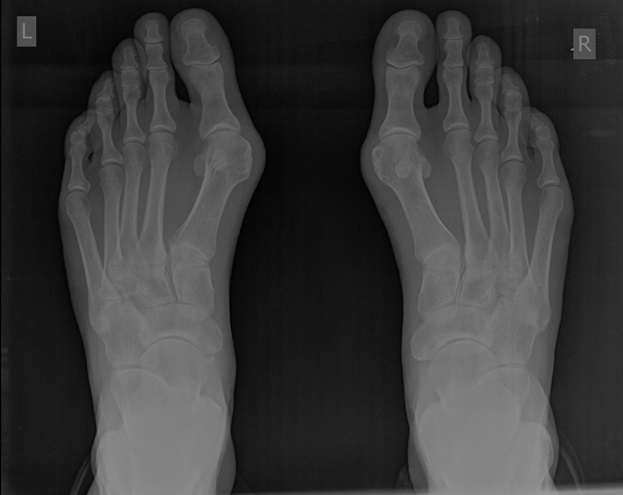
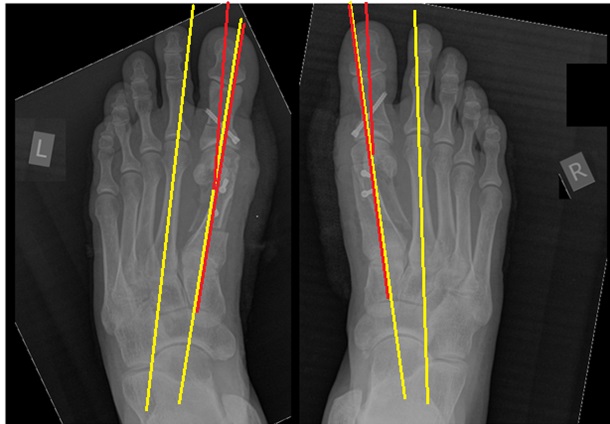
При планировании оперативного пособия выполняются рентгенограммы в прямой и боковой проекции. Производится расчёт углов вальгусного отклонения 1 пальца, угол между 1 и 2 плюсневыми костями, угол артикуляции 1 плюсневой кости. Исходя из рассчитанных углов, выбирается оптимальный метод остеотомии для коррекции имеющейся деформации.
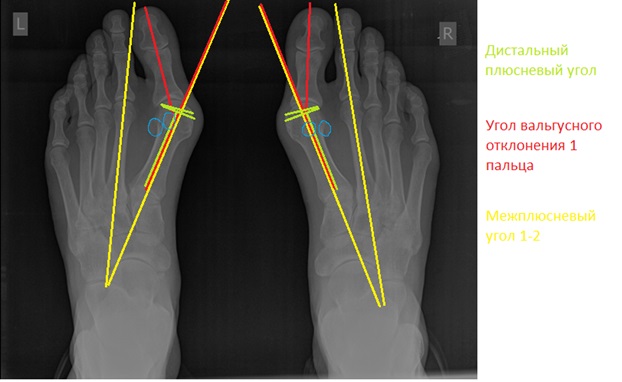
Хирургическая тактика обсуждается с пациентом. Разъясняются особенности хирургического доступа, анестезиологического пособия, последующей реабилитации. Эту пациентку беспокоила деформация только 1 луча, вмешательства на 2-3-4-5 лучах стопы не потребовались.
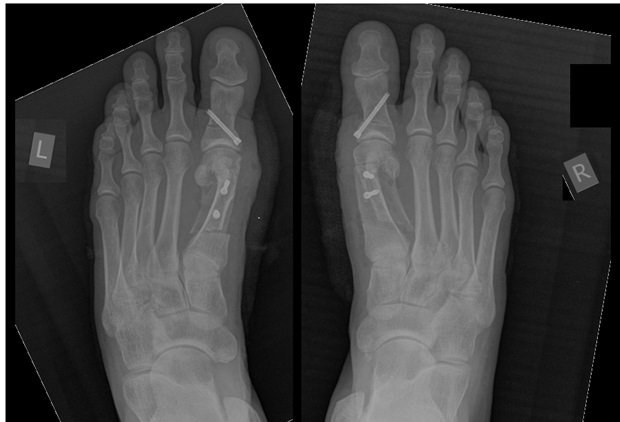
Корригируюшие остеотомии выполняются чаще всего под спинальной анестезией, хотя возможно выполнение данного вмешательства и под проводниковой анестезией на уровне голеностопного сустава и стопы, в зависимости от предпочтений больного.
1-е сутки после корригирующей остеотомии Халюс Вальгус
Первые сутки после операции желательно находится в клинике и максимально следовать постельному режиму для уменьшения послеоперационного отёка и болей. На следующий день после операции выполняется перевязка и разрешается ходьба в специальной обуви – ботинках Барука, с разгрузкой переднего отдела стопы. Использование данной обуви целесообразно на протяжении 6 недель после операции, с последующим постепенным переходом к обычной обуви в течение 2 недель.
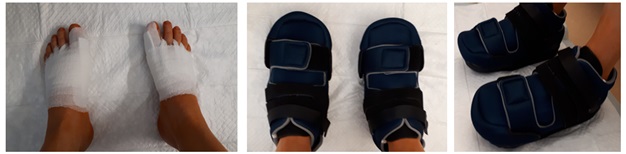
Первые 2 недели после корригирующей остеотомии Hallux Valgus.
В большинстве случаев пациент находится в клинике 2-3 суток до купирования острого болевого синдрома, после чего выписывается на амбулаторное долечивание. Перевязки желательно выполнять 1 раз в 2 дня, снятие швов на 14 сутки после операции. Возможно использование внутрикожных швов по желанию пациента, это избавляет от необходимости их удаления. С целью снижения болевого синдрома и послеоперационного отёка всем пациентам рекомендуется возвышенное положение нижних конечностей, и использование холода местно по 30 минут каждые 4 часа на протяжении первых двух недель после операции.
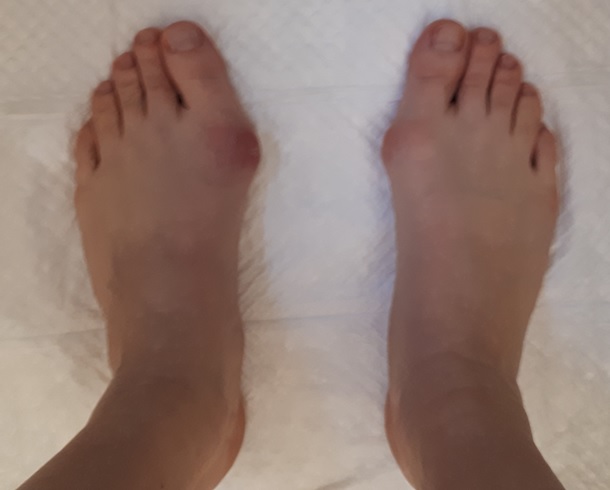
Отёк и послеоперационная гематомы нарастают, как правило, в течение 3 суток после операции, после чего постепенно регрессируют в течение 6 недель. Внешний вид стоп на 5 сутки после операции (наиболее сильно выраженный отёк и гематомы).
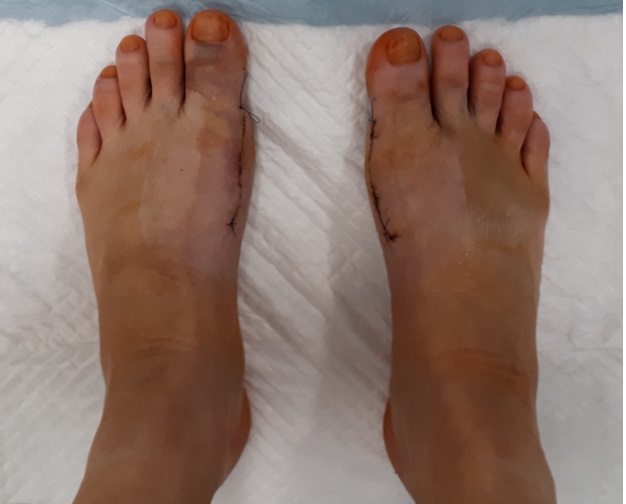
3-6 неделя после корригирующей остеотомии Халюс Вальгус.
После снятия швов пациент занимается пассивной ЛФК в 1 плюсне-фаланговых суставах, продолжает ходить в обуви Барука, использует лёд и анальгетики по мере необходимости.
После 6 недели от операции по поводу Халюс Вальгус.
Через 6 недель выполняются контрольные рентгенограммы, если на них всё в порядке, то разрешается ходьба с нагрузкой на передний отдел стопы. Также на этом этапе целесообразно выполнение ЛФК и физиотерапевтических процедур направленных на дальнейшую разработку движений в 1 плюсне-фаланговом суставе.
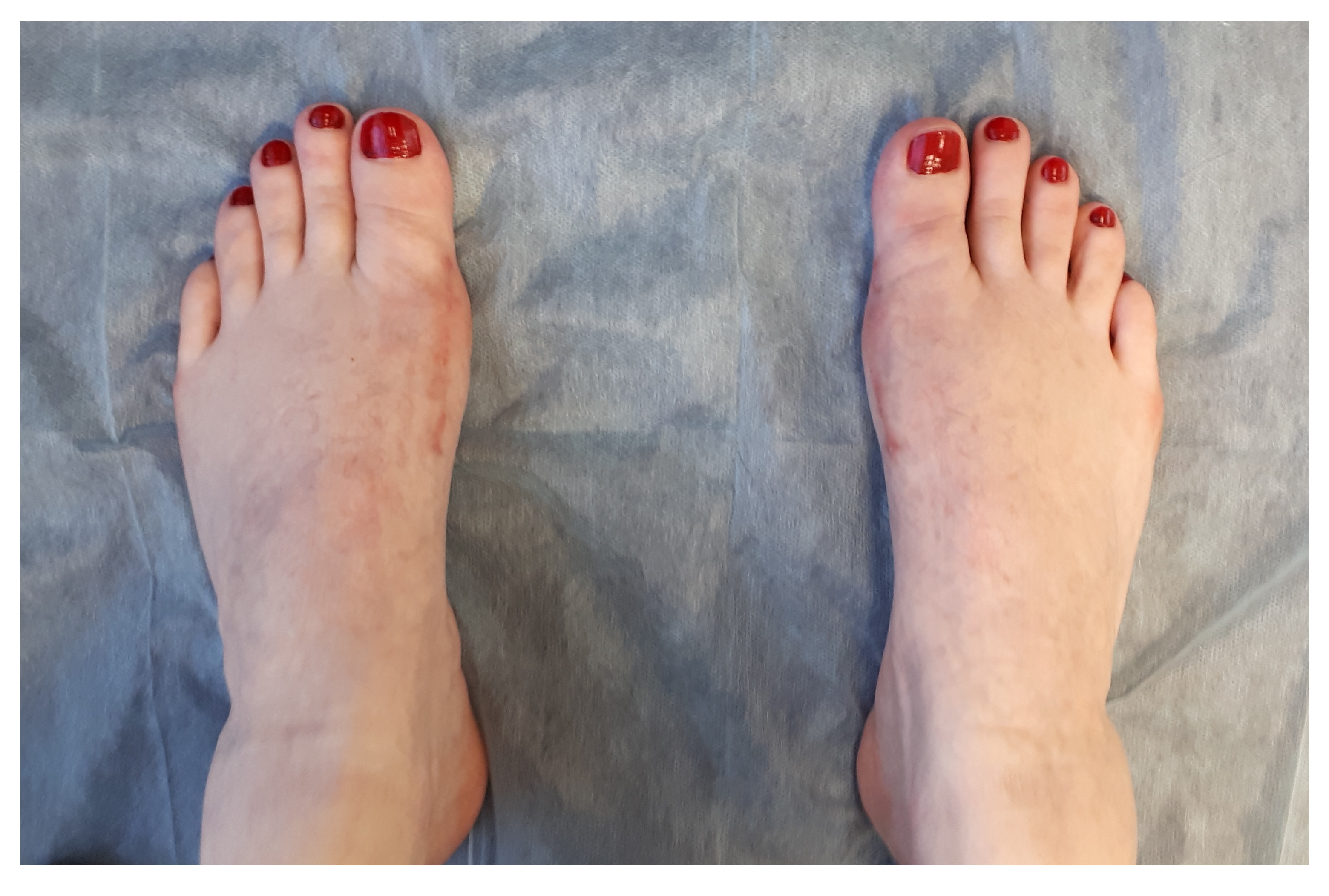
Небольшой отёк в области пальцев сохраняется длительное время до 6-12 месяцев после вмешательства. Спортивные нагрузки не рекомендуются на протяжении 3 месяцев после операции. Внешний вид стоп через год после операции. Послеоперационные рубцы к этому времени становятся практически незаметны, отёк полностью уходит, амплитуда движений в плюсне-фаланговых суставах полностью восстанавливается.
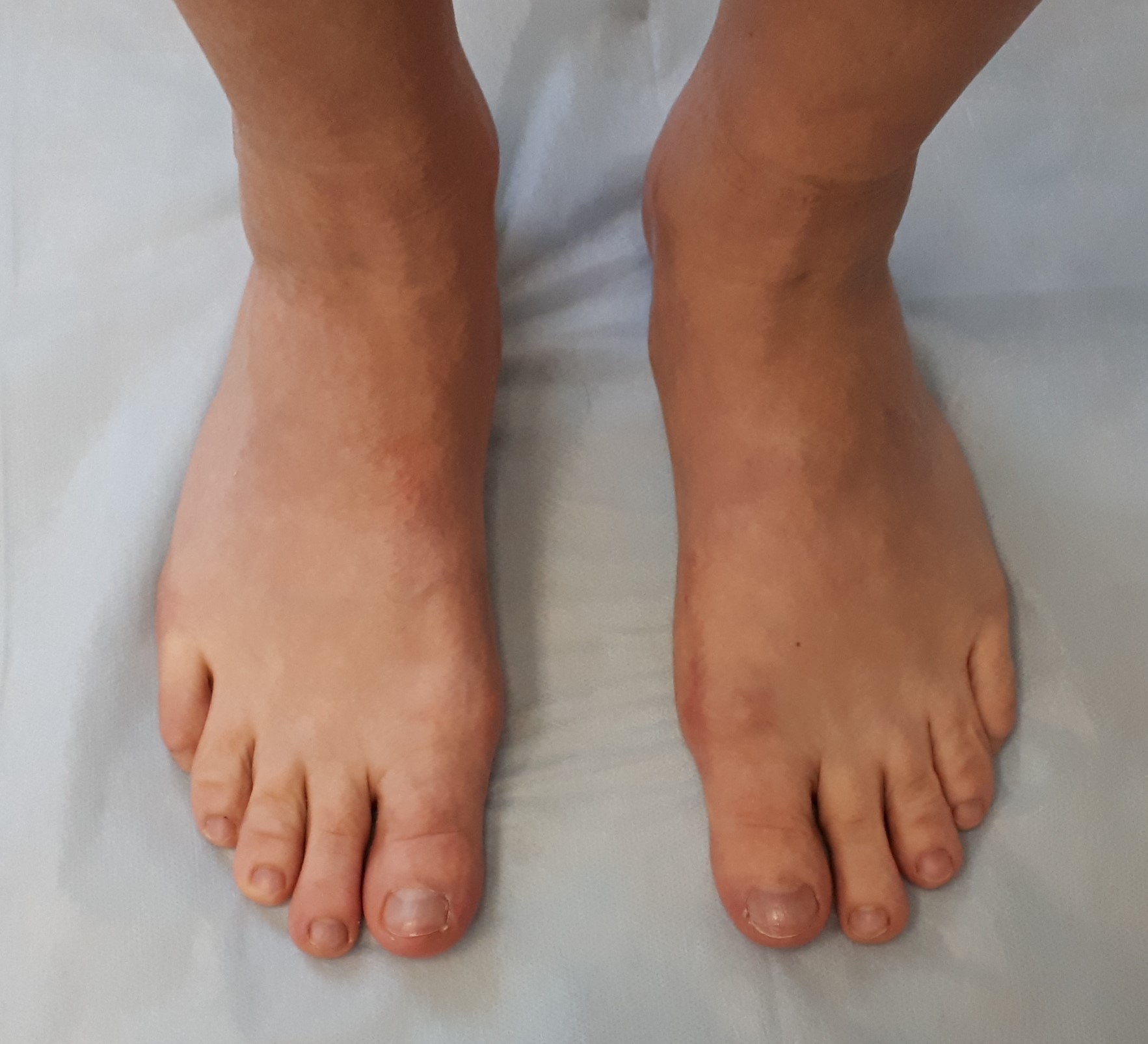
На 3 стадии hallux valgus на первый план выходит метатарсалгия – боль в проекции головок 2-3 плюсневых костей. Дальнейшее распластывание поперечного свода приводит к ещё большему увеличению деформации. Межплюсневый угол превышает 15 градусов, угол вальгуса 1 пальца больше 40 градусов. Головки 2-3 плюсневых костей опускаются ещё ниже, и берут на себя большую часть нагрузки при ходьбе. Так как природой не предполагается такая нагрузка, то связочный аппарат по подошвенной поверхности 2-3 плюсне-фаланговых суставов постепенно перетирается, что приводит к формированию молоткообразной и когтеобразной деформаций 2-3 пальцев. На 3 стадии халюс вальгус вмешательство всегда индивидуально, так как степень деформации различных лучей сильно различается. Чаще всего требуется вмешательство одновременно на 3-4-5 лучах, с выполнением 8-10 остеотомий. Подобные вмешательства сопровождаются тяжёлым реабилитационным периодом.
Клиника К+31 специализируется на выполнении оперативных вмешательств при всех степенях hallux valgus. В нашейклинике для операций по поводу халюс вальгус нами используютсятолько современное оборудование и импланты.
Hallux Valgus – только вершина айсберга, наиболее явное из проявлений поперечного плоскостопия. Помимо этой деформации поперечное плосостопие вызывает огромное количество других проблем таких как перегрузочная метатарсалгия, молоткообразная деформация 2-3-4 пальцев, неврома Мортона, повреждение плантарной пластинки. Поэтому при лечении Hallux Valgus нужно всегда стремится к коррекции поперечного свода стопы а не только исправлению косметической деформации.
Источник
2015 просмотров
9 февраля 2020
Здравствуйте. Я 16 января этого года перенесла операцию на ноги (халюс вальгус и остеоартроз больших пальцев ног). Через две недели сняли швы и выписали из больницы с благополучным самочувствием. Назначен детралекс по 1000 мг ( пью его утром). Также продолжаю пить магний диаспорал по 1 саше. Мало пью воды . Мало двигаюсь ; больше сижу-лежу. Но через день после снятия швов, это с начала февраля, у меня отекли ступни обеих ног и отек не спадает больше недели. До этого три месяца ( ноябрь, декабрь, январь) я принимала гинкор форт по 1 капсуле 2 раза в день и также магний. Всегда раньше много пила чистой воды и была очень активной. Пожалуйста, дайте мне рекомендации по лечению и ,быть может, по питанию. И Может быть мне возобновить принимать гинкор форт? С уважением. Людмила Геннадьевна.
Хронические болезни: Атрофический гастрит, атрофический колит, синусит.
На сервисе СпросиВрача доступна консультация флеболога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Педиатр
Здравствуйте сколько вам лет?
Прикрепите пожалуйста фото
Людмила, 9 февраля 2020
Клиент
Педиатр
Людмила, 9 февраля 2020
Клиент
Елена, давление рабочее 110/70. Сейчас я не знаю какое и возможности измерить пока нет.
Педиатр
Прикрепите пожалуйста фото
Людмила, 9 февраля 2020
Клиент
Честно:к сожалению у меня не хватает толку это сделать
Хирург
Людмила Геннадьевна, здравствуйте !
Отёки нижних конечностей, возникших одновременно с обеих сторон встречаются крайне редко ! Ведь при венозной патологии отёк возникает тогда, когда возникает тромбофлебит , закупоривается просвет вены тромбом , возникает застой в венозной системе ниже места закупорки и начинают возникать отёки ! И предположить ,что одновременно у вас возник тромбофлебит сразу вен обеих ног , крайне маловероятно ! За 38 лет работы , подобное приходилось видеть в 2 -3 случаях !
Причина Ваших отёков может быть связана либо с слабой работой
Людмила, 9 февраля 2020
Клиент
Яков, мне 61 год. И я чувствую , что на одной ноге отек больший , чем на другой
Людмила, 9 февраля 2020
Клиент
Яков, Вы не дописали мне ответ?
Хирург
Прошу прощения , случайно отправился к Вам неполный текст!
Людмила Геннадьевна, здравствуйте !
Отёки нижних конечностей, возникших одновременно с обеих сторон встречаются крайне редко ! Ведь при венозной патологии отёк возникает тогда, когда возникает тромбофлебит, закупоривается просвет вены тромбом , возникает застой в венозной системе ниже места закупорки и начинают возникать отёки ! И предположить ,что одновременно у вас возник тромбофлебит сразу вен обеих ног , крайне маловероятно ! За 38 лет работы , подобное приходилось видеть в 2 -3 случаях !
Причина Ваших отёков может быть связана либо с слабой работой сердца либо с слабой работой почек ,а иногда такое может быть пи лишней массе тела и при наличии привычки , сидеть длительное время ,свесив ноги вниз !
Я Вам рекомендую обратиться к терапевту, проверить сердце (ЭКГ, ЗхоКГ), проверить работу почек !
Что же касается вен , то могу кое – что добавить тому ,что Вы принимаете уже .
То ,что Вы принимаете Детралекс, это правильно , заменить его не нужно !Дополнительно ,могу рекомендовать :
-ЭЛАСТИЧНАЯ КОМПРЕССИЯ КОНЕЧНОСТИ, – ВТОРОЙ КЛАСС (ЭТО ОЗНАЧАЕТ, ЧТО НОГУ НУЖНО ЗАБИНТОВАТЬ ЭЛАСТИЧНЫМ БИНТОМ ОТ УРОВНЯ ОСНОВАНИЙ ПАЛЬЦЕВ ДО ПАХОВОЙ ОБЛАСТИ ЛИБО НОСИТЬ ЭЛАСТИЧНЫЙ ЧУЛОК) ;
– ДЛИТЕЛЬНОЕ СТОЯНИЕ НА НОГАХ ИЛИ ДЛИТЕЛЬНОЕ СИДЕНИЕ С СВИСАНИЕМ НОГИ ВАМ НЕ ЖЕЛАТЕЛЬНО, А КОГДА ЛЕЖИТЕ, ТО ЛУЧШЕ НОГУ ДЕРЖАТЬ НА ПОДУШКЕ ;
– ДЕТРАГЕЛЬ ОБРАБОТАТЬ ОБЛАСТЬ СТОП 2 РАЗА В ДЕНЬ !
Удачи Вам
Людмила, 9 февраля 2020
Клиент
Яков, спасибо Вам большое. А гинкор форт дополнительно пить или не нужно? Давление мое всегда было 110/70. Сейчас не знаю. Но на одной стопе под пальцем как будто небольшой пузырь и он мне мешает, как распирает , но не болит. Это не проходит за ночь. И верхняя часть большого пальца ноги занемела. Может быть мне стоит больше двигаться? Я почти не хожу . Я случайно отправила не то фото и не могу его убрать , извиняюсь.
Хирург
Ожирение у Вас имеет место или нет ?
Людмила, 9 февраля 2020
Клиент
Яков, нет ; при росте 164см мой вес 56 кг
Людмила, 9 февраля 2020
Клиент
Яков, отправила фото. Ещё я скажу , что накануне мне пришлось много походить ( переезд поездом) ,ещё я вымыла по рекомендации ноги и не обработала их( но в рекомендации было так написано) .
Хирург
Детралекс , если Вы его переносите хорошо , то заменить или дополнительно принимать на Гинкор форте , – не стоит !
Более того , если у Вас такая небольшая масса тела , то хотел бы порекомендовать уменьшить дозу Детралекса и принимать по 500мг. 1 раз в день !
При такой массе тела основных Ваших положений должно быть 2 : либо лежать и положить ноги высоко на подушку или подлокотник либо ходить ! Вам не желательно сидеть , свесив ноги вниз или длительное время стоять на одном месте!
По возможности , не забудьте обратиться к кардиологу и терапевту !
Людмила, 9 февраля 2020
Клиент
Спасибо большое. Действительно , как только я стою чуть дольше минуты , у меня ноги как будто распирает от давления. Но пока я лежала две недели в больнице, у меня и близко такого ощущения не было. Спасибо Вам большое , я всё поняла. Буду придерживаться рекомендаций.
Хирург
На фото имеется небольшая отёчность , но это не критично !
Оцените, насколько были полезны ответы врачей
Проголосовало 4 человека,
средняя оценка 2.5
Отек ног
20 мая 2015
Марина
Вопрос закрыт
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою 03 онлайн консультацию от врача эксперта.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
Рентген.
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
Миниинвазивное вмешательство.
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Операция McBride
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
McBride.
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
SERI
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
SERI.
CHEVRON
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
CHEVRON.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
SCARF
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
SCARF.
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.
К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
Туфли Барука.
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.
Источник
