Кардиогенный отек легких рентген
Бадмаев К.
НМИЦ детской онкологии, гематологии и иммунологии им. Д.Рогачева
5/5 (19)
Отек легких
Это патологическое состояние, обусловленное накоплением избыточного количества внесосудистой жидкости в легочном интерстиции. Отек легких может развиться вследствие увеличения разницы между гидростатическим давлением в капиллярах легких и коллоидно-осмотическим давлением плазмы, а также повышения проницаемости сосудистой стенки, что приводит к перераспределению жидкости из капилляров в интерстициальное пространство.
В норме через стенку легочных капилляров часть плазмы крови проникает в межальвеолярные пространства, которая резорбируется обратно в кровеносное русло в венозной части легочных капилляров и выводится из межальвеолярного пространства через лимфатические сосуды. [1,2]
Накопление внесосудистой жидкости может происходить в результате действия одного или нескольких факторов:
- увеличение градиента гидростатического давления
- повышение проницаемости сосудистой стенки
- замедление лимфоттока
- снижение онкотического давления крови
В классификации отека легких рентгенологически выделяют интерстициальный или альвеолярный типы в зависимости от локализации внесосудистой жидкости.
По этиологии отеки легких делят на две группы: кардиогенные и некардиогенные.
- Кардиогенные
Общим звеном патогенеза среди кардиогенных причин отека легких является повышение гидростатического давления в легочных капиллярах в результате нарушения оттока крови из легкого в большой круг кровообращения или в связи с увеличением объема крови, протекающей через легкое.
- левожелудочковая недостаточность (аритмии, миокардиты, миокардиодистрофии, пороки сердца, ИБС, постинфарктный кардиосклероз)
- механическая преграда в левых камерах сердца или в легочных венах (недостаточность или стеноз митрального клапана, сдавление легочных вен, обтурация атриовентрикулярного отверстия)
- перегрузка жидкостью (гипергидратация)
- Некардиогенные
Чаще всего при некардиогенном отеке легких происходит повреждение стенок легочных капилляров. Происходит это в результате различных эндогенных и экзогенных воздействий на микроциркуляторное русло. Наиболее существенными факторами являются воспалительные и инфекционные процессы, шок, аспирация. В основе патологического процесса лежит стаз крови в легочных капиллярах, разрушение форменных элементов и высвобождение биологически активных веществ, разрушающих стенки сосудов.
- постобструктивный отек легких
- тромбоэмболия легочной артерии
- респираторный дистресс-синдром
- нейрогенный отек легких
- острое посттрансфузионное повреждение легких (TRALI)
- отек легких после трансплантации легких и т.д. [3,4]
Отек легких приводит к резкому нарушению газообмена в легких и развитию гипоксии.
Клинически при отеке легких определяется одышка, тахипноэ, цианоз, вынужденное положение – ортопноэ, отмечается беспокойство, обильное потоотделение, выделение пенистой мокроты розового цвета.
Рентгенологические признаки отека легких неспецифичны. На рентгенограмме может определятся понижение прозрачности легочных полей (симптом «матового стекла») (при интерстициальном отеке легких), или множественные расплывчатые, сливающиеся между собой очаговые тени (при альвеолярном отеке). Также выявляют усиление и деформацию легочного рисунка, нечеткость контуров сосудов, расширение и потеря структурности тени корней легких, увеличение размеров тени сердца, появление линий Керли В (Линии Керли – тонкие линейные затемнения в легочной ткани, обусловленные интерстициальной инфильтрацией, тип В – короткие, параллельные, расположены на периферии легких), инфильтрация в перибронхиальных отделах, расширение корней легких с нечеткими контурами в виде «крыльев бабочки», выпот в плевральной полости. [5,6]
Клинический случай
Пациентка, 11 лет, поступила в НМИЦ ДГОИ им. Дмитрия Рогачева в отделение гематологии/онкологии старшего возраста для курса ПХТ, в связи с злокачественным новообразованием яичника, увеличением брюшной полости из-за опухоли и выраженным интоксикационным синдромом. У пациентки отмечалось ухудшение состояния, в связи с выраженной отрицательной динамикой в виде резкого развития анемического синдрома (кровоизлияния в опухоль), появления дыхательной недостаточности, болевого и отечного синдромов. Была переведена в отделение реанимации и интенсивной терапии. В отделении пациентку перевели на ИВЛ, был установлен дренаж в брюшную полость с целью декомпрессии. За время терапии в отделении отмечалась отрицательная динамика в виде нарастания дыхательной недостаточности потребовавшее ужесточение параметров ИВЛ, а также прогрессии почечной недостаточности.
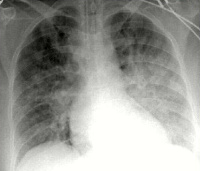
Была выполнена рентгенография грудной клетки при дыхании.
На обзорной рентгенограмме грудной клетки в прямой проекции определяется субтотальная инфильтрация обоих легких преимущественно за счет уплотнения легочного интерстиция. Увеличение размеров сердца за счет левых отделов. Отмечается расширение и неструктурность корней легких. Выявленная рентгенологическая картина соответствует отеку легких.
Список использованной литературы
- Gluecker T, Capasso P, Schnyder P et-al. Clinical and radiologic features of pulmonary edema. Radiographics. 19 (6): 1507-31.
- Aberle DR, Wiener-kronish JP, Webb WR et-al. Hydroic versus increased permeability pulmonary edema: diagnosis based on radiographic criteria in critically ill patients. Radiology. 1988;168 (1): 73-9.
- Schnyder PA, Sarraj AM, Duvoisin BE et-al. Pulmonary edema associated with mitral regurgitation: prevalence of predominant involvement of the right upper lobe. AJR Am J Roentgenol. 1993;161 (1): 33-6.
- Singh A, Biswal N, Nalini P et-al. Acute pulmonary edema as a complication of anti-snake venom therapy. Indian J Pediatr. 2001;68 (1): 81-2.
- Khan AN, Al-Jahdali H, Al-Ghanem S et-al. Reading chest radiographs in the critically ill (Part II): Radiography of lung pathologies common in the ICU patient. Ann Thorac Med. 2009;4 (3): 149-57.
- Ware LB, Matthay MA. «Clinical practice. Acute pulmonary edema». N. Engl. J. Med. 353 (26): 2788-96.
Источник
Кардиогенный отек легких – это патологическое состояние, которое характеризуется перфузией жидкости из легочных сосудов в интерстициальное пространство и альвеолы. Является следствием острой сердечной недостаточности. На начальном этапе болезни у пациента выявляется акроцианоз, тахикардия, одышка. По мере развития патологии из дыхательных путей начинает выделяться пена белого или розоватого цвета. Определяются признаки гипоксии. Диагноз выставляется на основании клинической картины и анамнестических данных. Лечение включает кислород, пропущенный через 70% этиловый спирт, ИВЛ, наркотические анальгетики, петлевые мочегонные, нитраты. По показаниям применяются кардиотоники, бронхолитики.
Общие сведения
Кардиогенный отек легких (КОЛ) – накопление жидкости в легочных пузырьках или интерстициальном пространстве. Обычно наблюдается у пациентов, имеющих кардиологический анамнез. Возникает в виде преходящего осложнения, купировать которое иногда удается на догоспитальном этапе. Вне зависимости от результатов оказания первой помощи пациент подлежит госпитализации в ОРИТ. Частота встречаемости у мужчин несколько выше, чем у женщин, соотношение – примерно 7:10. Это обусловлено несколько более поздним развитием атеросклероза и коронарной патологии у представительниц женского пола. Кардиогенный ОЛ может отмечаться при сердечной недостаточности любого происхождения, однако чаще диагностируется при ослаблении функции левого желудочка.

Кардиогенный отек легких
Причины
Нарушения в работе сердца возникают при органических изменениях органа, значительном увеличении ОЦК, под действием некардиогенных факторов. Определение первопричины – важный диагностический этап, поскольку от этиологии состояния зависит схема лечения. К числу заболеваний, при которых развивается отек сердечного происхождения, относятся:
- Левожелудочковая недостаточность (ЛН). Является истинным ухудшением сократительной способности сердца, чаще всего становится причиной гидротизации легких. Наблюдается при миокардитах, остром инфаркте миокарда, локализованном в соответствующей зоне, аортальном стенозе, коронарном склерозе, гипертонической болезни, недостаточности аортального клапана, аритмиях различного происхождения, ИБС.
- Увеличение ОЦК. Отмечается при острой почечной недостаточности, на фоне нарушения водного баланса. Жидкость, введенная больному внутривенно или употребленная им через рот, не выводится из организма, формируется КОЛ. Аналогичная ситуация создается при неверно подобранном объеме инфузионной терапии, тиреотоксикозе, анемии, циррозе печени.
- Легочная венозная обструкция. Причина – органические пороки развития венозной системы. Определяется при митральном стенозе, аномальном впадении легочных вен, их гипоплазии, формировании сосудистых мембран, фиброза. Кроме того, данное состояние возникает при наличии послеоперационных рубцов, сдавлении сосуда опухолью средостения.
- Некардиальные причины. Сердечные нарушения и, соответственно, пульмональный отек может стать результатом острого отравления кардиотоксическими ядами, нарушений мозгового кровообращения с поражением зон, отвечающих за работу сердца и сосудистый тонус, травм черепа. Патология нередко является симптомом шока любой этиологии.
Патогенез
Кардиогенный пульмональный отек имеет два механизма развития. При истинной левожелудочковой недостаточности происходит ослабление сократительной способности левого желудочка. Сердце оказывается не в состоянии перекачать всю кровь, поступающую из легочных вен. В последних возникает застой, повышается гидростатическое давление. Второй патогенетический механизм встречается при гипергидратации. Левый желудочек при этом работает нормально, однако его объем оказывается недостаточным для того, чтобы вместить в себя всю поступающую кровь. Дальнейшее развитие процесса не отличается от истинной разновидности ЛН.
Выделяют три этапа формирования КОЛ. На первом наблюдается растяжение крупных легочных сосудов, активное вовлечение в процесс венул и капилляров. Далее жидкость начинает скапливаться в интерстициальном пространстве. Раздражаются J-рецепторы интерстиция, появляется упорный кашель. В определенный момент соединительная ткань легких переполняется жидкостью, которая начинает пропотевать в альвеолы. Происходит вспенивание. Из 100 мл плазмы образуется до полутора литров пены, которая при кашле отделяется наружу через дыхательные пути.
Симптомы
Приступ чаще начинается ночью. Больной просыпается с ощущением удушья, принимает вынужденное полусидячее или сидячее положение с упором руками в кровать. Такая позиция способствует подключению вспомогательной мускулатуры и несколько облегчает дыхание. Возникает кашель, чувство нехватки воздуха, одышка более 25 вдохов в минуту. В легких выслушиваются различимые на расстоянии сухие свистящие хрипы, дыхание жесткое. Тахикардия достигает 100-150 уд/мин. При осмотре выявляется акроцианоз.
Переход интерстициального кардиогенного легочного отека в альвеолярный характеризуется резким ухудшением состояния пациента. Хрипы становятся влажными, крупнопузырчатыми, дыхание клокочущее. При кашле выделяется розоватая или белая пена. Кожа синюшная или мраморного оттенка, покрыта большим количеством холодного липкого пота. Отмечается беспокойство, психомоторное возбуждение, страх смерти, спутанность сознания, головокружение. Пульсовый разрыв между систолическим и диастолическим АД сокращается.
Уровень давления зависит от патогенетического варианта болезни. При истинной недостаточности левого желудочка систолическое АД снижается до показателей менее 90 мм рт. ст. Развивается компенсаторная тахикардия выше 120 ударов в минуту. Гиперволемический вариант протекает с подъемом артериального давления, увеличение ЧСС при этом сохраняется. Возникают сжимающие боли за грудиной, которые могут свидетельствовать о вторичном приступе ИБС, инфаркте миокарда.
Осложнения
Осложнения преимущественно связаны с гипоксией и гиперкапнией. При длительном течении болезни происходит ишемическое поражение клеток головного мозга (инсульт), что в дальнейшем приводит к интеллектуальным и когнитивным расстройствам, соматическим нарушениям. Недостаточное содержание кислорода в крови становится причиной кислородного голодания внутренних органов, что нередко заканчивается частичным или полным прекращением их деятельности. Наиболее опасна ишемия миокарда, которая может завершаться развитием инфаркта, фибрилляции желудочков, асистолии. На фоне кардиогенного отека иногда наблюдается присоединение вторичной инфекции и возникновение пневмонии.
Диагностика
Предварительный диагноз устанавливается бригадой скорой помощи. Дифференциация проводится с отеком легких несердечного происхождения. Определить причину болезни при первом контакте с пациентом затруднительно, поскольку клинические признаки КОЛ и патологии другого генеза практически не отличаются. Критерием постановки диагноза является наличие в анамнезе хронического сердечного заболевания, аритмии. В пользу несердечной причины свидетельствует наличие тиреотоксикоза, эклампсии, сепсиса, массивных ожогов, травм. В стационаре список диагностических мероприятий расширяется, пациенту показаны следующие обследования:
- Физикальное. При аускультации определяются сухие или влажные хрипы, при перкуссии отмечается появление «коробочного» звука. При сохраненном сознании больной занимает вынужденное положение, при психомоторном возбуждении мечется, не отдает себе отчета в происходящем.
- Лабораторное. В крови обнаруживаются признаки гипоксемии и гиперкапнии. SpО2 менее 90%, PaО2 менее 80 мм рт. ст., pH менее 7.35, лактат более 2 ммоль/литр. При гипергидратации уровень ЦВД превышает 12 мм водного столба. Если причиной патологии является инфаркт, в крови увеличиваются концентрации кардиоспецифического тропонина, КФК и КФК МВ.
- Инструментальное. На ЭКГ выявляются признаки пароксизмальных нарушений, острого коронарного синдрома, ишемии миокарда (коронарная т-волна, подъем сегмента ST). Рентгенография свидетельствует о снижении пневматизации полей легких по типу снежной бури, при альвеолярной разновидности просматривается затемнение в виде бабочки. На УЗИ сердца определяются признаки гипокинезии левого желудочка.
Лечение кардиогенного отека легких
Терапия на этапе медицинской эвакуации и в стационаре в целом не различается. Вне ЛПУ некоторые методы лечения могут быть проигнорированы из-за отсутствия технической возможности их реализации. Целью первой помощи является устранение клинических проявлений болезни, стабилизация состояния, транспортировка в кардиологическую реанимацию. В медицинском учреждении производят полную ликвидацию пневмонической гипергидратации и вызвавшей ее причины. К числу лечебных методик относятся:
- Оксигенотерапия. При транспортировке осуществляется введение пропущенного через 70% спирт кислорода посредством назальных канюль. В условиях стационара возможен перевод больного на искусственную вентиляцию легких со 100% O2. В качестве пеногасителя используется спирт или тифомсилан. Предпочтительным является инвазивный метод ИВЛ с интубацией трахеи. Вентиляция через маску не применяется в связи с высоким риском аспирации. Для повышения эффективности работы аппарата дыхательные пути очищают от пены с помощью электроотсоса.
- Дегидратация. Для разгрузки малого круга кровообращения и уменьшения ОЦК больной получает петлевые диуретики в высоких дозах. Назначается фуросемид и его аналоги. Использование маннита противопоказано, поскольку вначале он увеличивает поступление жидкости в сосудистое русло, что приводит к усугублению ситуации. По показаниям может быть проведена ультрафильтрация крови с отбором необходимого объема жидкой фракции.
- Анальгезия. Препарат выбора – морфин. Вводится внутривенно под контролем дыхания. Способствует устранению боли и тревожности, расширению сосудов большого круга, уменьшению нагрузки на легочные вены. При выраженном психомоторном возбуждении или болевом синдроме применяется нейролептанальгезия – сочетание наркотического анальгетика с антипсихотическим средством. При САД ниже 90 единиц наркотики и нейротропные препараты противопоказаны.
- Стимуляция сердца. Кардиотонические средства используются только при истинной ЛЖ. Препаратом выбора является дофамин, который подается титрованно через шприц-насос или инфузионную систему с дозатором. Для достижения инотропного эффекта требуются дозы менее 5 мг/кг/час. Для повышения АД дозировки должны превышать указанное значение. Вместо прессорных аминов могут назначаться сердечные гликозиды (коргликон, строфантин).
- Снижение ОПСС. Показаны нитраты (нитроглицерин). Медикаменты этой группы способствуют расширению периферических и коронарных артерий, облегчают работу сердца, способствуют уменьшению притока крови к легким. На этапе транспортировки применяются таблетированные сублингвальные формы, в стационаре выполняется внутривенное введение.
Лечение кардиогенного отека осуществляет врач-реаниматолог. При необходимости пациенту назначают консультации кардиолога или кардиохирурга, терапевта, пульмонолога. Во время пребывания больного в ОРИТ круглосуточно проводят мониторинг АД, ЧСС, ЧДД, SpO2, температуры тела. Ежедневно производят анализы биохимического состава крови, определяют КЩС и электролиты, маркеры острой коронарной патологии, при необходимости измеряют ЦВД.
Прогноз и профилактика
При своевременном начале лечения прогноз благоприятный, кардиогенный ОЛ удается купировать в 95% случаев. Отдаленные перспективы зависят от заболевания, ставшего причиной отека. При отсутствии медицинской помощи больной с высокой степенью вероятности погибает от острого нарушения кровообращения, шока, ишемии головного мозга и сердца. Специфические профилактические мероприятия отсутствуют. Следует своевременно осуществлять диагностику сосудистых и сердечных заболеваний, использовать все существующие возможности их лечения, соблюдать лечебно-охранительный режим, рекомендованный врачом.
Источник
Хроническая сердечная недостаточность – результат снижения сердечного выброса при сердечной недостаточности в сочетании с повышением периферического сосудистого сопротивления или избыточной задержке жидкости.
- Левожелудочковая сердечная недостаточность является наиболее частой причиной снижения сердечного выброса и повышения легочного или системного венозного давления. В легких левожелудочковая недостаточность проявляется расширением легочных сосудов, что приводит к перераспределению жидкости из сосудистого русла в интерстиций, плевральную полость и, наконец, в альвеолы, вызывая отек легких.
- Правожелудочковая сердечная недостаточность обычно развивается или в результате хронической левожелудочкой недостаточности, или в результате патологии легких ведущей к повышению системного венозного давления, приводящего к отеку тканей и асциту.
Классификация рентгенологических симптомов перераспределения легочного кровотока при левожелудочковой недостаточности
I стадия: перераспределение кровотока
Сосуды кровоснабжающие верхние доли легких в норме имеют меньший диаметр, чем сосуды средней и нижних долей. Также, сосудистое русло легких имеет значительную резервную емкость. Таким образом изменение кровотока приводит к наполнению ранее не функционировавших сосудов, а так же вызывает расширение уже функционировавших сосудов. Вначале это приводит к выравниванию тока между верхними и нижними долями легких, а затем – перераспределению из нижних долей в верхние.
Термин перераспределение кровотока при 1 стадии применим только к рентгенограммам грудной клетки выполненным стоя в прямой проекции при полном вдохе. В рутинной клинической практике часть рентгенограмм выполняется сидя, при таких исследованиях гравитационная разница между верхушками и основаниями легких будет значительно ниже; при исследовании в положении лежа происходит выравнивание кровотока между верхушками и основаниями легких, что формирует ложно-положительное перераспределение кровотока.
II стадия: интерстициальный отек
II стадия застойной сердечной недостаточности характеризуется отеком внутридолькового и перибронхиального интерстиция, формируемым за счет повышения давления в капиллярах. При рентгенографии отек внутридольковых перегородок визуализируются в виде линий Керли B (Б), называемых так же септальными линиями, представляющими собой тонкие горизонтальные линейные затемнения протяженностью 1-2 см, имеющие перпендикулярный по отношению к плевре ход, лучше визуализируемые в периферических отделах вблизи реберно-диафрагмальных углов.
Отек перибронхиального интерстиция проявляется утолщением бронхиальных стенок (перибронхиальные муфты) и потерей четкости прикорневого легочного рисунка (снижение прозрачности легких в прекорневых отделах).
При компьютерной томографии интерстициальный отек визуализируется в виде утолщение септальных линий, нежного матового стекла (разница между интактной легочной тканью и зоной отека составляет около 100-150 ед. Х.), двустороннего плеврального выпота.
При наличии злокачественного новообразования на первое место в дифференциальном ряду выступает не отек, а лимфогенный карценоматоз.
Матовое стекло – первые проявления альвеолярного отека, которые предшествуют консолидации.
III стадия: альвеолярный отек
Данная стадия характеризуется продолжительным выходом жидкости в интерстиций в количестве, которое лимфатическая дренажная система неспособна компенсировать. Это приводит к заполнению жидкостью альвеол (альвеолярный отек) и выходом жидкости в плевральную полость (плевральный выпот). Распределение альвеолярного отека определяется силами гравитации в зависимости от того находится пациент в горизонтальном или лежачем положении (на правом или на левом боку) и наличием сопутствующей обструктивной болезни легких, так как жидкость выходит в интактные зоны.
Распределение альвеолярного отека при компьютерной томографии так же подчиняется законам гравитации, что проявляется формированием зон матового стекла в наиболее низко расположенных отделах каждой отдельной доли легкого. Это характерно только для транссудата при хронической сердечной недостаточности и отличает его от консолидации вызванной эксудацией при инфекционном процессе или кровоизлиянием при ОРДС.
Бронхо-Артериальное соотношение
Является вспомогательным критерием позволяющим оценить наличие или отсутствие перераспределения кровотока. В норме артерии верхних долей имеют меньший диаметр по отношению к сопутствующем бронхам, в соотношении 0,83. На уровне корней легких диаметры почти равные, а соотношение составляет 1. В нижних долях артерии крупнее бронхов и соотношение составляет 1,35. Перераспределение кровотока приводит к увеличению соотношений в верхних долях и на уровне ворот легких. Данные изменения лучше всего визуализируются в области корней легких.
Кардиоторакальный индекс
Кардиоторакальный индекс – это отношение поперечника тени сердца измеряемого в наиболее отдаленных точках правого и левого контуров сердца к внутреннему поперечнику грудной клетки измеряемому над куполами диафрагмы при прямой рентгенографии.
Увеличение сердечной тени почти всегда указывает на кардиомегалию, и лишь в редких случаях на перикардиальный выпот. При этом увеличением сердечной тени считается увеличение кардиоторакального индекса > 50%. КТИ > 50% в отношении хронической сердечной недостаточности имеет чувствительность 50% и специфичность 75-80%. Что бы данные проявления стали заметны при рентгенографии необходимо увеличение объема левого желудочка не менее чем на 66%.
Плевральный выпот
Плевральный выпот при хронической сердечной недостаточности двусторонний в 70% случаев. При односторонней локализации, несколько чаще визуализируется справа. При прямой рентгенографии в положении стоя необходимо наличие не менее 175 мл жидкости что бы она стала заметна в виде мениска в реберно-диафрагмальном углу.
При боковой рентгенографии визуализируется выпот объемом > 75 мл. При исследовании в положении лежа на спине визуализируются выпоты объемом более 500 мл.
Даже при достаточном объеме плеврального выпота при исследовании в положении стоя, он не всегда визуализируется в виде мениска в реберно-диафрагмальном углу. Иногда жидкость располагается по контуру диафрагмы, что затрудняет ее распознавание. Полезным подспорьем в данном случае может является определение локализации газового пузыря желудка. В норме он локализуется под или в непосредственной близости к куполу диафрагмы. Увеличение расстояния между основанием легкого и газовым пузырем желудка может косвенно указывать на наличие плеврального выпота.
Ширина сосудистого пучка
Правой границей сосудистого пучка является наружная стенка верхней полой вены, левой границей – наружная граница левой подключичной артерии в месте ее отхождения от дуги аорты [7]. Ширина сосудистого пучка является индикатором сосудистого объема. В норме в более чем в 90% ширина сосудистого пучка менее 60 мм. Сосудистый пучок шире 85 мм в 80% случаев указывает на патологический процесс. Увеличение диаметра на 5 мм соответствует увеличению объема циркулирующей жидкости на 1 литр. Увеличение ширины сосудистого пучка сочетается с увеличением ширины вены azygos. Среди трех основных видов отека легких: кардиогенного, и некардиогенного за счет перегрузки жидкости и повышения проницаемости капилляров (ОРДС)[7]:
- нормальная ширина сосудистого пучка: встречается при острой сердечной недостаточности и повышении проницаемости капилляров.
- широкий сосудистый пучок: в большинстве случаев указывает на задержку жидкости / почечную недостаточность или хроническую сердечную недостаточность.
- сужение сосудистого пучка: в большинстве случаев соответствует повышению проницаемости капилляров.
Синонимы
кардиогенный отек легких
застой по малому кругу
застойная сердечная недостаточность
венозный застой
Литература
- Simone Cremers, Jennifer Bradshaw and Freek Herfkens. Chest X-Ray – Heart Failure. www.radiologyassistant.nl
- Heart Failure (HF) (Congestive Heart Failure) in Merck manual
- Ravin CE. Radiographic analysis of pulmonary vascular distribution: a review. Bulletin of the New York Academy of Medicine. 59 (8): 728-43. Pubmed
- Pulmonary artery-bronchus ratios in patients with normal lungs, pulmonary vascular plethora, and congestive heart failure. by J H Woodring April 1991 Radiology, 179, 115-122.
- American College of Radiology ACR Appropriateness Criteria: Congestive Heart Failure
- Milne EN, Pistolesi M, Miniati M, Giuntini C. The radiologic distinction of cardiogenic and noncardiogenic edema. AJR. American journal of roentgenology. 144 (5): 879-94. doi:10.2214/ajr.144.5.879 – Pubmed
- The vascular pedicle of the heart and the vena azygos. Part II: Acquired heart disease. by M Pistolesi, E N Milne, M Miniati and C Giuntini July 1984 Radiology, 152, 9-17.
- Pulmonary hypertension secondary to left-sided heart disease: a cause for ventilation-perfusion mismatch mimicking pulmonary embolism. by Au VW, Jones DN, Slavotinek JP. British Journal of Radiology. 2001 Jan; 74(877) 86-88.
- The pulmonary vessels in incipient left ventricular decompensation by M. Simon Circulation 1961; 24:185-190
- Pulmonary vascular congestion in acute myocardial infarction: Hemodynamic and radiologic correlation by McHugh, T. J., Forrester, J. S., Adler, L., et al. Ann. Intern. Med., 1972; 76:29-33
- Radiological detection of clinically occult cardiac failure following myocardial infarction Harrison M.O., Conte P.J., Heitzman E.R. Br J Radiol. 1971; 44:265-272
- Absolute lungdensity in experimental canine pulmonary edema by Gamsu G,Kaufman K ,Swann S ,Brito A. Invest Radiol 1979 ; 14: 261-269
- Aging and the respiratory system Bonomo L., et al. Radiologic Clinics of North America, vol. 46, nr 4, July 2008: 685-702
Источник
