Как снять отек глаз после лазера
Перманентный макияж глаз очень популярен. Он позволяет отказаться от ежедневного использования декоративной косметики и выглядеть свежо и стильно. Чаще всего модницы прибегают к татуажу век, после которого возникает отек. Если процедура была сделана грамотно, то отек будет небольшим, но в любом случае стоит знать, как от него избавиться.
Почему опухли глаза после татуажа век
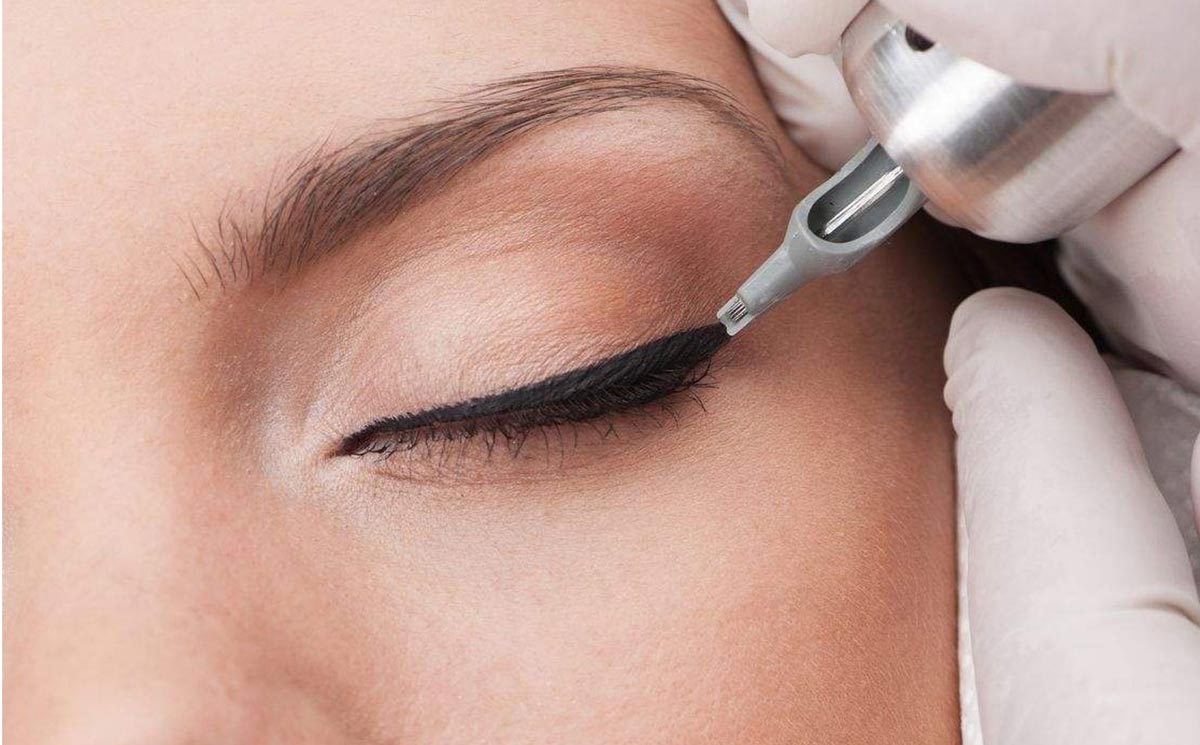
Татуаж век подразумевает введение красящих веществ под верхний слой эпидермиса. Пигменты могут находиться под кожей от года до 5 лет.
Для их внедрения применяются устройства с игольчатой насадкой. С ее помощью делают микропроколы кожи (на 1-2 миллиметра). Нарушение целостности кожных проколов становится причиной того, что возникает отек и боль после татуажа век.
Качество работы зависит от опыта мастера, однако отеков глаз после татуажа все равно не удастся избежать даже при проведении процедуры первоклассным специалистом. Сколько держится отек после татуажа? Как правило, отек век быстро проходит — точное время указать невозможно, оно зависит от многих факторов Обычно хватает пары суток. Если держится отек век больше нескольких суток и с течением времени становится только больше, нужно принимать особые меры, но в первую очередь надо сходить к врачу.
Причинами сильных отеков являются:
- использование низкокачественных пигментов, их глубокое введение под кожу;
- сухая и тонкая кожа век;
- аллергическая реакция на краситель;
- неопытность специалиста;
- несоблюдение правил гигиены после проведения процедуры;
- индивидуальные особенности глаз.
Если появился небольшой отек век после перманентного макияжа — это нормально. Грамотные мастера информируют о возможности возникновения отечности и методами ухода за глазами после процедуры, поэтому для женщины отек не является сюрпризом. Отек век после макияжа не должен сопровождаться дискомфортом в области глаз и болезненными ощущениями.
Плохо, когда отек век после перманентного макияжа держится долгое время, а глаза при этом красные и воспаленные.
Как снять отек век
Чтобы отеки с век спал быстрее, мастера рекомендуют следовать ряду простых правил. Это поможет не допустить инфицирования и сделает перманентный макияж долговечнее.
Уход за веками после перманентного макияжа подразумевает следующие действия:
- Если веки отекли в результате наркоза (мази или инъекции), никаких специфических действий выполнять не нужно, стоит просто дождаться, пока действие обезболивающего препарата закончится. Лучше всего для анестезии использовать специальный гель: он возникновения отеков не провоцирует.
- Сразу после нанесения татуажа необходимо нанести на веки
- противоотечное средство, например, мазь «Бепантен» или «Гидрокортизон». Они помогают избавиться от лишней жидкости, устранить воспаления и отек.
- Дома можно делать сухие компрессы. Для этого из травяного отвара делают лед, заворачивают его в ткань и держат на веках около 15 минут. Для приготовления отвара хорошо подойдут шалфей и ромашка аптечная.
Что нельзя делать при отечности век после татуажа
После процедуры нанесения перманентного макияжа необходимо пересмотреть свои привычки и внимательнее относиться к состоянию век. Нельзя дотрагиваться до них руками, тереть их, пытаться избавиться от возникшей корочки. Стоит отказаться от косметики. Также первое время лучше не посещать сауну и баню.
Обычно уже спустя сутки все побочные эффекты татуажа исчезают, а глаза становятся яркими и красивыми.
Что делать, если отек век после татуажа не проходит
Если избежать проблем все-таки не удалось и произошло инфицирование глаз, нужно немедленно обратиться к врачу. Он поможет устранить отек век после перманентного макияжа и выявить причину возникновения воспалительных процессов.

Как правило, в схему лечения век после татуажа входят:
- сухие компрессы из завернутого в ткань замороженного травяного отвара: здесь важно не переусердствовать и не застудить веки, в противном случае может возникнуть ячмень;
- промывание глаз травяными настоями (шалфей, ромашка, календула);
- применение антигистаминных средств: «Тавегила», «Супрастина», «Цетиризина»; важно, чтобы на лекарства не было аллергии;
- для выведения лишней влаги врач может назначить «Фуросемид», «Преднизолон» (с этими препаратами нужно соблюдать особую осторожность);
- использование гормональных препаратов в форме мазей — чаще всего используют гидрокортизоновую;
- закапывание глаз каплями «Дексаметазон»: обычно эту процедуру делают каждый час.
Некоторые источники также могут рекомендовать использование средств народной медицины, таких как компрессы из чайных пакетиков на глаза или накладывание на веки мази от геморроя. Даже если эти способы эффективны и помогут снять отек после татуажа, они сопряжены с серьезной опасностью в виде дополнительных осложнений. Поэтому применять их без консультации с врачом не стоит.
Рекомендации врача будут зависеть от причин, спровоцировавших отек век после макияжа. Для наиболее быстрого избавления от отеков век, возникших после перманентного макияжа, рекомендуется четко следовать данным инструкциям и не пренебрегать использованием мазей и приемом таблеток. Правильный подход к лечению поможет быстро избавиться от воспаления и восстановить глаза после татуажа век.
Профилактической мерой может служить грамотный выбор салонов и мастера по татуажу. В противном случае можно заразиться инфекцией и столкнуться с серьезными проблемами со здоровьем.
Источник
Макула (желтое пятно) — это центральная часть сетчатки глаза, на которой фокусируется пучок света. При такой патологии, как макулярный отек, нарушается центральное предметное зрение. В зависимости от вызвавших его причин, отек принимает различные формы. От разновидности данного заболевания зависит способ лечения.
Причины макулярного отека

Диаметр макулы составляет примерно 5 мм, но именно эта небольшая часть глазного яблока состоит из фоторецепторов — светочувствительных клеток, отвечающих за центральное предметное зрение человека.
Если в области желтого пятна скапливается жидкость, образуется отек макулы. Его также называют синдромом Ирвина-Гасса, впервые описавшего данное состояние желтого пятна. Отек зачастую является признаком одного из следующих офтальмологических заболеваний:
- диабетическая ретинопатия;
- тромбоз центральной вены сетчатой оболочки;
- увеиты (различные воспаления сосудистой оболочки глаза);
- отслоение сетчатки;
- глаукома;
- новообразования в органах зрения (как доброкачественные, так и злокачественные).
Также макулярный отек бывает осложнением после операции на глазах (например, после удаления катаракты), результатом тупой травмы глазного яблока или отравления токсическими веществами.
Существуют и не глазные болезни, сопровождающиеся макулярным отеком:
- инфекционные заболевания (ВИЧ, туберкулез);
- патологии почек;
- заболевания головного мозга (менингит) и травмы головы;
- болезни крови;
- аллергия;
- атеросклероз;
- ревматизм.

Факторов, провоцирующих отечность центральной части сетчатки, достаточно много. При обнаружении такого симптома назначается комплексное обследование. Пациенту придется провериться у нескольких специалистов, а не только у офтальмолога.
Формы отека (макулярного)
Причина синдрома Ирвина-Гасса влияет на то, в какой форме он будет развиваться. Так, диабетический макулярный отек является следствием поражения сосудов сетчатки, что случается при диабетической ретинопатии.
Тромбоз вены сетчатки вызывает кистозный отек макулы. Жидкость проникает в околососудистую область глаза и остается в центре сетчатой оболочки.
Воспаления сетчатки и травмы глаза приводят к сращению соединительных мембран, связывающих с сетчаткой стекловидное тело. Оно начинает оказывать тянущее воздействие на сетчатую оболочку, провоцируя отек.
Симптомы, возникающие при макулярном отеке
Любая форма синдрома вызывает серьезные нарушения зрения. Пациенты жалуются на:
- размытое изображение в центральной зрительной области;
- розоватый цвет получаемого глазами изображения;
- фотофобия;
- ухудшение остроты зрения, которая изменяется в зависимости от времени суток;
- визуальные искажения предметов (деформируются прямые линии видимых объектов).

Если симптомы отека замечены своевременно, серьезных нарушений зрения не будет, хотя и восстанавливается оно очень медленно (от двух месяцев до года). Хронический отек (макулярный) может привести к необратимым повреждениям рецепторов сетчатки, которые замещаются фиброзной тканью, что вызывает сильное ухудшение центрального видения без возможности дальнейшей коррекции.
Диагностика синдрома Ирвина-Гасса
Потенциально отек макулярный может привести к полной слепоте, поэтому важно вовремя начать лечить патологию. Своевременно начатое лечение позволяет не только остановить развитие заболевания, но и восстановить зрение. Для диагностирования синдрома используются стандартные и специализированные методы исследования:
- Офтальмоскопия (осмотр глазного дна). Локальный отек макулы этот метод выявить не позволит, поэтому могут понадобиться дополнительные исследования.
- Тест Амслера (сетка или решетка Амслера) — черный квадрат с множеством маленьких квадратов внутри на белом фоне и черной точкой посередине. Пациент смотрит на решетку с расстояния 30 см одним глазом, через 5 секунд приближается к сетке на 20 см и снова смотрит в ее центральную точку. Через 5 секунд обследуемый вновь занимает исходное положение. Если центральное зрение не нарушено, человек видит все линии и углы без искажений. При повреждениях сетчатки линии квадрата искривляются.
- Оптическая когерентная томография (ОКТ) — метод обследования, позволяющий оценить изменения сетчатки, ее толщину, объем.
- Флюоресцентная ангиография (ФАГ) — исследование, которое помогает выявить области ишемии сетчатой оболочки и сосудистые нарушения.
- Гейдельбергская ретинальная томография — лазерное сканирование сетчатки, позволяющее определить ее толщину в центре.
Для постановки диагноза врач подбирает методику индивидуально для каждого пациента.
Макулярный отек: лечение синдрома
Отек макулярный лечится тремя способами: консервативным (медикаментозным), хирургическим и лазерным. Выбор метода лечения зависит от формы, которую принял отек. Кистозный тип синдрома лечат с помощью противовоспалительных препаратов. Макулодистрофию, сопровождающуюся отеком, устраняют посредством хирургического вмешательства. При макулярном диабетическом отеке наиболее эффективным является лазерный способ лечения — лазерная фотокоагуляция сетчатки. Рассмотрим данный способ подробнее.
Диабетический макулярный отек: лазерное лечение
Лазерная коагуляция сетчатки — это малоинвазивная процедура, которая проводится амбулаторно под местной анестезией. Суть операции заключается в следующем: сетчатая оболочка прижигается лазером и припаивается к сосудистой оболочке. Сосуды после этого перестают разрастаться и кровоточить. У людей с диабетом после такой процедуры перестает снижаться острота зрения.
Лазерная коагуляция применяется для лечения разрывов и отслоения сетчатки, вызванных самыми различными причинами. Такая процедура назначается даже беременным, у которых обнаружена отслойка сетчатой оболочки. После фотокоагуляции женщинам разрешают рожать естественным путем.
Однако есть и ряд противопоказаний к такому лазерному лечению:
- ретинальные кровоизлияния (излияния крови на сетчатку и области глаза рядом с ней);
- помутнение роговицы, стекловидного тела, хрусталика (нарушения прозрачности оптических сред помешает врачу следить за глазным дном в ходе процедуры);
- разрастание сосудов радужки;
- кровоизлияние в стекловидное тело из-за повреждения сосудов сетчатки (гемофтальм);
- острота зрения менее 0.1 (это противопоказание является относительным и врач может принять решение в пользу проведения процедуры).
Любая форма катаракты, бельмо, дистрофия роговой оболочки, деструкция стекловидного тела — все это становится ограничением для назначения процедуры.
Как проходит лазерная коагуляция?
Лечение макулярного отека лазером полностью безболезненное и бескровное. Процедура длится всего 20-30 минут. Пациенту не нужно брать отпуск или больничный. Через пару часов после процедуры он сможет покинуть клинику. Перед началом лазерного лечения больному закапывают в глаза обезболивающие капли и мидриатический препарат для расширения зрачка. Через 10-15 минут врач приступает к коагуляции. Пациент во время нее сидит неподвижно и смотрит перед собой в одну точку. Двигать глазами запрещено. Врач наводит лазер на сетчатку. Под его воздействием повышается температура тканей глаза, что приводит к их свертыванию (коагуляции). Лазер образует плотное соединение между сетчаткой и сосудистой оболочкой, устраняя полость, появившуюся в результате отслоения или разрыва.
Чтобы полностью проникнуть во внутренние среды глаза, на него устанавливается зеркальная линза Гольдмана. Она помогает точно локализовать зону воздействия лазера. Во время процедуры оперируемый может видеть вспышки света, издаваемые лазером, но при этом боли или иного дискомфорта он не ощущает. За ходом коагуляции врач наблюдает через стереомикроскоп, обеспечивающий объемное восприятие.
Реабилитационный период после лечения лазером макулярного диабетического отека
Обычно после операции пациенту какое-то время приходится ограничивать себя при занятиях спортом, работе за компьютером, нельзя употреблять некоторые продукты питания. После лазерной коагуляции нужно первые два-три дня закапывать в глаза капли, прописанные офтальмологом. Также надо защищать глаза от ультрафиолетовых солнечных лучей и яркого света. На улицу в дневное время лучше выходить в солнцезащитных очках. От зрительных нагрузок в первые несколько дней тоже лучше отказаться. В ближайшие две-три недели придется ограничить и физическую активность. Физическая культура не противопоказана. Однако поднимать тяжести очень опасно. Это может привести к рецидиву заболевания.
Так как макулярный диабетический отек вызван сахарным диабетом, то пациенту нужно постоянно следить за своим питанием и уровнем глюкозы в крови.

Врач после лазерной процедуры назначит день следующего осмотра. Пропускать его нельзя. Лазерная коагуляция — безопасный метод лечения, но и он не лишен недостатков. Могут возникнуть некоторые осложнения.
Лазерное лечение сетчатки: осложнения
Любая операция предполагает определенные риски. Возможными последствиями лазерной коагуляции могут стать:
- развитие воспалительного процесса в конъюнктиве, возникающее вследствие несоблюдения пациентом гигиены в период восстановления (воспаление лечится каплями в течение 4-5 дней);
- отек роговицы, который сопровождается временным снижением зрительных функций;
- нарушение оттока внутриглазной жидкости, вызываемое отеком цилиарного тела.
Эти осложнения проявляются почти сразу после процедуры. Позже пациент может столкнуться с лучевой катарактой, ухудшением сумеречного видения и дефектами в поле зрения. В этих случаях потребуется пройти новый курс лечения. Чтобы избежать осложнений, необходимо соблюдать все рекомендации окулиста.
Диабетический отек макулы — заболевание очень серьезное, но оно не является приговором для пациента. Если больной сахарным диабетом будет вести здоровый образ жизни и регулярно обследоваться, то ему удастся предотвратить или вовремя обнаружить глазные и другие патологии.
Источник
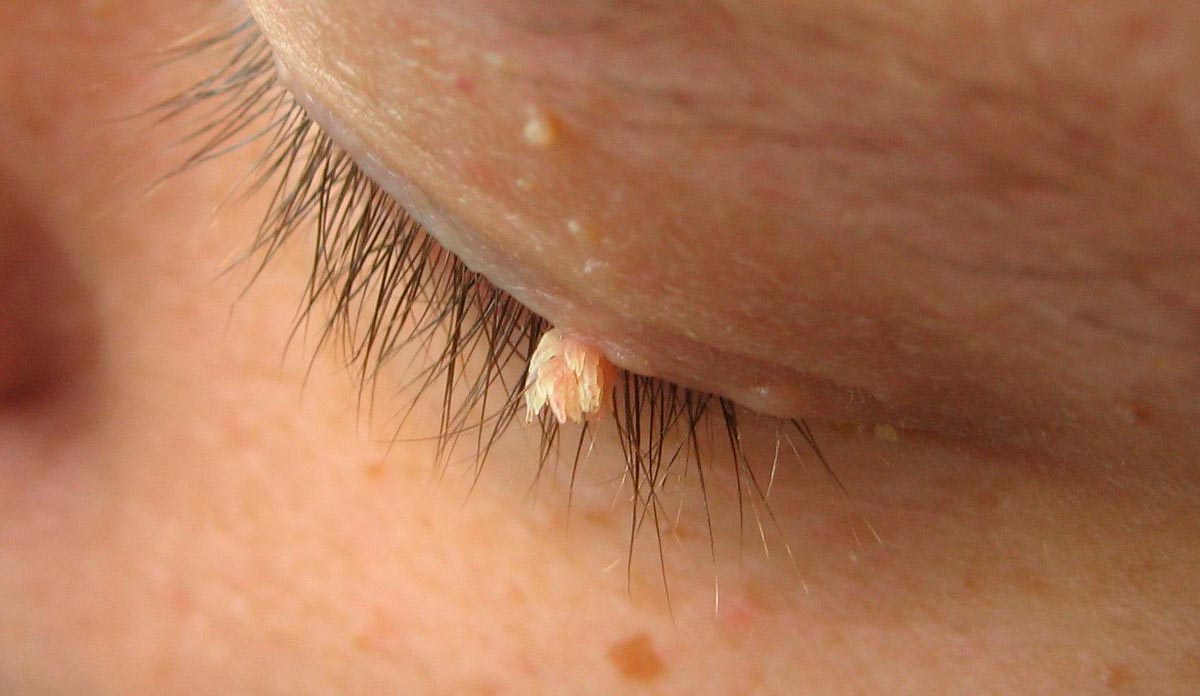
Папилломы — это небольшие наросты на коже. Они появляются на разных частях тела — руках, коже лица, веках. Выглядят эти новообразования очень неэстетично. Они способны привести к ухудшению зрения. Более того, они могут быть признаком онкологического заболевания. Узнаем, как происходит удаление папиллом на веке.
Что такое папилломы и почему они возникают?
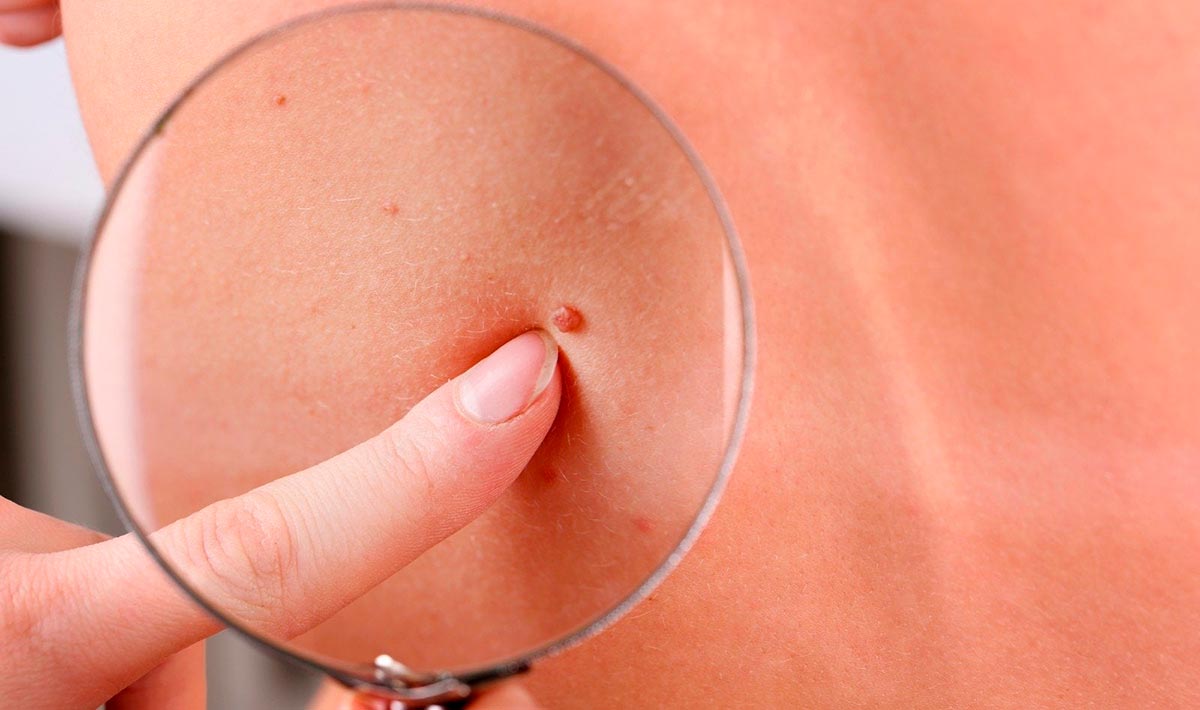
Папилломы представляют собой доброкачественные наросты на коже, имеющие вирусную природу.
Вызываются они папилломавирусами. После попадания в организм они на протяжении длительного времени могут не давать о себе знать. Даже после образования наростов многие люди не обращают на них внимания и не принимают никаких мер по их устранению. Однако в некоторых случаях папилломы могут вызвать ухудшение зрения. Связано это не с офтальмологическим, а с дерматологическим дефектом. Нарост приводит к смыканию век, перекрыванию зрачка и снижению зрительных функций. Кроме того, выявлена связь между папилломавирусом человека и различными онкологическими заболеваниями. Иными словами, это заболевание необходимо лечить обязательно.
Папилломы появляются на разных частях тела. Нередко они образуются на веках. Чаще всего вирус поражает веки детей или пожилых людей, так как их иммунная система более уязвима. Папилломавирусы, чтобы вызвать заражение век, должны попасть под кожу. Это может произойти после контакта с вещами человека, который болен, или непосредственно с ним. Оказавшийся под эпителием вирус длительное время существует в скрытой форме.
Существуют и другие пути заражения папилломавирусами. Ими можно заразиться:
- при родах от матери;
- во время бритья или эпиляции;
- половым путем;
- при посещении бассейна, бани, сауны.
Также вирус проникает в организм через ссадины и царапины на коже.

На веке нарост возникает в период, когда организм ослаблен. Располагающими факторами к образованию папиллом являются:
- глазные инфекционные болезни;
- плохая гигиена;
- иммунодефицит;
- заболевания пищеварительной, мочеполовой или эндокринной системы;
- переохлаждение;
- отравление, в том числе алкоголем;
- продолжительный прием сильных лекарственных препаратов, включая антибиотики;
- гормональные перестроения.
Симптомы папилломавируса человека
Основной признак — это нарост, возникающий на нижнем или верхнем веке. Новообразований может быть и несколько. Также в зависимости от величины наростов, их количества и других факторов больного могут беспокоить следующие симптомы:
- неполное смыкание век или постоянно прикрытые веки, что зависит от локализации папилломы;
- обильное слезотечение, причина которого — ухудшение работы слезных желез;
- зуд кожи;
- ощущение в глазу инородного предмета;
- покраснение белочной оболочки.

Постепенно папилломы на веке разрастаются. Симптомы усиливаются. Зуд заставляет человека чесать глаз. Может присоединиться бактериальная инфекция. Часто у людей с папилломавирусом возникают блефариты и конъюнктивиты.
Папилломы образуются преимущественно на верхних веках, в редких случаях — на нижних. Выделяется две формы этого заболевания:
- Кератомы — удлиненные наросты. Они рельефные, с буграми. При пальпации пациент чувствует боль. Зачастую такие наросты выявляются у пожилых людей.
- Фибропапиллома — плотные по структуре образования различной формы. Они могут быть плоскими. Для этого вида папиллом характерен светлый или коричневый оттенок.
Это основные симптомы папилломавируса человека. Теперь узнаем, как проводится процедура удаления папилломы.
Удаление папиллом
Так как заболевание является вирусным, а возникает оно на фоне других болезней и ослаблении иммунитета, изначально проводится лекарственная терапия. Больному назначаются препараты, укрепляющие иммунную систему и другие средства. Сам же нарост можно убрать только оперативно.
Еще несколько лет назад удаление папилломы осуществлялось хирургическим способом, то есть скальпелем. Процедура проводилась под местной анестезией.
Хирург вводил обезболивающий препарат, скальпелем удалял нарост и прижигал кожу электрокоагулятором. После такой операции могло возникнуть кровотечение. Далее на веко накладывались швы. Сегодня этот метод не применяется. Он слишком травматичный. Веко после подобной процедуры заживает достаточно долго и доставляет пациенту серьезный дискомфорт. Кроме того, процедура удаления папилломы на веке данным способом нередко приводила к развитию воспалительного процесса. Еще один недостаток такого лечения — шрам, оставшийся на веке.
Современные методы удаления папилломы
Доброкачественные наросты на веке, вызванные папилломавирусом, удаляются сегодня с помощью различных процедур. Они отличаются безопасностью, не вызывают кровотечений. Период реабилитации после такого лечения практически отсутствует. В зависимости от медицинских показаний и финансовых возможностей пациента папилломы могут быть удалены в ходе следующих процедур:
Криодеструкция — удаление нароста жидким азотом. В небольшом количестве он наносится непосредственно на папиллому. Она замораживается, становится хрупкой и отпадает. Ткани века заживают в течение 1-2 дней.
Лазерная терапия. Эта процедура заключается в выпаривании папилломы лазером. Проводится она под местной анестезией. Сначала врач испаряет жидкое содержимое новообразования. После этого осуществляется удаление его оболочки. В ходе процедуры пациент ничего не чувствует. Шрамов лазер не оставляет. Через несколько дней веко полностью заживает. Даже при формировании рубцов проводится лазерная шлифовка, позволяющая устранить и этот дефект.

Электрокоагуляция — процедура удаления папилломы током высокой частоты. Во время воздействия им на веки нарост нагревается до высокой температуры. Благодаря этому удается удалить новообразование без полного его разрушения. Сам нарост остается, а не испаряется, как при лазерной терапии. Он отправляется на гистологию, которая позволяет детально изучить папиллому, узнать причины ее возникновения. Проводится электрокоагуляция под местным анестезирующим средством. Процедура длится порядка 10 минут. Ткани заживают быстро, но след от операции может оставаться несколько месяцев.
Побочных эффектов лечение этими процедурами не вызывает. Отек век, гиперемия и другие симптомы не наблюдаются. После удаления папилломы пациенту могут быть назначены мази с антисептическими свойствами. Пока ткани не заживут, необходимо тщательно соблюдать гигиену. От бань и бассейнов следует отказаться. Также временно нельзя носить контактные линзы.
Можно ли удалить папиллому самостоятельно?
Это один из самых частых вопросов, которые задают люди с папилломавирусом. Любой врач скажет, что это невозможно. Также не получится избавиться от нароста с помощью народных средств. Попытки отделить новообразование в домашних условиях могут привести к сильному травмированию век, кровотечению и другим тяжелым последствиям.

Папилломавирусы изучаются уже давно. Всего их насчитывается более 600 штаммов. Некоторые из них не представляют никакой опасности, другие вызывают различные наросты, в том числе папилломы, бородавки и пр. Учеными обнаружена взаимосвязь между папилломавирусами и онкологией. Так, на сегодняшний день доказана роль этого вируса в образовании рака шейки матки и половых органов у мужчин и женщин. Некоторые исследователи говорят о том, что папилломавирусы способны мутировать в другой вирус внутри организма зараженного человека. Пока это предположение не является доказанным. В любом случае нельзя оставлять папиллому без лечения.
Источник
