Гипотензия отек легких терапия
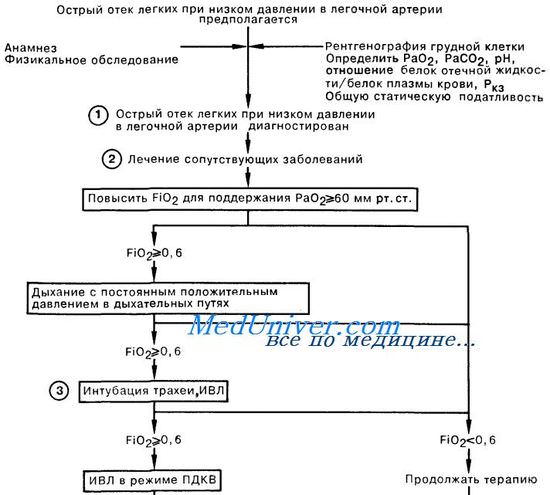
Острый отек легких при низком давлении в легочной артерии.1. Признаками отека легких при низком давлении в легочной артерии (ОЛНД) (респираторный дистресс-синдром у взрослых, РДСВ) являются диффузные легочные инфильтраты на рентгенограмме грудной клетки, значительная рефрактерная к низким концентрациям вдыхаемого кислорода гипоксия, а также снижение легочной и общей статической податливости. Кроме того, для этого синдрома характерны нормальные или пониженные цифры легочного капиллярного давления заклинивания (Ркз) и значение отношения белок в отечной жидкости/ белок плазмы крови более 0,75. Эти диагностические критерии позволяют выявить ОЛНД при многих заболеваниях, в том числе при первичной легочной инфекции. Иногда Ркз составляет 17—22 мм рт, ст., что не исключает возможности диагностики отека легких с первично повышенной проницаемостью альвеолярных мембран, но указывает на необходимость коррекции герапии в связи с перегрузкой объемом либо сопутствующей левожелудочковой недостаточностью. 2. Среди состояний, которые наиболее часто осложняются развитием отека легких при низком давлении в легочной артерии, следует назвать сепсис, аспирацию желудочного содержимого, многократную гемотрансфузию и длительную гипотензию. РДСВ у больных с сепсисом характеризуется чрезвычайно высокой смертностью, достигающей 85—90%. К другим причинам РДСВ относятся: тяжелый острый панкреатит, жировая эмболия, неполное утопление, прием лекарственных препаратов (например, героин, ацетилсалициловая кислота), а также синдром диссеминированного внутрисосудистого свертывания (ДВС). От момента появления клинических симптомов РДСВ до начала острой дыхательной недостаточности проходит обычно менее 24 ч, но этот период может составлять и 2—3 сут.
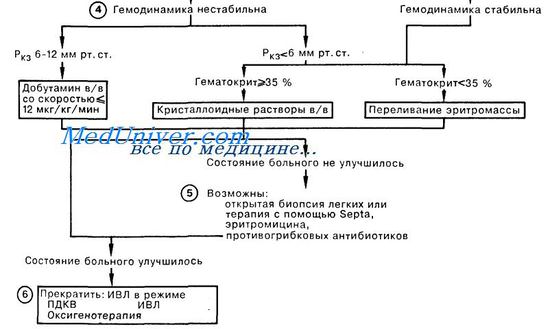
3. Первая помощь больным с отеком легких при низком давлении в легочной артерии заключается в обеспечении адекватной оксигенации артериальной крови и стабилизации гемодинамики больного. При лечении некоторых пациентов удается обойтись без интубации трахеи, но в большинстве случаев значительный положительный эффект может быть достигнут при проведении ИВЛ с высоким дыхательным объемом и положительным давлением в конце выдоха (ПДКВ) с целью увеличения среднего давления в дыхательных путях и обеспечения раздувания ателектазированных и заполненных жидкостью альвеол, а также улучшения газообмена. Оптимальный уровень ПДКВ зависит от конечной цели терапии. Обычно ПДКВ используют для повышения оксигенации и снижения фракции кислорода в дыхательной смеси до 0,5—0,6. ПДКВ следует поддерживать на минимально возможном уровне во избежание баротравмы и снижения сердечного выброса, что наблюдается при высоких значениях этого давления. Большое внимание уделяется мониторингу таких показателей адекватности перфузии органов, как объем мочеотделения, уровень сознания больного, рН крови, определяемый методом термодилюции сердечный выброс. 4. Гипотензия у больного с давлением заклинивания менее 6 мм рт. ст. служит показанием для увеличения объема внутрисосудистой жидкости путем переливания эритромассы, в том случае если гематокрит не превышает 35%; при других состояниях рекомендуется ин-фузия кристаллоидных (но не коллоидных) растворов. При гипотензии у больного с Ркз, составляющим 6—12 мм рт. ст., можно начать капельное введение вазопрессоров для поддержания адекватного сердечного выброса и оксигенации тканей, не допуская в то же время подъема давления в левом предсердии до уровня, который мог бы вызвать отек легких.
5. Острый отек легких при низком давлении в легочной артерии может встречаться при наличии высокого риска развития первичной легочной инфекции, а именно у больных с иммунодефицитом. Поэтому врач, наблюдающий больного с РДСВ, должен учитывать вероятность сопутствующей поддающейся терапии инфекции легких. Необходимость применения кортикостероидов остается под вопросом, за исключением случаев ОЛНД вследствие жировой эмболии. В настоящее время проводятся проспективные исследования по изучению эффективности антиоксидантов и ингибиторов простагландинов в терапии ОЛНД. 6. Прекращение ИВЛ и ПДКВ у больных с отеком легких при низком давлении в легочной артерии должно быть постепенным. Показанием для прекращения ИВЛ служит отсутствие выраженного инфекционного процесса в легких, адекватная оксигенация артериальной крови при Fi02 25 мл/см Н20; в качестве первого шага, ступенчато, по 3—5 см вод. ст., снижают ПДКВ. – Также рекомендуем “Острый отек легких при высоком давлении в легочной артерии.” Оглавление темы “Первая помощь при различных видах дыхательной недостаточности.”: |
Источник
Интенсивная терапия кардиогенного отека легких.Интенсивную терапию при отеке легких начинают с придания больному сидячего или полусидячего положения в кровати. При необходимости транспортировку больного осуществляют только на сидячей каталке. Укладывание больного на спину категорически противопоказано. Оксигенотерапию проводят путем ингаляции кислорода через носовые катетеры, через маску наркозного аппарата. Кислород необходим уже на самых начальных этапах отека легких, т. к. диффузионная проницаемость альвеолярно-капиллярной мембраны для кислорода в 20-25 раз меньше, чем для углекислого газа. Поэтому при кардиогенном отеке легких первоначально наблюдается снижение диффузии кислорода через альвеолярно-капиллярную мембрану, что вызьюает гипоксемию с нормо- или с гипокапнией (при тахипноэ). Кроме того, оксигенотерапия снимает, уменьшает или замедляет развитие бронхоспазма, возникающего в ответ на гипоксемию, и тем самым уменьшает отрицательное (повышение энергозатрат на дыхание, отрицательное давление в альвеолах) влияние бронхоспазма на развитие отека легких. В фазе альвеолярного отека в воздухопроводящих путях появляется пенистая мокрота, которая повьппает сопротивление газотоку, нарушает распределение и диффузию потока газа в бронхиальном дереве. Для “пеногашения” используют ингаляции 30% этилового спирта. Этиловый спирт применяется и внутривенно (5 мл 96° спирта, разведенного в 15 мл 5-10% растворе глюкозы). Считается, что этиловый спирт снижает поверхностное натяжение пены и тем самым способствует ее осаждению. В условиях отека легких при кардиалгии и/или при психомоторном возбуждении целесообразно назначить 5-10 мг морфина внутривенно, который обладает обезболивающим, седативным эффектом, вызьюает периферическую вазодилятацию и снижает активность дыхательного центра. Однако следует помнить, что у больных с хронической легочной недостаточностью, с респираторным или метаболическим ацидозом угнетение морфином деятельности дыхательного центра с последующей гиповентиляцией может способствовать значительному снижению рН крови.
Противопоказаниями для применения морфина служат ОНМК, отек мозга, отсутствие сознания, судорожный синдром, дыхание типа Чейна-Стокса, обструктивная ОДН. Морфин целесообразно использовать у пациентов молодого и среднего возраста без тяжелых нарушений работы дыхательного центра и без артериальной гипертензии. Аналгетическая и седативная терапия, снижая боль и психомоторное возбуждение, уменьшает активацию симпато-адреналовой системы, потребление организмом кислорода, нормализует гемодинамические показатели и способствует более успешному лечению кардиогенного отека легких. Для снижения притока крови к “правому” сердцу рекомендуется наложение венозных жгутов на нижние (верхняя треть бедра) и/или верхние конечности (верхняя треть плеча) на 20-30 минут, причем пульс дистальнее места пережатия не должен исчезать. Снимают жгут с конечности постепенно с расслаблением в течение 1-2 минут, с тем чтобы избежать резкого повышения ОЦК. Жгуты снимаются поочередно, с интервалом 5-7 минут. Внутривенное введение ганглиоблокаторов (пентамин) позволяет эффективно проводить управляемое снижение артериального давления при отеке легких. При назначении и введении ганглиоблокаторов необходимо обеспечить мониторинг артериального давления, пульса и ЦВД. Контроль ЦВД необходим для оценки степени снижения венозного возврата крови к сердцу как одного из факторов, влияющих на отек легкого и показатель оценки лечебного эффекта ганглионарной блокады. Эффективными препаратами для лечения отека легких являются нитроглицерин и натропруссид натрия, которые снижают как пред-, так и постнагрузку. Преимуществом нитроглицерина является коронарорасширяющее действие, что позволяет использовать препарат на фоне отека легких, вызванного острым инфарктом миокарда. Нитропруссид нария за счет сравнительно более выраженного снижения поетаагрузки целесообразно применять в случаях острой недостаточности артериального клапана или разрыва межжелудочковой перегородки. Нитроглицерин назначается под язык в дозе 0,4-0,6 мг с интервалом 5-10 минут до 4-5 раз. При уровне артериального давления более 100 мм рт. ст. нитроглицерин используется внутривенно со скоростью 0,3-0,5 мкг/кг*мин. (изокет 0,1% – 10 мл, обладает по сравнению с нитроглицерином отсроченным и пролонгированным эффектом). При неэффективности нитратов, при отеке легких на фоне митральной или аортальной недостаточности, при артериальной гипертензии целесообразно назначение нитропруссида натрия в начальной дозе 0,1 мкг/кг • мин, которую постепенно увеличивают до клинического улучшения состояния больного и гемодинамических показателей. При введении препарата необходимо тщательно следить за уровнем артериального давления, в связи с опасностью развития тяжелой плохо купируемой артериальной гипотензии. Для “уплотнения” мембран, функции которых в условиях гипоксии, гиперкапнии и ацидоза нарушаются, внутривенно водят глюкокортикостероиды (преднизолон 90-120 мг, гидрокортизон 400-600 мг, дексаметазон 4-8 мг), которые показаны при отеке легких на фоне респираторного дистресс-синдрома, шока, травмы, инфекции. При кардиогенном отеке легких, развившемся по причине артериальной гипер-тензии, эффективность глюкокортикостероидов сомнительна. – Также рекомендуем “Искусственная вентиляция при отеке легких.” Оглавление темы “Кардиогенный шок. Искусственная вентиляция легких.”: |
Источник
Неотложная помощь при отеке легких.
Острая сердечная недостаточность является жизнеугрожающим состоянием, которое требует неотложной медицинской помощи. Несвоевременное и неадекватное лечение неминуемо ведет к смерти, т.е. первоочередная цель – это спасение жизни пациента и только потом нормализация электролитов и биохимических маркеров крови и т.д.
Для целенаправленной терапии необходимо выявить:
• причину острой левожелудочковой недостаточности: наличие болевого синдрома, состояние АД, ЦНС, признаки хронического нарушения кровообращения; нарушение ритма, контакт с токсическими веществами, прием медикаментов, патология легких и др.;
• условия, при которых развился отек легкого – например, физическая нагрузка, кровохарканье, нам также представляются важными, так как могут служить одним из диагностических критериев (ориентиров) в выявлении заболевания.
Основные лечебные мероприятия при сердечной астме должны быть неотложными, а при отеке легких – экстренными и направленными:
1) на устранение этиологического фактора (каузальная, дифференцированная терапия);
2) на основные патогенетические звенья отека легких (недифференцированная терапия):
— уменьшение массы циркулирующей крови (перераспределение, выведение);
— снижение давления в малом круге кровообращения;
— улучшение сократительной способности миокарда;
— снижение сосудистой проницаемости;
— улучшение условий оксигенации крови и уменьшение пенообразования.
Вазодилататоры показаны в качестве 1-й линии в терапии большинства больных острой сердечной недостаточностью. Нитраты уменьшают застой в легких без неблагоприятного изменения ударного объема и потребности миокарда в кислороде, что является очень важным особенно при остром коронарном синдроме. В низких дозах они вызывают дилатацию только венозных сосудов, при увеличении дозы – также и артерий, включая коронарные артерии. В адекватных дозах нитраты позволяют соблюсти баланс между дилатацией артериального и венозного русла, что уменьшает преднагрузку и постнагрузку без ухудшения тканевой перфузии.

Терапия нитратами может быть начата с сублингвального применения нитроглицерина или изосорбида динитрата. При неэффективности первой дозы сублингвального нитроглицерина возможно повторное его применение через 5-10 мин. Наиболее эффективным является в/в введение нитратов (нитроглицерин 20мкг/мин., или изосорбид динитрата 1-10 мг/ч). Дозу нитратов необходимо титровать по уровню среднего АД. Оптимальной считается лоза, когда среднее АД снизится на 10 мм рт. ст. Дозу нитратов нужно уменьшить, если систолическое давление достигнет уровня 90-100 мм рт. ст.
Инотропные средства. Их применение носит потенциально опасный характер, так как повышается потребность миокарда в кислороде, а также увеличивается риск развития нарушений ритма. Они показаны при наличии периферической гипоперфузии – артериальная гипотензия, ухудшение функции почек вне зависимости от наличия застоя в легких и отека легких, рефрактерных к терапии диуретиками и вазодилататрами в оптимальных дозах.
Алгоритм применения негликозидных инотропных средств (отек легких, кардиогенный шок):
САД Норадреналин 0,5-30 g/kg/min или допамин 5-20 mg/kg/min -Допамин 2,5-20 mg/kg/min возможно добавление норадреналина – Добутамин 2,5-20 mg/kg/min – Нитроглицерин 10-20mg/kg/ min или нитропруссид 0,1-0,5 mg/kg/min, левосимендан в/в 0,05-0,2 мкг/кг в мин.
САД – 70-100 mmHg. Шок.
Допамин 2,5-20 mg/kg/min, возможно добавление норадреналина.
САД > lOOmmHg
Нитроглицерин 10-20 mg/kg/min или нитропруссид 0,1-0,5 mg/ kg/min, левосимендан в/в 0,05-0,2 мкг/кг в мин.
Сердечные гликозиды являются эффективным средством у пациентов тяжелой сердечной недостаточностью с эпизодами острой декомпенсации. Предикторами благотворных эффектов сердечных гликозидов служат: третий тон сердца, выраженная дилатация левого желудочка и набухание шейных вен.
Инотропная поддержка сердечными гликозидами не рекомендуется при наличии острого коронарного синдрома. Внутривенное введение 5 мг морфия (1 мл 1% р-ра содержит 10 мг препарата); при необходимости введение повторяют 2-3 раза в течение 15 мин. Противопоказан при остром отеке легких в сочетании с кровоизлиянием в мозг, хроническом легочном сердце, бронхиальной астме
Транспортировка осуществляется бригадой интенсивной терапии в положении с приподнятым головным концом с продолжением поддерживающей терапии (по необходимости). Госпитализация осуществляется в кардиологическое или реанимационное отделения.
Вышеприведенная терапия является актуальной. В дальнейшем должна быть проведена каузальная (дифференцированная) терапия, направления на устранение причины, приведшей к отеку легких -гипертонический криз, инфаркт миокарда, нарушения ритма, пороки сердца и др.
В процессе курации больного врач должен оценить эффективность лечебных мероприятий и определить дальнейшую тактику ведения больного. Основным критерием эффективности лечения (определяющим) является исчезновение влажных хрипов в легких (наряду с исчезновением одышки, цианоза). С целью профилактики отека легких должна быть продолжена поддерживающая терапия.
– Также рекомендуем “Гипертонический криз. Причины и патогенез гипертонического криза.”
Оглавление темы “Неотложная помощь терапевтическим больным.”:
1. Астматический статус. Диагностика астматического статуса.
2. Неотложная помощь при астматическом статусе.
3. Сердечная астма. Причины сердечной астмы.
4. Отек легких. Виды отека легких.
5. Признаки отека легких. Диагностика отека легких.
6. Токсический отек. Признаки токсического отека легких.
7. Неотложная помощь при отеке легких.
8. Гипертонический криз. Причины и патогенез гипертонического криза.
9. Диагностика гипертонического криза. Типы гипертонических кризов.
10. Гипертонические кризы у пожилых. Гипертонический криз у стариков.
Источник
Артериальная гипотензия без признаков отека легких. Инфаркт правого желудочка.
Возможны две причины — гиповолемия и инфаркт правого желудочка. Гиповолемия может наблюдаться вследствие обильного потоотделения, рвоты или предыдущей терапии диуретиками, – Оцените наполнение яремных вен — оно будет сниженным при гиповолемии и значительным при инфаркте правого желудочка.
В случае сомнений произведите катетеризацию центральной вены для измерения ЦВД или срочно сделайте Эхо-КГ для оценки функции правого и левого желудочка. – В обоих случаях начинайте терапию с внутривенного введения жидкости.
Введите внутривенно 500 мл коллоидного раствора в течение 15—30 мин и затем при систолическом давлении < 100 мм рт. ст. и отсутствии клинических признаков отека легких еще 500 мл коллоидного раствора в течение 30—60 мин.
– При инфаркте правого желудочка частыми осложнениями являются синусовая брадикардия и АВ блокада. Если внутривенное введение 0,6—1,2 мг атропина неэффективно, установите искусственный водитель ритма.
Инфаркт правого желудочка
– При низком АД, несмотря на инфузию 1 л жидкости, начните введение добутамина.
– При сохраняющейся артериальной гипотензии катетеризируйте легочную артерию. При инфаркте правого желудочка давление в правом предсердии будет высоким (12— 20 мм рт. ст.) и таким же или больше, чем давление заклинивания или диастолическое давление в легочной артерии.
– При необходимости для увеличения давления заклинивания/ диастолического давления в легочной артерии до 15 мм рт. ст. увеличьте объем инфузионной терапии. При введении больших объемов жидкости (> 1 л) без мониторинга давления заклинивания или при крупноочаговом инфаркте нижней стенки левого желудочка существует риск развития отека легких.

Артериальная гипотензия с отеком легких
– Увеличьте концентрацию вдыхаемого кислорода, стремясь достичь сатурации > 90% (Ра02 > 8 кПа). Если не удается достичь такого насыщения кислорода несмотря на вдыхание 60 % кислорода, рассмотрите возможность использования системы с постоянным положительным давлением (ППД) в дыхательных путях.
– Начните инотропную/вазопрессорную терапию.
– Введите катетер в мочевой пузырь. Необходимо поддерживать диурез > 30 мл/ч.
– Организуйте экстренную эхокардиографию для оценки функции левого желудочка и исключения разрыва папиллярных мышц или межжелудочковой перегородки.
– Диуретки относительно неэффективны у пациентов с кардиогенным шоком, но их можно ввести однократно после повышения сердечного выброса (что отражается в улучшении состояния пациента и цвета кожных покровов).
– При увеличении систолического АД, по меньшей мере, до 100 мм рт. ст. наладьте введение нитратов, начиная с небольшой скорости (например, 2 мг/ч изосорбида динитрата).
– Если состояние пациента не улучшается, обсудите дальнейшее ведение с кардиологом. Для более точной коррекции терапии рассмотрите возможность катетеризации легочной артерии. Отрегулируйте дозы инотропных препаратов и нитратов, стремясь достичь диастолического давления в легочной артерии/давления заклинивания 15— 20 мм рт. ст. при систолическом АД > 100 мм рт. ст.
Умеренный отек легких без артериальной гипотензии
– Введите внутривенно 40—80 мг фуросемида.
– Наладьте внутривенное введение нитратов (например, изосорбида динитрата со скоростью 2 мг/ч, увеличивая скорость на 2 мг/ч каждые 15—30 мин до исчезновения одышки, или снижения систолического АД ниже 100 мм рт. ст., или до максимальной скорости 10 мг/ч) или назначьте буккальные формы (буккальная таблетка нитроглицерина 5 мг).
– Назначьте ингибиторы АПФ, например, по 1,25 мг рамиприла 2 раза в день.
Брадикардия и атриовентрикулярная блокада
– Первоочередным методом лечения симптоматической брадикардии является внутривенное введение 0,6—1,2 мг атропина.
– Если вы не уверены в необходимости ЭКС, проконсультируйтесь с кардиологом.
Тахиаритмии
– Терапию тахиаритмии, осложняющих острый инфаркт миокарда, проводят в соответствии со стандартными схемами, но необходимо иметь ввиду следующее:
– При тяжелых аритмиях калий плазмы следует поддерживать в пределах 4—5 ммоль/л.
– После инфаркта тахикардия с регулярными широкими комплексами (> 120/мин) чаще является желудочковой тахикардией (ЖТ), чем суправентрикулярной с аберрантной проводимостью. При наличии сомнений предполагайте, что это ЖТ (проводите терапию лидокаином или синхронизированную кардиоверсию).
– Также рекомендуем “Ведение пациентов с инфарктом миокарда. Врачебная тактика при инфаркте миокарда.”
Оглавление темы “Кардиологическая патология – неотложная помощь.”:
1. Острый инфаркт миокарда. Тактика при остром инфракте миокарда.
2. Артериальная гипотензия без признаков отека легких. Инфаркт правого желудочка.
3. Ведение пациентов с инфарктом миокарда. Врачебная тактика при инфаркте миокарда.
4. Нестабильная стенокардия. Неотложная помощь при стенокардии.
5. Ведение пациентов со стенокардией. Расслаивающая аневризма аорты.
6. Ведение пациентов с аневризмой аорты. Тактика при аневризме аорты.
7. Выраженная артериальная гипертензия. Лечение артериальной гипертензии.
8. Ведение пациентов с артериальной гипертензией. Отек легких.
9. Диагностика отека легких. Врачебная тактика при отеке легких.
10. Кислородотерапия. Ведение пациента с острым респираторным дистресс-синдромом.
Источник