Если узи показало отек плода
Автор: Созинова А.В., акушер-гинеколог,
ведет непрерывную практику с 2001 года.
Водянкой плода называется его патологическое состояние, при котором во всех полостях организма скапливается жидкость и присутствует генерализованный отек (отеки всего тела – анасарка).
В большинстве случаев водянка плода наблюдается при резус-конфликтной беременности и гемолитической болезни новорожденного. Распространенность данного состояния составляет 1 случай на 1000-14000 родов. Различают иммунную и неиммунную водянку плода.
Причины
Основной причиной развития иммунной водянки плода служит его гемолитическая болезнь.
Причина, которая привела к развитию неиммунной водянки плода зачастую остается нераспознанной, но выделяют следующие факторы:
- хромосомная патология плода (синдром Дауна, мозаицизм, трисомии, синдром Шерешевского-Тернера и прочие);
- генные заболевания: недостаток глюкозо-6-фосфатдегидрогеназы, А-талассемия, синдром Нунан, ахондрогенез, танатофорная карликовость, синдром Пена-Шокея, синдром множественных птеригиумов, ахондроплазия;
- пороки развития грудной полости (дисплазия грудной клетки, диафрагмальная грыжа, порок легкого кистозный аденоматозный);
- пороки развития мочевыделительной системы (врожденный нефротический синдром, пороки уретры и почек);
- сердечно-сосудистая патология (кардиомиопатия, врожденные пороки сердца, анатомические дефекты, артериально-венозные шунты)
- хориоангиома плаценты;
- при многоплодной беременности (фето-фетальная трансфузия, акардиальная двойня);
- инфекционные заболевания матери во время беременности (цитомегаловирусная инфекция, сифилис, парвовирусная инфекция, токсоплазмоз, вирусный панкардит Коксаки);
- осложнения беременности (преэклампсия, тяжелая анемия, нескоррегированный сахарный диабет, гипопротеинемия);
- врожденные обменные нарушения (мукополисахаридоз 4 типа, болезнь Гоше, дефицит нейраминидазы, болезнь Моркио);
- врожденные опухоли головного и спинного мозга, мочевыделительной системы и пищеварительного тракта, печени, крестцово-копчиковая тератома, нейробластома.
Диагностика
Диагностика водянки плода направлена на установление причины, его вызвавшей. В первую очередь определяется группа крови и резус-фактор для подтверждения/исключения резус-конфликта и иммунной водянки плода.
Проводится анализ анамнеза жизни (инфекционные болезни в прошлом, операции, хроническая патология), акушерско-гинекологического анамнеза (наличие гинекологических патологий, течение и исходы предшествующих беременностей), анализируется течение настоящей беременности, ее осложнения, общая прибавка веса и прочее.
Главным диагностическим методом служит УЗИ плода. К УЗИ-признакам относятся:
- отечность плаценты («толстая плацента»);
- избыток амниотической жидкости (многоводие);
- размеры плода больше нормы из-за отека (в частности увеличенные размеры живота вследствие асцита по сравнению с размерами головки);
- скопление жидкости во всех полостях плодового организма (гидроперикард, асцит, гидроторакс)
- отек подкожно-жирового слоя в виде двойного контура;
- отек кожи головы, рук и ног;
- кардиомегалия (увеличение размеров сердца);
- утолщение кишечника (отек стенок);
- увеличение печени и селезенки (гепатоспленомегалия)
- «поза Будды» – раздутый живот с отведенными от него конечностями и позвоночником;
- низкая двигательная активность в сочетании с другими признаками.
После проведения УЗИ назначается амнио- или кордоцентез для определения кариотипа плода, получения крови плода (оценка гемоглобина, белка) и возможного внутриутробного лечения. С целью исключения внутриутробной инфекции назначается ПЦР на предполагаемые инфекции.
Лечение водянки плода
При выявлении врожденных пороков развития плода, несовместимых с жизнью (1-2 триместр беременности) женщине предлагают прерывание беременности. В случае отказа от прерывания продолжают наблюдать за течением беременности и развитием болезни до сроков, позволяющих проводить пренатальную (дородовую) терапию.
Лечение водянки плода заключается в проведении кордоцентеза и переливания крови в пуповину (в случае выраженной анемии и снижения гематокрита до 30 и ниже). При необходимости заменное переливание крови повторяют через 2-3 недели.
В случае выявления фето-фетальной трансфузии близнецов проводится лазерная коагуляция сосудов, соединяющих плоды. Если нет возможности провести пренатальное лечение, оценивается степень риска преждевременных родов по отношению к антенатальной гибели плода и родоразрешение проводят досрочно с предварительным назначением препаратов для ускорения созревания легких плода. В некоторых случаях показано введение матери сердечных гликозидов для нормализации сердечной деятельности плода.
Перед родоразрешением (оно, как правило, происходит планово) готовятся к рождению ребенка с водянкой. Родильный зал должен быть оснащен аппаратурой для сердечно-легочной реанимации, формируется реанимационная бригада из 2-3 реаниматологов и 2-3 неонатологов (после рождения ребенка сразу интубируют и осуществляют искусственную вентиляцию легких 100% кислородом).
Сразу после рождения и проведения реанимационных мероприятий выполняется перикардиоцентез (удаление путем пункции околосердечной сумки накопившейся жидкости), плевральную пункцию (удаление жидкости из плевральной полости) и лапароцентез (высасывание жидкости из брюшной полости). В пупочную артерию устанавливается катетер для последующих инфузий эритроцитарной массы или крови.
Прогнозы
Прогноз при неиммунной водянке плода неблагоприятный и процент выживших детей составляет 20-33%. При развитии водянки в первом триместре беременность, как правило, заканчивается спонтанным абортом, во втором и третьем триместрах высок риск антенатальной гибели плода.
При иммунной водянке прогноз более утешительный, эффект от пренатального и постнатального лечения достигает 80-90%.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Источник
Здравствуйте! Мне 28 лет, 4-я беременность, срок 14 недель. 1-я была 7 лет назад – роды здорового ребенка, сопровождалась повышенным тонусом матки, анемией. Две последующие-оборт. Настоящая- тонуса нет, анимии нет, но есть низкое артер. давление от 85/42 до 100/70, УЗИ на 13-14 нед. зафиксировало отечность плода. С чем оно может быть связано?
Dr. Nika
21.04.2007, 18:36
Уважаемая Ната!
Причин у данной патологии может быть много- аномалии развития плода, материнские инфекции, антибиотики, резус-конфликт, словом- много.
Вам необходимо очно проконусультироваться у вашего лечащего врача по этому поводу и по поводу тактики ведения вашей беременности.
Ваша группа крови и резус фактор?
Ната, если есть возможность выложите пожалуйста сюда данные УЗИ.
Что вам сказали ваши доктора, что порекомендовали?
Здравствуйте, моя группа крови B(III), резус фактор (+), у мужа группа крови II резус фактор (+).
Здравствуйте Юлия Евгеньевна. Данные моего УЗИ : матка 10,2*6,9*9,0, плодное яйцо 7,6*4,8*7,2;1 эмбрион ;С/Б +;КТР 6,6 соответствует 13-14 нед; TПВ 3,8мм; длина носовой кости 3,2/3,5; головной мозг N; передняя брюшная стенка N; конечности N; хорион по задней стенке 1,2 см; стенки матки:локальный тонус по задней стенке; шейка матки 4,2 см, в/зев сомкнут. Сделали хорионцентез, но результат не был получен из-за недостаточности количества материала. На 20 недели назначено взятие крови из пуповины эмбриона для исключения хромосмных заболеваний. Я очень переживаю, если исключат хромосомные заболевание, за отечность плода. Может ли отечность связана с моим низким давлением? С какой поталогией развития связана отечность и насколько она серьезна для развития малыша? Заранее Вам благодарна. Наталья.
Здравствуйте Юлия Евгеньевна. Данные моего УЗИ : матка 10,2*6,9*9,0, плодное яйцо 7,6*4,8*7,2;1 эмбрион ;С/Б +;КТР 6,6 соответствует 13-14 нед; TПВ 3,8мм; длина носовой кости 3,2/3,5; головной мозг N; передняя брюшная стенка N; конечности N; хорион по задней стенке 1,2 см; стенки матки:локальный тонус по задней стенке; шейка матки 4,2 см, в/зев сомкнут. Сделали хорионцентез, но результат не был получен из-за недостаточности количества материала. На 20 недели назначено взятие крови из пуповины эмбриона для исключения хромосмных заболеваний. Я очень переживаю, если исключат хромосомные заболевание, за отечность плода. Может ли отечность связана с моим низким давлением? С какой поталогией развития связана отечность и насколько она серьезна для развития малыша? Заранее Вам благодарна. Наталья.
Отечность с низким давлением не связана. Причины вам описала ДрНика, пост №2.
Кордоцентез делать надо, чтобы исключить генетические причины.
ТВП немногим больше нормы, может быть есть смысл повторить УЗИ на аппарате экспертного класса 3D. (подождем ответа наших узистов).
Спасибо Юлия Евгеньевна за консультацию! Хотела у Вас узнать еще: на сколько опасен хореонцентез для дальнейшего развития плода(помимо выкидыша), после этой процедуры у меня немного опала грудь? Заранее Вам благодарна, Наталья.
Спасибо Юлия Евгеньевна за консультацию! Хотела у Вас узнать еще: на сколько опасен хореонцентез для дальнейшего развития плода(помимо выкидыша), после этой процедуры у меня немного опала грудь? Заранее Вам благодарна, Наталья.
Процент осложнений небольшой, в пределах 1-2%. Сколько времени назад его делали?
Учитывая ваши жалобы, я бы все -таки настояла на повторном УЗИ.
Хорионцентез делали неделю назад. Через день после процедуры сделали УЗИ, но результаты его не сказали.
Уважаемая Nata77,
Давайте проясним ситуацию.
1. При расширении ВП (воротниковое пространство) часто наблюдается “распространение” подкожного лимфоотека за пределы воротниковой зоны на туловище (грудную клетку в первую очередь) плода. В принципе, это не рассматривается как усугубляющий фактор.
2. У плода имеется расширение ВП (3.8мм), что само по себе существенно повышает Ваш индивидуальный риск рождения ребенка с хромосомными аномалиями ХА. Получается: Ваш возрастной риск рождения ребенка с с.Дауна – 1:1083 (в среднем для 28 лет), коррекция с учетом ТВП – 1:34 (!). Вам безусловно показано кариотипирование плода, попытка которого уже неудачно сделана. Вероятность ХА уплода при Ваших данных не менее 25%.
3. Сочетание расширения ВП и пороков сердца находится в пределах 25-60%, даже при наличии нормального кариотипа плода.
Поэтому уточняющие вопросы.
1. Какой вариант хорионцентеза (плацентоцентеза) при расположении хориона по задней стенке Вам сделали: трансабдоминально (пункция через переднюю брюшную стенку) или вагинально (биопсия хориона). Действительно при попытке провести плацентоцентез в 13-14 нед. получение достаточного количества материала (ворсин хориона) затруднено.
2. Проводилась ли при УЗИ оценка кровотока в венозном протоке плода и эхокардиография (оценка сердца) в 13-14 нед.
3. Имеется ли техническая возможность в Вашем регионе провести амниоцентез, а не кордоцентез (т.к. разница в потенциальных осложнениях многократна).
Ура! Дождались специалиста.
Как всегда, блестяще! (моих одобрялков не видно)
Здравствуйте Voluson! Мне был сделан хорионцентез трансабдоминально, через день после процедуры проводилась при УЗИ оценка кровотока в венозном протоке плода, но результаты мне не сообщили. Проводилась ли эхокардиография я не знаю. Подскажите пожалуйста, если будут исключены ХА плода, как можно уменьшить риск порока сердца(может диетой)? Заранее благодарна Наталья.
1. При обнаружении аномального кровотока в венозном протоке (“реверсные или нулевые значения волны А” – так может быть написано в заключении) существенно повышается вероятность наличия порока сердца.
2. “Уменьшить риск порока сердца” при настоящей беременности нельзя; нужна диагностика.
3. Если не проводилась трансвагинальная эхокардиография в 12-14 нед. (или была безрезультатной), то Вам показано прицельное УЗИ сердца плода, но не ранее 20 нед., а лучше в 22-23 недели. (конечно при отсутствии ХА)
4. Но на первом месте – кариотипирование плода.
5. При исключении ХА, вероятность неблагоприятного исхода беременности (самоаборт, гибель плода, грубые пороки) не превышает 30%, т.е. 70% вероятность иметь здорового ребенка.
Здравствуйте Voluson! Спасибо Вам большое за консультацию! Наталья.
Источник
Что же значит известная многим беременным женщинам аббревиатура ТВП? Эту аббревиатуру расшифровывают как “толщина воротникового пространства”. Будущим мамочкам будет полезно знать, что значат эти загадочные слова, а также для чего проводят оценку ТВП с помощью УЗИ. Кроме того, знание нормативов данного параметра также не повредит любому ответственному родителю.
Итак, у каждого плода имеется щелевидный участок между кожей и мышцами и связками, который покрывает позвоночник человеческого зародыша. Этот щелевидный участок располагается на задней части шеи эмбриона. Проверка воротникового пространства происходит в первом триместре беременности во время УЗИ.
Именно этот эхографический маркер плода стал «золотым стандартом» на сроке 11—14 недель. С помощью этого маркера рассчитывают индивидуальный риск рождения плода с хромосомными заболеваниями.
После 14 недели беременности это пространство начинает уменьшаться и в скором времени совсем исчезает. В очень редких случаях жидкость не всасывается лимфатической системой плода, а переходит в отек шеи или гигрому.
УЗИ зоны ТВП проводится для того, чтобы врачи, ведущие беременность могли точно оценить риски образования аномалий у будущего малыша.
Как проводят обследование ТВП?
Измерение зоны ТВП проводят во время обычного УЗИ, когда женщина лежит на кушетке, а врач устанавливает датчик ей на живот и выводит на экране изображения плода. В некоторых случаях, если на сроке 11,12,13,14 недель ребеночек еще не очень хорошо виден при трансабдоминальном УЗИ, врач проводит измерения используя влагалищный датчик. Это ультразвуковое исследование проводят, как правило, на аппаратуре экспертного класса.
Перед измерением ТВП врач измеряет длину плода, то есть его КТР. Это крайне необходимо, потому что толщина воротникового пространства меняется в зависимости от срока беременности. Потом эхографист выводит на экран верхнюю часть туловища и головку плода строго в боковой проекции, при этом в одном срезе должны быть одновременно кости и кожа спинки носа, полости 4 желудочка и кость верхней челюсти. Используя масштабирование увеличивает область шеи. Затем измеряет наибольшую толщину скопления жидкости по задней поверхности шеи под кожей. Жидкость изображается на экране черным цветом, а кожа и мягкие ткани белыми. После проведенных измерений врач сравнивает полученный результат с нормативной таблицей.
Стоит отметить, что во время проведения измерения головка ребенка должна находиться в нейтральном положении. Если она будет слишком запрокинута назад, то можно получить завышенные измерения, или наоборот, если подбородок сильно поджат к груди, то измерения будут ниже реального значения. Для того чтобы измерение было выполнено правильным образом, возможно, необходимо будет подождать, пока плод расположится правильно при спонтанном его движении, либо поспособствовать его движениям посредством легких надавливаний на брюшную полость матери или предложить пациентке покашлять.
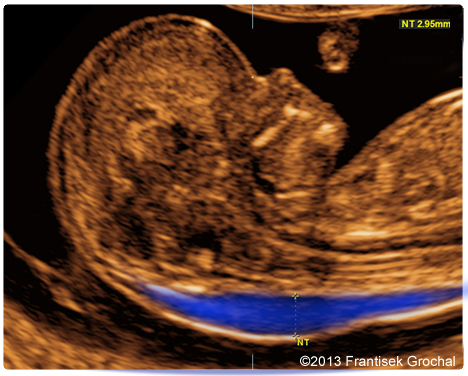
Синим цветом на фотографии УЗИ выделено воротниковое пространство, толщина которого является важным параметром.
Кому показано данное обследование?
В настоящее время первый ультразвуковой скрининг в обязательном порядке включает в себя измерение ТВП (толщины воротникового пространства) на сроке 11,12, 13 недель 6 дней. При этом таблица нормальных значений разработана для сроков, когда копчико-теменной размер плода составляет минимум 45 мм, а максимум 84 мм.
Почему у плода могут появляться отклонения ТВП от нормы?
Причин, которые ведут к увеличению количества жидкости в шейной области и расширению зоны воротникового пространства у плода.. К этому могут приводить:
- анемия,
- нарушения работы сердца,
- патологии развития соединительной ткани,
- скопление крови и застойные явления крови в верхних отделах туловища,
- нарушения оттока лимфатической жидкости,
- морфологические (касающиеся строения) аномалии лимфатической системы,
- гипопротеинемия,
- инфекции
- нарушения строения скелета.
Эти патологические механизмы встречаются при различных генетических аномалиях, но больше всего расширение ТВП ассоциируют с синдромом Дауна (трисомией по 21 хромосоме), Эдвардса (трисомией по 18 хромосоме), Патау (трисомия по 13 хромосоме), синдромом Тернера (отсутствием одной из Х хромосом). Трисомия – это наличие дополнительной хромосомы в кариотипе человека, которое приводит к различным отклонениям в развитии.
Кроме того, расширение ТВП бывает более чем при 50 различных пороках развития плода и при внутриутробной гибели плода. Тем не менее, большое число случаев с увеличенной толщиной воротниковой зоны заканчивается появлением на свет здоровых малышей.
Если во время исследования выявляется увеличение ТВП, то женщине назначают дополнительное УЗИ через 1-2 недели, а также рекомендуют сдать анализ крови на определение рисков хромосомных аномалий. Для этого проводят анализ двух веществ, вырабатываемых плацентой (PAPP-A и свободный бета-ХГЧ), которые у плодов, пораженных хромосомными аномалиями, имеют показатели, отличающиеся от тех, что обнаруживаются у плодов с нормальным хромосомным набором. Именно такое совокупное обследование позволяет максимально точно установить индивидуальный риск наличия хромосомной патологии у плода. При этом еще обязательно учитывают и возраст беременной женщины.
Нормальные значения толщины воротникового пространства
Норма ТВП, разработанная для каждого срока беременности, представлена в таблице 1.
Таблица 1.
| Срок беременности | Норма значения ТВП, мм |
| 10 недель 0 дней – 10 недель 6 дней | 0,8 – 2,2 |
| 11 недель 0 дней – 11 недель 6 дней | 0,8 – 2,4 |
| 12 недель 0 дней – 12 недель 6 дней | 0,7 – 2,5 |
| 13 недель 0 дней – 13 недель 6 дней | 0,7 – 2,7 |
Если у вашего будущего ребенка во время УЗИ выявлено ТВП больше нормы, не стоит сразу впадать в панику, так как выше мы уже описали, что этому может быть много причин, в том числе и совершенно здоровое его состояние.
Но всё-таки плоды с ТВП более 3,0 мм в сроке 11-14 недель имеют высокий риск хромосомных аномалий.
Также измеряется ТВП для прогноза возможных рисков беременности. У плодов с нормальным кариотипом и увеличением ТВП возрастает риск преждевременных родов, пороков сердца и других аномалий плода.
Значения ТВП на 12 неделе беременности
Итак, исходя из данных, приведенных в нашей таблица можно сделать вывод, что если женщина находится на 12 неделе беременности, то размер ТВП будет 1,6 мм (норма в среднем). Норма минимума для ТВП на данном сроке – 0,7 мм, а максимальная граница нормального значения – 2,5 мм. Что означает увеличение показателей ТВП выше нормы на 12 неделе беременности? В таком случае риск того, что у зародыша будут выявлены генетические (хромосомные) аномалии и врожденные пороки органов, сильно увеличивается.

Сравнение нормальной и ненормальной толщины воротникового пространства
Зародыш с синдромом Дауна в 95% случаев обнаруживает показатель ТВП больше 3,4 мм. Размер ТВП более 5,5 мм на сроке 12 недель в 70% случаев означает синдром Эдварса.
Значения ТВП на 13 неделе беременности
Нормальные показатели толщины воротникового пространства в 13 недель составляют в среднем 1,7 мм.
Минимально определяемое значение ТВП равно 0,7 мм, а верхняя граница нормы – 2,7 мм. При значении ТВП больше 2,7 мм у плода в сроке 13 нед возрастает риск развития хромосомных заболеваний или врожденных пороков развития.
При трисомиях по 21, 18 и 13 хромосомам эхографические изменения выражаются в увеличении ТВП примерно на 2,5 мм по сравнению с средним значением для данного срока беременности. При синдроме Тернера значение ТВП примерно на 8 мм больше среднего нормального значения ТВП для здоровых плодов.
Также выявлена закономерность, что при ТВП от 3 до 4 мм риск синдрома Дауна составляет лишь 7 %, от 4 до 5 мм – 27 %, от 5 до 6 мм – 53 %, от 6 до 7 мм – 49%, от 7 до 8 мм – 83 %, от 8 до 9 – 70%, а при 9 мм и более, риск уже равен 78 %.
Но помимо толщины воротникового пространства необходимо учитывать результаты биохимического скрининга. Если же и они повышены, то женщине предлагается провести забор крови из пуповины плода или исследовать околоплодные воды для достоверной оценки количества хромосом у плода. Но такое исследование рекомендуется проводить только после 16 недели беременности. Если набор хромосом оказывается нормальным, то беременность ведется дальше в обычном режиме. Но если же всё-таки у плода выявляют изменения набора хромосом, несовместимые с жизнью, женщине рекомендуют прервать беременность по медицинским показаниям.
Значения ТВП на 14 неделе беременности и позже
В норме после 14 недели беременности зона воротникового пространства начинает постепенно уменьшаться.
Если увеличение ТВП продолжает регистрироваться и при исследовании в 14 неделю и позже или скопление жидкости переходит в отек шеи или в генерализованный отек плода, то это указывает на высокую вероятность инфекционного заражения малыша или наличия у него генной патологии. При этом следует исследовать крови беременной женщины в первую очередь на наличие токсоплазмоза, цитомегаловируса и парвовируса В 19. Также в этой ситуации показаны регулярные повторные УЗИ каждые четыре недели для выявления динамики отека.
Таким образом, УЗИ, а в частности измерение ТВП в 11,12,13,14 недель беременности, помогают установить и в некоторых случаях предупредить рождение детей с хромосомными патологиями. Поэтому женщинам крайне не рекомендуется избегать прохождения 1-го скрининга.
Больше снимков
Источник
