Дифференциальный диагноз при отеке легких

Дифференциальная диагностика кардиальной астмы. Отек легких.
Дифференциальную диагностику кардиальной астмы проводят:
• с БА, при которой имеется ряд общих проявлений с кардиальной астмой (тяжелая одышка, парадоксальный пульс, вынужденное положение сидя и диффузный визинг, часто мешающий выслушать сердце). Но при БА имеются анамнестические указания на переносимые ранее подобные приступы (больные, как правило, знают о своей БА); в период приступа нет выраженной потливости и гипоксемии; при перкуссии грудной клетки отмечается коробочный звук; в акте дыхания участвуют вспомогательные мышцы; при аускультации легких выявляется масса сухих, свистящих хрипов, а на ЭКГ (иногда) — признаки перегрузки правых отделов сердца. При кардиальной астме имеется диссоциация степени тяжести больного и скудности аускультативных данных (в отличие от БА); участие дыхательных мышц менее выражено; более значителен цианоз кожи (из-за снижения насыщения крови кислородом); при перкуссии грудной клетки чаще определяется притупление; рентгенологические проявления застоя крови в малом круге сохраняются достаточно долго. Сердечная астма у пожилых больных может быть смешанной, т.е. комбинация БА с имеющейся кардиальной патологией;
• с ТЭЛА крупных ветвей, при которой приступ удушья чаще развивается после появления боли в сердце на фоне цианоза.
Определяются признаки острой правожелудочковой недостаточности. По данным ЭКГ выявляется острая перегрузка правых отделов сердца и феномен S1—Q3, а рентгенография легких указывает на повышение купола диафрагмы на стороне поражения и разнообразные тени (реже). Иногда на этом фоне развивается и ОЛЖН вследствие появления сопутствующей дисфункции ЛЖ (из-за сочетанного воздействия гипоксемии и смещения межжелудочковой перегородки в полость ЛЖ). Второй этап эволюции ОЛЖН кардиально обусловлен ОЛ (развивается более быстрыми темпами, чем некардиальный) вследствие наличия ИМ, АГ, пороков сердца, миокардита, ДКМП или ПЖТ У кардиальных больных ОЛ может формироваться как следующий этап после КА, но может развиться и внезапно, минуя эту клиническую фазу (иногда переход занимает всего лишь несколько минут).
Отек легких
Отек легких (ОЛ) — более широкое понятие, чем ОЛЖН. К развитию отека легких помимо патологии сердца способны привести другие заболевания (инфекции, болезни ЦНС, массивные перфузии и др ). ОЛ может развиваться как самостоятельное первичное состояние, отягощающее различные заболевания (состояния) с избыточной транссудацией жидкости, электролитов и белков из микрососудов легочного русла в интерстициальную ткань и поверхность альвеол. Недостаточность дренажной функции лимфатической системы играет важную роль в том, что не удается компенсировать быстро растущее гидростатическое давление в интерстициальной ткани ОЛ сопровождается выраженной артериальной гипоксемией.
В легких здорового человека находится 0,5 л крови. При ряде патологических состояний этот объем может увеличиваться в 2—3 раза, что приводит к росту гидростатического давления в малом круге кровообращения. Разница гидростатического и онкотического давлений (по закону Старлинга) определяет давление жидкости по обе стороны стенки сосуда.
Некардиогенный отек легких. возникающий при отсутствии патологии сердца (из-за повышенной фильтрации жидкости, богатой белком через сосудистую стенку легочных капилляров вследствие повышенной концентрации цитокинов), встречается при острых или хронических процессах — сепсисе или острых инфекционных заболеваниях дыхательных путей (тяжелой пневмонии или гриппе), уремическом пневмоните на фоне терминальной ХПН (вследствие циркуляции в кровотоке токсических веществ), ингаляционном проникновении в дыхательные пути токсических субстанций (оксиды серы, озон, фосген и др ), повреждающих альвеолокапиллярную мембрану, инородном теле в бронхе, остром радиационном повреждении легких, раке легких (массивное метастазирование), аллергической реакции, массивной эвакуации плевральной жидкости (более 1,5 л), введении больших доз наркотиков (например, героина) или НПВП.
Выделяют и неврогенный отек легких. развивающийся из-за повышенной симпатической стимуляции (это приводит к венозной ЛГ или сдвигу системного объема крови в легочную циркуляцию) достаточно быстро после повреждения центральных структур головного мозга — при судорожном синдроме (эпилепсия), внутричерепном кровоизлиянии или ЧМТ (раненные в голову при ДТП).
У конкретного больного необходимо выявить причины отека легких (кроме частого ИМ). Всегда следует уточнить кардиогенный ли отек легких. Если отек легких кардиогенный, то важно выяснить фон, на котором действовал повреждающий фактор: компенсированное сердце до сих пор (как при свежем ИМ) или «поврежденное» (длительная ХСН). После оценки состояния сердца сразу же начинают лечение согласно общепринятым схемам.
Оглавление темы «Виды острой сердечной недостаточности.»:
Дифференциальная диагностика при отеке легких
— острый геморрагический панкреатит
** Лимфатическая недостаточность (лимфогенный канцероматоз)
** Неустановленные механизмы
— высотная травма лёгких
— острое расстройство функций ЦНС
— передозировка наркотиков
** одышка разной выраженности вплоть до удушья,
** приступообразный кашель, сухой или с пенистой мокротой (пена стойкая за счёт содержания белка плазмы крови, трудно отсасывается)
** выделения пены изо рта и носа,
** положение ортопноэ,
** наличие влажных хрипов, выслушивающихся над всей поверхностью легких и на расстоянии (клокочущее дыхание)
Классификация ОСН при инфаркте миокарда (на основе Killip T. & Kimball J.)
I. Хрипов в легких и третьего тона нет
II. Хрипы в легких не более, чем над 50% поверхности или третий тон
III. Хрипы в легких более, чем над 50% поверхности (часто картина отека легких)
IV. Кардиогенный шок
ЭКГ при острой левожелудочковой недостаточности.
— Обнаруживаются различные нарушения ритма и проводимости.
— Признаки гипертрофии и перегрузки левых отделов сердца (высокий и широкий Р в I, AVL, высокий R в I и глубокий S в III стандартном, депрессия ST в I, аVL и грудных отведениях)
R-tg грудной клетки:
· диффузное затенение легочных полей,
· появление «бабочки» в области ворот легких (“bats wing”)
· перегородочные линии Керли “А” и “В”, отражающие отечность междольковых перегородок
· субплевральный отек пo ходу междолевой щели
Дифференциальная диагностика
Диагностика отека легких
Дифференциальный диагноз. При оказании экстренной помощи возникает необходимость дифференциации отека легких с приступом бронхиальной астмы. Для приступа бронхиальной астмы также характерно остро возникающее удушье, но одышка носит экспираторный характер с вовлечением в дыхательный акт вспомогательных мышц. Дыхание, как правило, шумное с типичным свистящим оттенком. Выделения мокроты при возникновении удушья и в разгар его нет. Появление мокроты в конце приступа бронхиальной астмы вначале вязкой, трудно отделяемой, а затем и жидкой сопровождается (в отличие от отека легких) уменьшением удушья. Грудная клетка у таких больных часто расширена, границы легких опущены, подвижность их ограничена. В легких выслушивается ослабленное везикулярное дыхание с массой сухих свистящих и жужжащих хрипов. Иногда определяется небольшое количество влажных мелкопузырчатых хрипов.
Важное значение в дифференциальной диагностике имеют данные анамнеза: указания на приступы удушья, снимающиеся атропином, эфедрином или адреналином (в случае бронхиальной астмы), указания на заболевания сердца, повышенное артериальное давление (при отеке легких), а также результаты исследования сердечно-сосудистой системы: изменение размеров сердца, характер его тонов и шумов, особенности пульса, артериального давления и т. д.
Одиночные очаги в легких: критерии дифференциальной диагностики
Источник
Тактика оказания неотложной помощи
Алгоритм оказания неотложной помощи при ОЛЖН:
1. Ингаляция парами спирта через носовой катетер (борьба с пенообразованием). Начальная скорость введения кислорода (через 96°С этиловый спирт) 2-3 л/мин., в течение нескольких (до 10) минут. Когда слизистые привыкают к раздражающему действию газа, скорость доводят до 9-10 л/мин. Ингаляцию продолжают 30-40 минут с 10-15 мин. перерывами.
2. Купирование «дыхательной паники» наркотическими анальгетиками: морфин 1,0 мл 1% раствора развести в 20 мл 0,9% раствора хлорида натрия и вводить внутривенно дробно по 4-10 мл (или 2-5 мг) каждые 5-15 мин. до устранения болевого синдрома и одышки.
3. Гепарин 5000 ЕД внутривенно струйно.
4. При нормальном артериальном давлении:
– усадить больного с опущенными нижними конечностями;
– нитроглицерин сублингвально в таблетках (0,5-1 мг), или аэрозоле, или спрее (0,4-0,8 мг или 1-2 дозы), или внутривенно 0,1% спиртовой раствор до 10 мг в 100 мл изотонического раствора натрия хлорида капельно, увеличивать скорость введения с 25 мкг/мин. до эффекта под контролем артериального давления до достижения эффекта;
– фуросемид 40-80 мг внутривенно струйно;
– диазепам внутривенно дробно до эффекта или достижения общей дозы 10 мг.
5. При артериальной гипертензии:
– усадить больного с опущенными нижними конечностями;
– нитроглицерин таблетки (лучше аэрозоль) 0,4-0,5 мг сублингвально, однократно;
– фуросемид 40-80 мг внутривенно струйно;
– нитроглицерин внутривенно 0,1% спиртовой раствор до 10 мг в 100 мл изотонического раствора натрия хлорида капельно, увеличивая скорость введения с 25 мкг/мин. до эффекта под контролем артериального давления до достижения эффекта, или нитропруссид натрия 30 мг в 300 мл 5% раствора декстрозы внутривенно капельно, постепенно увеличивая скорость вливания препарата с 0,3 мкг/(кг х мин.) до получения эффекта, контролируя артериальное давление;
– диазепам внутривенно дробно до эффекта или достижения общей дозы 10 мг.
6. При умеренной гипотензии (систолическое давление 75 – 90 мм рт.ст.):
– уложить больного, приподняв изголовье;
– допамин 250 мг в 250 мл изотонического раствора натрия хлорида, увеличивая скорость вливания с 5 мкг/(кг х мин.) до стабилизации артериального давления на минимально возможном уровне;
– фуросемид 40-80 мг внутривенно струйно.
7. При выраженной артериальной гипотензии:
– уложить больного, приподняв изголовье;
– допамин 200 мг в 400 мл 5% раствора декстрозы внутривенно капельно, увеличивая скорость вливания с 5 мкг/(кг х мин.) до стабилизации артериального давления на минимально возможном уровне;
– при повышении артериального давления, сопровождающемся нарастающим отеком легких, дополнительно нитроглицерин внутривенно капельно 1% спиртовой раствор до 10 мг в 100 мл изотонического раствора натрия хлорида, увеличивать скорость введения с 25 мкг/мин. до эффекта под контролем артериального давления до достижения эффекта;
– фуросемид 40-80 мг внутривенно струйно только после стабилизации артериального давления.
8. Мониторирование жизненно важных функций организма (кардиомонитор, пульсоксиметр).
Показания к экстренной госпитализации: при выраженном отеке легких госпитализация возможна после ее купирования или специализированными бригадами скорой медицинской помощи. Больного транспортируют в сидячем положении.
Перечень основных медикаментов:
1. *Этанол 96°С 50 мл, фл.
2. *Кислород, м3
3. *Морфин 1% – 1,0 мл, амп.
4. *Натрия хлорид 0,9% – 400,0 мл, фл.
5. *Натрия хлорид 0,9% – 5,0 мл, амп.
6. *Гепарин 5000 ЕД, амп.
7. *Нитроглицерин 0,0005 г, табл.
8. *Нитроглицерин 0,1% – 10,0 мл, амп.
9. *Фуросемид 1% – 2,0 мл, амп.
10. *Диазепам 10 мг – 2,0 мл, амп.
11. *Допамин 0,5% – 5 мл, амп.
12. *Нитропруссид натрия 50 мг, амп.
Перечень дополнительных медикаментов:
1. *Декстроза 5% – 400,0, фл.
2. *Пентоксифиллин 2% 5 мл, амп.
3. Нитроглицерин, аэрозоль
Индикаторы эффективности оказания медицинской помощи:
1. Уменьшение влажности кожных покровов.
2. Уменьшение или исчезновение влажных хрипов в легких и клокочущего дыхания.
3. Улучшение субъективных ощущений – уменьшение одышки и ощущения удушья.
4. Относительная нормализация артериального давления.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Источник

COVID-19 — острое респираторное заболевание, вызываемое капельным коронавирусом SARS-CoV-2. Уже к 1 мая 2020 года пандемия привела к инфицированию ~ 3,3 миллиона человек, к смерти более 235 000 человек и остановке глобальной торговли (по состоянию на 11 мая, более 4,1 миллионов подтвержденных случаев и 283 387 летальных исходов — прим. ред). В то время как 80 % людей с COVID-19 болеют легкой формой заболевания, летальность колеблется в пределах 2–7 %. Состояние пациентов с пневмонией, обусловленной COVID-19, может ухудшаться из-за гипоксемической дыхательной недостаточности (ГДН). Данные вскрытий свидетельствуют о наличии у таких больных признаков воспаления, диффузного альвеолярного повреждения (ДАП), накопления альвеолярной жидкости и гиалиновых мембранах, характерных для классического ОРДС. Понимание причин гипоксемии COVID-19 осложняется скудностью данных гемодинамики и аутопсии. Однако, общее состояние пациентов с COVID-19 является нетипичным с т.з. течения классического ОРДС в том смысле, что на фоне сохранного легочного комплаенса* (податливость, растяжимость респираторной системы) отмечается зачастую глубокая гипоксемия, ассоциированная с большим легочным шунтом**.
* прим. редактора – под комплаенсом респираторной системы подразумевается растяжимость/податливость не только самих легких, но и грудной клетки.
** прим. редактора – под легочным шунтом понимается резкое несоответствие V/Q (V/Q = ∞), при котором вентилируются те участки легких, в которых не происходит газообмен (например, 1 зона по West, соответствующая верхушкам легких).
Данные показатели свидетельствуют о нарушении работы гомеостатической O2-сенсорной системы (HOSS) в организме, которая включает в себя легочное кровообращение, сонный гломус, адреномедуллярные клетки и нейроэпителиальные тела. HOSS оптимизирует поглощение кислорода и его системную доставку. Гипоксическая легочная вазоконстрикция (ГЛВ, рефлекс Эйлера-Лильестранда) — это легочная гомеостатическая реакция на дыхательную гипоксию при легочных заболеваниях, таких как пневмония. Суть рефлекса Эйлера-Лильестранда заключается в спазме легочных артериол плохо вентилируемых альвеол с целью оптимизации вентиляционно-перфузионных взаимоотношений (V/Q). Сонный гломус, чувствуя гипоксию, усиливает респираторный драйв***. Гипоксемия при COVID-19 по-разному связана с ОРДС, механизмом ГЛВ и физиологией HAPE (ВООЛ) (рис. 1). Мы предполагаем, что лучшим объяснением этому является глубокое нарушение функций сонного гломуса и механизма ГЛВ иногда в сочетании с вирусно-индуцированным ОРДС.
*** прим.редактора — респираторный драйв — это способность дыхательного центра инициировать вдохи адекватные по частоте, глубине и ритму в соответствии с функциональной задачей.
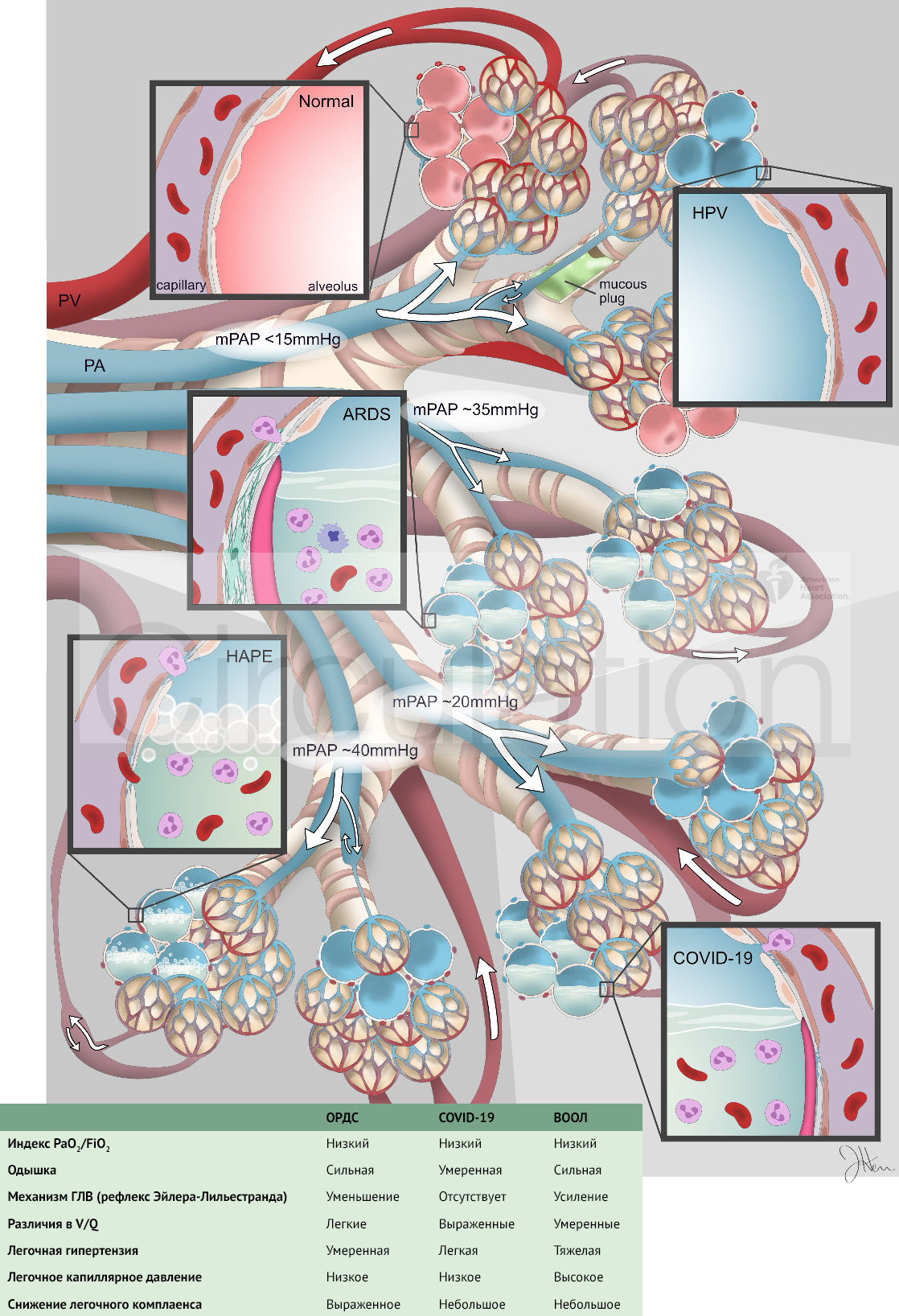
Рисунок 1
Инициация ГЛВ происходит путем регуляции работы кислород-чувствительных K+-каналов и потенциал-зависимых Са2+-каналов через ОВР с участием гена NDUFS2, в ответ на изменение уровня активных форм кислорода (в частности, перекиси водорода) в определенных участках митохондрий гладкомышечных клеток легочных артерий (PASMC). ГЛВ может ингибироваться как медикаментозно, например, системными вазодилататорами, в частности блокаторами кальциевых каналов, так и при различных заболеваниях (сепсис, эндотоксемия). Аналогичный митохондриальному механизму, O2-чувствительный механизм располагается и в сонном гломусе. Снижение его функции будет нарушать респираторный драйв и уменьшать одышку. Инфекция, вызванная вирусом SARS-CoV-2, в клетках человека изменяет экспрессию многих белков. Интересно, что 36 % всех увеличившихся белков и 19 % всех уменьшившихся белков в зараженных SARS-CoV-2 клетках являются митохондриальными белками. К ним относятся медиаторы апоптоза (индуцирующий апоптоз фактор (AIF) и цитохром С), а также белки, участвующие в аэробном метаболизме (имеют отношение к О2-чувствительному механизму). Эти данные являются приблизительными и недоказанными, однако они обеспечивают биологическую «правдоподобность» того, что SARS-CoV-2 может вмешиваться в процесс митохондриальной чувствительности к О2 и вызывать митохондриально-индуцированные поражения. Некоторые особенности пневмонии COVID-19 отличают ее от типичного ОРДС. Во-первых, несмотря на глубокую гипоксемию, которую завуалированно называют «тихой гипоксемией», у пациентов часто наблюдается легкая/умеренная одышка. В своей работе Guan et al. сообщили об одышке только у 18,7 % из 1099 госпитализированных больных с пневмонией COVID-19, несмотря на сопутствующие этому низкие показатели индекса Горовица (PaO2/FiO2), аномальные КТ-снимки (86 %) и высокие потребности в дополнительном кислороде (41 %). Во-вторых, в отличие от классического ОРДС, для пневмонии COVID-19 характерно сохранение высокого легочного комплаенса****.
**** прим. редактора — высокий комплаенс характерен для L-типа COVID-19 пневмонии (согласно публикации Luciano Gattinoni).
В-третьих, глубокая гипоксемия связана с выраженным легочным шунтом. В-четвертых, пользы от вентиляции в прон-позиции на животе у таких больных больше, чем при классическом ОРДС. Степень выраженности ГЛВ различна и зависит от отношения V/Q. Вентиляция в прон-позиции минимизирует различия и позволяет рефлекс Эйлера перенаправлять кровоток в дорсальные/каудальные области легких. Таким образом, особенности клинической картины COVID-19 пневмонии могут быть объяснены нарушением в работе молекулярных/клеточных кислород-чувствительных механизмов, в т.ч. сонного гломуса, или утратой рефлекса Эйлера (рисунок 1), хотя для доказательства этого тезиса потребуется комплексная гемодинамическая оценка, в том числе катетеризация правых отделов сердца. Нарушение работы механизма ГЛВ может быть также осложнено высокой вентиляцией мертвого пространства или легочными микроэмболами.
С целью попытки объяснения отека и гипоксемии при пневмонии, вызванной COVID-19, была предложена концепция, основанная на физиологии ВООЛ. ВООЛ обусловлен чрезмерной активацией механизма ГЛВ, приводящей к большей неравномерности кровотока, и легочной веноконстрикцией (рис. 1). Эти механизмы увеличивают давление в ЛА и легочных капиллярах, вызывая гидростатическое повреждение капилляров и альвеолярную утечку крови и белка. Мы полагаем, что в случае с COVID-19, рефлекс Эйлера работает некорректно, давление в ЛА остается низким, а альвеолярные инфильтраты возникают в результате вирусного воспаления.
Fried et al. описали следующий клинический случай: «В приемное отделение поступила 64-летняя женщина, у которой в течение 2-х последних дней наблюдалась одышка и непродуктивный кашель. В анамнезе: неишемическая кардиомиопатия, фибрилляция предсердий, ГБ, СД. При первичном осмотре: АД — 153/120 мм рт. ст., SpO2 — 88%, Ps — 100 уд/мин, t — 36.6 °C. Рентгенологическая картина соответствовала картине сопутствующей застойной кардиомиопатии. Тест на COVID-19 — положительный. На фоне коррекции явлений ХСН фуросемидом и нитроглицерином произошло ухудшение респираторного статуса с последующим переводом пациентки на ИВЛ».
Мы предполагаем, что нитроглицерин уменьшил ее и без того ослабленный механизм ГЛВ, ухудшив вентиляционно-перфузионные отношения, что и привело к декомпенсации. При проведении измерения давления в ЛА было выявлено минимальное его повышение (45/20 мм рт. ст.). Подобные цифры могут свидетельствовать о том, что произошла дизрегуляция рефлекса Эйлера-Лильестранда что больше соответствует COVID-19, нежели ВООЛ, при котором давление в ЛА достигает высоких значений (рис. 1). ОРДС часто сопровождается легочной гипертензией, однако причинами, провоцирующими ее развитие, являются микротромбозы и эндогенные вазоконстрикторы, в то время как механизм ГЛВ практически выключен из регуляции. В то время как ВООЛ и ОРДС являются некардиогенными формами отека легких, причины, приводящие к отеку, различаются.
При ВООЛ причиной отека является гемодинамическая перегрузка малого круга, связанная с повышением давления в легочных сосудах (рис. 1), при ОРДС же причиной отека является воспаление и альвеолярная эпителиальная дисфункция. При тяжелом течении пневмонии, вызванной COVID-19, имеются признаки классического ОРДС, однако отличительной чертой коронавирусной пневмонии является выключение рефлекса Эйлера-Лильестранда (вирус-индуцированное повреждение митохондрий, влияние эндотоксина/провоспалительных факторов на ГЛВ). Различия в работе рефлекса Эйлера-Лильестранда при ВООЛ и COVID-19 имеют важное терапевтическое значение. Гипотеза, основанная на физиологии ВООЛ, сопровождалась предложением по ингибированию механизма ГЛВ с помощью ацетазоламида, блокаторов кальциевых каналов или ингибиторов ФДЭ-5. Мы предсказываем, что данные препараты усугубят гипоксемию при пневмонии, вызванной COVID-19.
По нашим наблюдениям, каждый шестой пациент с COVID-19 имел сопутствующую артериальную гипертензию. Отказ от применения системных вазодилататоров, особенно блокаторов кальциевых каналов, поможет сохранить рефлекс Эйлера-Лильестранда. С целью исследования механизма ГЛВ при COVID-19, мы предлагаем использовать такие способы как: катетеризация правой половины сердца/эхокардиография. В случае подтверждения дизрегуляции механизма ГЛВ, возможно, стоит изучить несколько препаратов с целью активации данного рефлекса, в том числе введение альмитрина (повышающего ГЛВ и активизирующего каротидный гломус) и/или ингибирования эндогенных сосудорасширяющих путей, таких как ЦОГ-путь (индометацин или меклофенама) или оксид азота (NO).
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Источник
