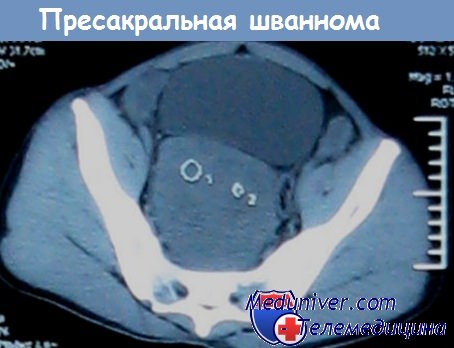
Что такое отек пресакральной клетчатки

Опухоль между крестцом и прямой кишкой – пресакральный рак малого тазаПресакральные опухоли, локализованные между крестцом и прямой кишкой – обобщающий термин для относительно редких образований доброкачественного, потенциально злокачественного и злокачественного характера. Сложный эмбриогенез данной области является предпосылкой развития аномалий, поэтому две трети образований являются врожденными. Риск малигнизации возрастает с возрастом и достигает 25-40%. • Врожденные образования: эпидермоидная киста, дермоидная киста, энтеральная киста (постклоакальная кишка, удвоение), тератома, тератокарцинома. • Нейрогенные образования: хордома, нейрофиброма/саркома, неврилеммома, эпендимома, нейробластома, переднее крестцовое менингоцеле. • Костные: остеома/хондрома/саркома, простая костная киста, гигантоклеточная опухоль, саркома Эвинга, хондромиксосаркома. • Разные: метастазы, GIST, саркома, гемангиома, лимфома, десмоид, карциноид, воспалительные изменения (абсцесс, хронический свищ, гематома). а) Эпидемиология пресакральных опухолей: б) Симптомы опухоли между крестцом и прямой кишкой:
в) Дифференциальный диагноз: г) Патоморфология пресакральных опухолей: • Эпидермоидные, энтерогенные (из постклоакальной кишки) кисты: простой эпителий, отсутствие кожных придатков. • Крестцово-копчиковая тератома (доброкачественная с потенциалом к малигнизации): опухоль, происходящая из плюрипотентных стволовых клеток с наличием более одного зародышевого листка => возможна малигнизация: • Дермоидные кисты (доброкачественные): структурные элементы являются производными эктодермы. • Хордома (злокачественная): происходит из остатков хорды, местно агрессивная злокачественная опухоль, которая с увеличением размеров приводит к деструкции крестца.
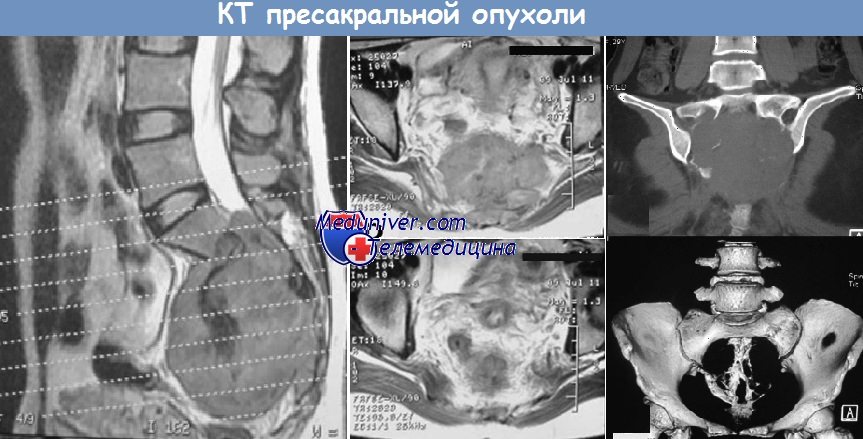
д) Обследование при опухоли между крестцом и прямой кишкой Необходимый минимальный стандарт: – Клиническое обследование: – Обследование толстой кишки перед плановой операцией. Дополнительные исследования (необязательные): е) Классификация: ж) Лечение без операции пресакральных опухолей малого таза:
з) Операция при опухоли между крестцом и прямой кишкой Показания – любая пресакральная опухоль (за исключением абсолютных противопоказаний). Хирургический подход: и) Результаты лечения опухоли между крестцом и прямой кишком: к) Наблюдение и дальнейшее лечение: Учебные видео топографической анатомии этажей малого таза
– Также рекомендуем “Меланома толстой и прямой кишки в колопроктологии” Оглавление темы “Болезни толстой кишки”:
|
Источник
Швейцарская Университетская Клиника
Swiss University Clinic
Время работы:
с 08:00 – 21:00
м.Таганская
г.Москва, Николоямская, 7/8.
записаться на прием
 Пресакральные кисты и опухоли, называемые также параректальными – это патологические образования врожденного происхождения, расположенные в параректальной зоне. Среди них различают дермоидные и эпидермоидные кисты, тератомы, тератокарциномы. В настоящее время предусмотрены различные классификации, с помощью которых оценивается сфера поражения параректальной зоны, а также определяется объем хирургического вмешательства. В клинической практике используется классификация, разделяющая опухоли по происхождению, размерам и локализации. Например,
Пресакральные кисты и опухоли, называемые также параректальными – это патологические образования врожденного происхождения, расположенные в параректальной зоне. Среди них различают дермоидные и эпидермоидные кисты, тератомы, тератокарциномы. В настоящее время предусмотрены различные классификации, с помощью которых оценивается сфера поражения параректальной зоны, а также определяется объем хирургического вмешательства. В клинической практике используется классификация, разделяющая опухоли по происхождению, размерам и локализации. Например,
- эпидермоидная киста – как правило, изнутри выстлана многослойным чешуйчатым эпителием, но не исключено наличие цилиндрического или переходного. Чаще диагностируются у молодых женщин, и могут быть причиной проблем при родоразрешении. Из-за плохого кровоснабжения этот вид образований нередко осложняется некрозом и инфицированием.
- хордома – это эмбриональный остаток дорзальной хорды, чаще встречается у 60-70-летних людей, для нее характерен медленный рост, человек при этом испытывает боль в крестцовой зоне, возможно нарушение функции мочевого пузыря и прямой кишки.
- тератома – патологическое образование смешанного характера, развивающееся из остатков зародышевых листков. Эти опухоли чаще всего осложняются нагноением, нарушением кишечной проходимости, нередко наблюдается озлокачествление.
Патологические процессы в параректальной зоне являются следствием нарушений во время внутриутробного развития на разных его этапах. От простых дермоидных кист до сложных опухолей, эти образования происходят из эмбриональных клеток и содержат в себе ткани – производные зародышевых листков, в составе опухолей могут быть частицы органов или их зачатки, эпителий, волосы и т.п.
Пресакральная опухоль относится к довольно редким заболеваниям, их распознавание без современного оборудования весьма затруднительно. Между тем, при отсутствии лечения существует риск развития тяжелых осложнений. В нашей клинике, оснащенной диагностическим оборудованием эксперт-класса, есть возможность пройти качественное и комплексное обследование. Кроме того, благодаря опытным специалистам будет проведена дифференциальная диагностика, позволяющая исключить патологии с похожими симптомами, и своевременно назначено адекватное лечение.
Группа риска:
- пациенты с образованиями, которые возникли в результате нарушений на разных стадиях внутриутробного развития;
Симптомы:
- боль в крестце, копчике, внизу живота;
- выделения из прямой кишки, позывы к дефекации, лентовидный кал.
Лечение пресакральных опухолей
Лечение любой пресакральной опухоли – только хирургическое, причем удаление пресакральной кисты показано даже при отсутствии клинических проявлений, независимо от величины образования, его локализации или наличия/отсутствия осложнений.
Операция по удалению пресакральной кисты и опухоли может быть проведена через разные доступы: промежностный, трансанальный, трансвагинальный и лапароскопический. Выбор наиболее приемлемого для конкретного пациента доступа возможен после тщательного обследования. В нашей клинике мы стремимся, если это возможно, проводить лапароскопию, поскольку из всех возможных вариантов при удалении пресакральной кисты операция с использованием лапароскопического доступа является наиболее малотравматичной.
Кроме того, лапароскопия имеет целый ряд других преимуществ, среди которых можно выделить возможность обойтись без больших разрезов на промежности, избежать кровопотери, резекции копчика или выведения стомы. В отличие от промежностного доступа, после лапароскопического у женщин нет нарушений в процессе вынашивания и рождения ребенка. Кроме того, риск развития осложнений в ходе оперативного вмешательства и после него сведен к минимуму, да и сам период реабилитации значительно короче. Пациенты нашей клиники, как правило, на третий день выписываются домой.
Комментарий врача

Преимущества лечения пресакральной кисты и опухоли в Швейцарской Университетской клинике
- Наша клиника оснащена современным оборудованием ведущих европейских и американских компаний, что позволяет добиться при выполнении операций отличного результата.
- В штате клиники – высококлассные специалисты высшей и первой категории, имеющие огромный опыт, многие из них известны не только за пределами города, но и страны.
- При необходимости пациент может рассчитывать на помощь других опытных специалистов: гинеколога, невролога и др.
- Среди существующих методов лечения в нашей клинике пациенту подбирается наиболее эффективная именно в его случае методика, поскольку для наших специалистов индивидуальный подход – правило № 1.
- Наши хирурги всегда стремятся проводить, если это возможно, малотравматичные операции, основные преимущества которых – это минимальная травматизация тканей, отсутствие осложнений в ходе хирургического вмешательства, короткий период реабилитации.
- В нашей клинике есть возможность проведения симультанных операций, в ходе которых можно избавиться сразу от нескольких патологий во время одной анестезии.
Часто задаваемые вопросы
Симптомы пресакральной кисты и опухоли?
При этих патологиях клинические проявления могут отсутствовать в течение длительного времени. Но с увеличением образования в размерах появляются первые симптомы: боли в области копчика и крестца, в нижней части живота или промежности. Из прямой кишки возможны выделения слизи или гноя, возникают частые позывы к дефекации, кал становится лентовидным. В запущенных случаях боль становится интенсивнее, появляются свищи, присоединяется головная боль, повышается температура, человек испытывает общую слабость.
Диагностика пресакральной кисты и опухоли
Прежде всего проводится пальцевое исследование прямой кишки, промежности, выполняется бимануальное обследование. Также назначаются рентгенологические и ультразвуковые методы диагностики, весьма эффективна МРТ. При отсутствии возможности качественного обследования возможен ошибочный диагноз, например, диагностирование кисты копчика или параректального свища. Кроме того, пресакральные образования следует дифференцировать с эпителиальным копчиковым ходом, остеомиелитом копчика или крестца, парапроктитом, злокачественной опухолью. Поэтому диагностику лучше проходить в клинике, оснащенной современным оборудованием.
Как удаляется пресакральная киста с использованием лапароскопического метода
Операция проводится под общей анестезией, все манипуляции хирург выполняет через 3-4 небольших, не более 10 мм, разрезов на животе. Благодаря использованию современного оборудования удается визуализировать зону вмешательства, что исключает вероятность повреждения структур в аноректальной зоне, таким образом функции органов не нарушаются. Для безопасного натяжения тканей используются специальные инструменты и методики, повышающие безопасность и эффективность оперативного вмешательства. Использование в ходе операции аппарата «LigaSure», который соединен с блоком с компьютерным управлением – платформой Force Triad (производства Швейцария), удается избежать термической травмы кишки, а также выведения кишечной стомы. Киста после иссечения помещается в специальный контейнер и только после этого извлекается, что исключает попадание патологического материала на здоровые ткани. Затем на кожу накладываются косметические швы, которые после заживления становятся практически незаметными.
Восстановление после лапароскопии при удалении пресакральных кист и опухолей
Начиная с первого дня, пациент может вставать с постели, принимать легкую пищу в жидком виде. Выписка возможна на третий день, трудоспособность восстанавливается в течение 2-3 недель. Через месяц рекомендован осмотр проктолога и УЗИ, в дальнейшем профилактические посещения специалиста рекомендованы каждые 3 месяца в течение первого года после проведенного хирургического вмешательства.
Чем опасна пресакральная киста или опухоль при отсутствии лечения
Осложнением могут стать такие сложные состояния, как нагноение параректальной клетчатки, появление свищей, нарушение мочеиспускания и дефекации. При длительно текущем заболевании также возможно развитие неврита, невралгии, анемии. Опасность для жизни представляет кишечная непроходимость. Кроме того, существует риск перерождения пресакральных образований в злокачественные опухоли.
Существуют ли методы профилактики пресакральных кист?
Являясь врожденными патологическими образованиями, они развиваются независимо от наличия тех или иных неблагоприятных факторов. Поэтому в настоящее время не существует методов профилактики, способных предотвратить развитие пресакральной кисты.
Какой прогноз при лечении пресакральной кисты и опухоли
При своевременном хирургическом лечении неосложненной опухоли возможно полное выздоровление. Прогноз ухудшается при наличии воспалительного процесса, свищей и других осложнений.
Записывайтесь на консультацию: +7 (495) 782-50-10
7700
Прооперированных
пациентов
600
Родившихся детей при
диагнозе бесплодия
40
Патентов на
бескровные операции
12
Иностранных
специалистов
Вы можете записаться на консультацию
Источник
Макулярный отек — это не самостоятельная болезнь, а признак, при этом не только офтальмологических заболеваний. Сопровождается он снижением центрального зрения. Зачастую это компенсируется вторым глазом, из-за чего больной не сразу замечает признаки отечности. Этим она и опасна.
Макула, или желтое пятно, находится в центре сетчатой оболочки глаза и отвечает за центральное зрение. Под воздействием различных факторов происходит накапливание жидкости в этой части глаза, что и провоцирует отечность.
Отек макулы — это признак какого-то заболевания. При этом данное патологическое состояние очень опасно и способно привести к сильному ухудшению зрения.
Причины отека сетчатки глаза
Основная причина — это попадание жидкости в центре внутренней оболочки. Происходит это вследствие различных процессов. Существуют разные механизмы развития симптома. Впервые его описал ученый C.Р. Ирвин. Он рассматривал отек как последствие операции по удалению хрусталика при катаракте. При этом механизм зарождения его до сих пор точно не выяснен. Предполагается, что развитие макулярного отека определяется видом хирургической операции, проведенной на глаз.

Сегодня известны и другие причины. Одна из самых частых — сахарный диабет, который нередко вызывает диабетическую ретинопатию. Отек возникает из-за повреждения сосудов, через которые жидкость просачивается в макулу.
Факторы, провоцирующие макулярный отек, можно объединить в две группы. В первую входят офтальмологические заболевания:
глаукома;
увеиты;
пигментный ретинит;
отслойка сетчатки;
окклюзия или тромбоз вен сетчатой оболочки;
диабетическая ретинопатия;
аметропия.
Во вторую группу причин включены патологии, которые напрямую не связаны с органами зрения:
гипертония;
сердечно-сосудистые заболевания;
инфекционные болезни;
дисфункция почек;
ревматизм;
атеросклероз;
болезни крови;
нарушения работы центральной нервной системы.
Кроме того, привести к отеку макулы могут:
операции на глазах;
высокий уровень холестерина в крови;
плохая свертываемость крови;
отравления;
воспалительные процессы;
онкология и лучевая терапия;
травмы глазного яблока;
побочные действия лекарств;
малоподвижный образ жизни.
Признаки макулярного отека

Продолжительная отечность макулы способна привести к серьезному ухудшению зрения, а также к дистрофии сетчатой оболочки или разрыву желтого пятна. Но долгое время патологический процесс развивается бессимптомно. У пациента возникает частичное и кратковременное снижение остроты зрения, что компенсируется вторым глазом. По мере скопления жидкости в тканях макулы симптомы становятся более выраженными:
нечеткость изображения в центральной части;
размытость картинки;
диплопия;
ухудшение зрения по утрам;
чрезмерная светочувствительность;
снижение видимости вблизи и вдаль, что не поддается коррекции;
искаженное восприятие линий, очертаний предметов — метаморфопсия.
Также при макулярном отеке наблюдается нарушение цветового зрения. Нередко при этом заболевании мир видится в розовых тонах в буквальном смысле. Кроме того, данный патологический процесс может сопровождаться признаками основного заболевания, вызвавшего отек.
Разновидности макулярного отека
В зависимости от этиологии симптома, характера его развития и других особенностей, выделяется 3 вида данного патологического явления:
диабетический;
кистозный;
дистрофический.
Диабетический отек

Ухудшение зрения наблюдается почти у 85% пациентов с сахарным диабетом 1-го типа. Диабетическая ретинопатия развивается, как правило, в течение 15-20 лет болезни и является самым тяжелым ее осложнением. Возникает оно вследствие общего поражения сосудов организма и сетчатки в частности. Данное заболевание нередко приводит к полной слепоте. Проявляется оно и в отеке макулы. При ухудшении состояния капилляров они становятся хрупкими и проницаемыми. Плазма попадает в желтое пятно, наполняя его и провоцируя отечность.
Выделяют 2 типа такого отека:
Фокальный. Не затрагивает центральную часть желтого пятна. Размер отека незначительный. К примеру, диск зрительного нерва намного превышает его в диаметре.
Диффузный. Наблюдается поражение центра макулы. Отек достаточно большой. Диаметр его превышает размеры диска не менее чем в 2 раза. Отечность провоцирует дегенеративные и дистрофические изменения и сильное снижение зрения.
Кистозный макулярный отек глаза
Кистозный отек вызывается процедурой удаления катаракты путем факоэмульсификации, то есть дробления хрусталика лазером или ультразвуком. Симптомы отечности возникают через 6-11 недель после операции. Провоцирующим фактором выступает натяжение, которое образуется между сетчатой оболочкой и стекловидным телом.
Также кистозный макулярный отек развивается на фоне:
увеитов;
циклита;
опухолей в области глазницы;
пигментного ретинита.
Очень часто отек из-за отсутствия лечения становится хроническим. Возрастает риск повреждения фоторецепторов с фиброзным перерождением.
Дистрофический макулярный отек
Эта форма симптома развивается при возрастных изменениях в человеческом организме после 40 лет. Зачастую дистрофический отек выявляется у женщин. Причинами развития отечности становятся:
генетическая предрасположенность;
тонкие сосудистые стенки;
ожирение;
вредные привычки;
травмы глаз;
дефицит витаминов и минералов;
плохая экология.
Для дистрофического макулярного отека характерны такие признаки, как нарушение цветовосприятия и изменение очертаний предметов. Также больные отмечают, что им становится сложнее читать. Этот патологический процесс достаточно опасный. На конечной стадии отека сетчатки глаза лечение не приносит положительных результатов.
Диагностика и лечение отека макулы

Обследование проводится в несколько этапов. На первом врач выслушивает жалобы пациента. Описание им признаков ухудшения зрения очень субъективно, но оно уже может дать какое-то представление о характере патологического процесса. Кроме того, врач должен узнать о различных патологиях, которые имеются у больного, например, о сахарном диабете, гипертонии и пр. Основные данные получаются в ходе следующих обследований:
Визометрия — проверка остроты зрения.
Периметрия — измерение полей зрения. Оно проводится сегодня с помощью компьютерного прибора. При макулярном отеке страдает центральная зона сетчатки. Периметрия позволяет выявить участки снижения центрального зрения, обнаружить скотомы. По их расположению определяется область поражения желтого пятна.
Офтальмоскопия — осмотр глазного дна. Метод помогает оценить общее состояние внутренней оболочки глаза, рассмотреть ее в деталях, в том числе макулу и диск зрительного нерва.
Флюоресцентная ангиография — обследование с использованием специального красителя, который подсвечивает сосуды. В ходе обследования удается обнаружить место, где жидкость выходит из капилляров и попадает в желтое пятно. С помощью ангиографии выявляется отек, определяются его размеры и границы.
Оптическая когерентная томография применяется для детального осмотра сетчатки с определением толщины всех ее слоев.
Лечение макулярного отека глаза
Лечится отек несколькими способами — лекарствами, лазером, оперативно. В первую очередь необходимо стабилизировать зрительные функции. Для этого нужно устранить проницаемость сосудов. Алгоритм лечения зависит от формы отека, его причин и стадии. На раннем этапе назначаются глазные капли, таблетки, инъекции внутривенно и внутримышечно. Применяются следующие виды препаратов:
противовоспалительные;
диуретики;
лекарственные средства, улучшающие микроциркуляцию.
Отек, спровоцированный хроническим заболеванием, лечится путем устранения основной болезни. При тяжелом протекании патологического процесса назначаются интравитреальные инъекции. Они обеспечивают мощный терапевтический эффект. Препарат вводится непосредственно в глаз максимально близко к центральной зоне сетчатой оболочки. Процедура проводится офтальмохирургом, так так требует от врача хорошей подготовки и большого опыта. Укол делается после закапывания анестезирующих капель. Как правило, вводятся кортикостероиды, обладающие сильным противовоспалительным действием. Также используются антиангиогенные препараты. Они предназначены для того, чтобы не допустить разрастания новых сосудов в области поражения сетчатки отеком.
Лечение отека сетчатки лазером
Уменьшить отек удается с помощью лазерной коагуляции. Проводится процедура в амбулаторных условиях под местной анестезией. Лечится всегда один глаз. Если отеки возникли на обоих, повторная операция назначается через несколько недель.
В ходе лазерной коагуляции сетчатка припаивается лазером к сосудистой оболочке. Благодаря этому можно предотвратить разрастание сосудов и устранить их пропускаемость. Процедура очень безопасная, ее назначают даже беременным женщинам с отслоением сетчатки. Однако есть и ряд противопоказаний к такому лечению:
ретинальные кровоизлияния;
помутнение оптических сред глаза — роговицы или хрусталика;
разрастание сосудов радужной оболочки;
кровоизлияния в стекловидное тело и его деструкция;
острота зрения ниже 0,1;
дистрофия роговицы.
Макулярный отек сетчатки глаза: хирургическое лечение
Если отек не получается устранить вышеперечисленными способами, а также с целью профилактики его развития, проводится витрэктомия — процедура удаления стекловидного тела. Делается операция под общим наркозом. Ее продолжительность составляет около часа. Вместо удаленного стекловидного тела в полость глазного яблока имплантируется имитирующее его вещество — силиконовое масло, газовый пузырь, солевой раствор.
Лечится макулярный отек несколько месяцев до его полного исчезновения. В некоторых случаях он не проходит на протяжении года или двух. При своевременно начатом лечении можно восстановить все зрительные функции. Длительное и тяжелое протекание отека при отсутствии полноценного лечения может привести к сильному снижению зрения.
Лечение макулярного отека народными средствами
Вылечить отек макулы можно только с помощью лекарств или операции. Применение народных средств должно быть одобрено врачом. В интернете можно найти следующие рецепты:
Чистотел. Его советуют людям с диабетическим отеком. Для приготовления отвара потребуются 2 ложки травы. Их нужно залить кипятком и дать настояться. Полученный настой закапывают в глаз по 2-3 капли один раз в день в течение месяца.
Луковая шелуха с хвоей. Отвар готовится из лука, иголок хвойных деревьев и плодов шиповника. Варить его нужно 10 минут. Принимается внутрь ежедневно на протяжении месяца.
Отвар из васильков и тмина. Его закапывают в глаза по две капли.

Все эти средства не помогут вылечить заболевание и снять отек, поэтому большинство людей относятся к ним скептически. Не прибегайте к их использованию без консультации врача.
Чем опасен макулярный отек?
Если отек послеоперационный, то проходит он быстро и без последствий. Более тяжелые осложнений возникают при ретинопатии. Также различные виды отеков могут привести к:
сильному воспалению тканей глаза;
кровоизлияниям в различные структуры глазного яблока;
снижению остроты зрения;
повышению внутриглазного давления;
отслоению сетчатки.
Профилактика отека макулы
Специфической профилактики макулярного отека не разработано. Пациентам с сахарным диабетом рекомендуется постоянно контролировать уровень сахара в крови. Также Вы можете проверять зрение по сетке Амслера. Этот тест можно скачать в интернете. Его результаты дают примерное представление о центральном зрении. Не забывайте периодически обследоваться у офтальмолога, особенно при наличии хронических заболеваний.
Источник