Что такое асептический отек

Магнитно-резонансная томография показывает патологические изменения внутренних структур без инвазивных манипуляций. Метод отличается большей информативностью в отношении рыхлых тканей, содержащих значительное количество жидкости. Атомы водорода в молекулах воды реагируют на направленный электромагнитный импульс, обеспечивая устойчивый сигнал. Трабекулярный (от лат. trabeculae – пластинки губчатого вещества) отек на МРТ позвоночника хорошо виден по причине скопления жидкости в тканях костного мозга.
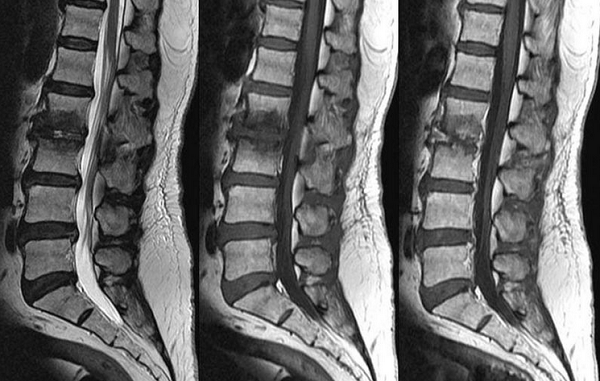
Спондилодисцит поясничного отдела с гипергидратацией (увеличением объема жидкости) губчатого вещества
Датчики томографа фиксируют сигнал, возникающий при резонансе заряженных атомов. Информацию с помощью сложных алгоритмов преобразуют в серию монохромных изображений и транслируют на монитор компьютера. Послойное сканирование осуществляют с шагом от 1 мм, что позволяет визуализировать малейшие изменения вещества в зоне интереса.
В некоторых случаях проводят МРТ с контрастным усилением. Метод предполагает внутривенную инъекцию «окрашивающего» раствора на основе хелатов гадолиния. Препарат не вызывает аллергию и выводится из организма естественным путем.
Что значит отек костного мозга?
Губчатое вещество (трабекулярная ткань) состоит из рыхлых пластинок и перегородок. Промежутки заполнены костным мозгом, который отвечает за кроветворение и формирование иммунных цепочек в организме человека. Отек губчатой ткани сопровождается скоплением экссудата в трабекулярных пластинах. Уровень жидкости может возрасти до 20% (в нормальном состоянии – 10%).
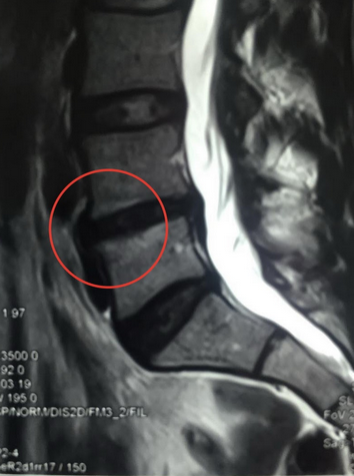
Трабекулярный отек на снимке МРТ позвоночника (пораженный участок выделен красным)
По характеру течения различают три типа гипергидратации костного мозга:
вазогенный – вследствие повышения проницаемости или повреждения стенок капилляров происходит скопление жидкости в межклеточном пространстве;
интерстициальный – под действием экссудата коллагеновые волокна увеличиваются в объеме;
цитотоксический – наблюдается набухание клеток костного мозга (остеоцитов, остеобластов, остеокластов).
На ранних стадиях процесс протекает бессимптомно. При отсутствии лечения патология негативно влияет на состояние и функциональность костного мозга. На фоне развития отека наблюдают прогрессирование аутоиммунных заболеваний (ревматоидный артрит). Нарушение функции кроветворения заключается в уменьшении продуцирования форменных элементов:
эритроцитов;
моноцитов;
лимфоцитов.
При длительном течении процесса у пациента наблюдаются:
носовые кровотечения;
появление синяков и гематом без явной причины;
анемия.
Развитие отека костного мозга приводит к увеличению объема губчатого вещества, тело позвонка набухает. Изменения передаются на соседние ткани, захватывают нервные волокна и субарахноидальное пространство.
Деформация позвонка приводит к стенозу канала и сдавлению спинного мозга. Компрессия провоцирует патологические изменения в области нервных тканей. Отек спинного мозга сопровождается клиническими проявлениями, характер которых зависит от локализации пораженного участка. Чем выше расположен очаг, тем серьезнее последствия патологии. Наиболее выражена симптоматика при поражении шейного отдела позвоночника. В случае неблагоприятного течения процесса возможен летальный исход.
Подозрения на развитие трабекулярного отека позвонков и спинномозгового канала возникают при наличии:
постоянной ноющей боли в спине, усиливающейся при физических нагрузках;
парестезий, паралича верхних и нижних конечностей;
беспричинных нарушений в работе дыхательной, сердечно-сосудистой систем;
болей при мочеиспускании, опорожнении кишечника (при локализации процесса в области копчика);
жалоб на часто возникающие судороги;
нарушений функциональности мочеполовой системы.
Особенностью клинической картины при отеке губчатого вещества позвонка является локализация болевого импульса выше точки поражения. Причина заключается в сдавлении расположенных рядом спинальных корешков измененными тканями.
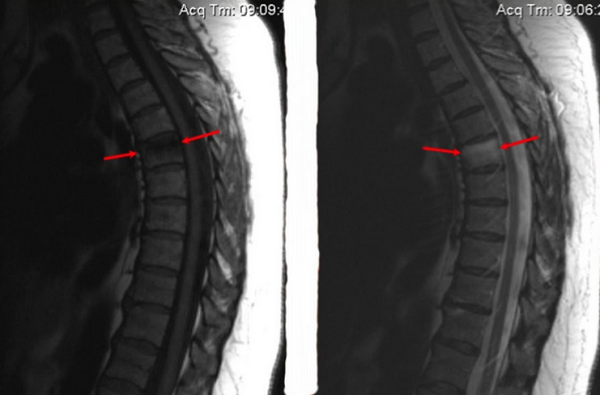
Перелом тела позвонка и признаки отека костного мозга (указаны стрелками)
Наряду с болевым синдромом компрессия нервных стволов приводит к нарушению работы внутренних органов грудной клетки, брюшной полости и малого таза.
Причины отека костного мозга
Повреждения губчатого вещества чаще возникают вследствие травм спины (падений, ушибов, ранений и пр.). При повреждении тела позвонка возможны:
нарушение целостности костных структур;
разрывы лимфатических и кровеносных сосудов;
выделение жидкого экссудата в область губчатого вещества.
Наблюдающиеся при этом отеки называют первичными. Процесс может распространяться на паравертебральные ткани (мышцы, сухожилия, связки, синовиальные оболочки).
Причинами вторичных отеков костного мозга служат патологические явления в окружающих тканях:
инфекционные заболевания (спондилит, остеомиелит, туберкулез позвоночника);
воспалительные изменения суставных элементов при остеоартрите;
аллергические реакции;
добро- и злокачественные новообразования;
операции на позвоночнике;
эндокринные патологии и заболевания, сопровождающиеся нарушением клеточного метаболизма;
дегенеративно-дистрофические явления (остеохондроз, грыжи, деформирующий артроз и пр.)
Воспалительные процессы костной ткани позвонка усиливают проницаемость капилляров губчатого вещества и сопровождаются активным выделением жидкого экссудата в межклеточное пространство. Опасны заболевания, протекающие с образованием множественных гнойных очагов, которые провоцируют увеличение отечности окружающих структур.
На фоне развития в области позвонка онкологического процесса происходит разрушение трабекул. Наблюдается перифокальный отек, локализованный в зоне костного мозга. Злокачественные образования могут повреждать кровеносные сосуды, увеличивая количество жидкости в губчатом веществе.
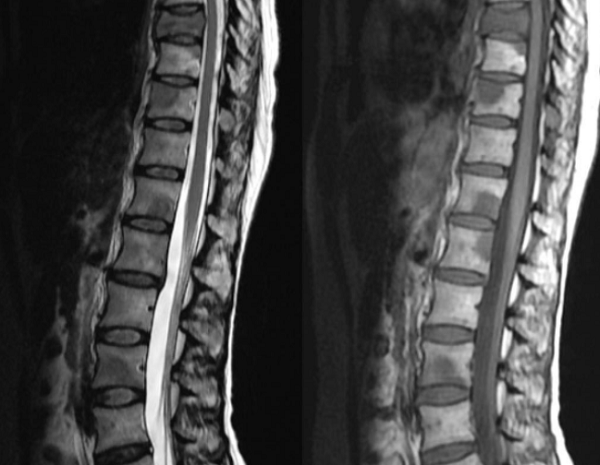
Метастазы на снимке МРТ, признаки перифокального отека костного мозга
Дегенеративно-дистрофические патологии приводят к изменению структуры позвонка, снижают трофику тканей и вызывают асептическое воспаление костных и хрящевых элементов. Возможно развитие субарахноидального и трабекулярного отеков.
Гипергидратация костного мозга в большинстве случаев является защитным механизмом при поражении губчатого вещества. Для эффективного лечения патологии необходимо выяснить причину патологии и устранить повреждающий фактор.
Отек костного мозга, что покажет МРТ позвоночника?
Диагностику патологического состояния проводят с помощью инструментальных видов исследования. Одним из наиболее результативных способов является магнитно-резонансная томография позвоночника. Метод визуализирует форму, размеры, расположение морфологических элементов, показывает состояние окружающих тканей.
Отек костного мозга на МРТ позвоночника дает гиперинтенсивный сигнал и выглядит как очаг с размытыми контурами. Сканирование позволяет определить этиологию процесса, отражает изменения расположенных рядом структур. На томограммах можно увидеть травматические повреждения костной ткани, признаки воспалительных, онкологических или дегенеративных явлений в области пораженного участка.
При локализации процесса в шейном отделе возможно скопление цереброспинальной жидкости в желудочках головного мозга. Признаки гидроцефалии на МРТ служат поводом для сканирования позвоночного столба.
На томограммах при развитии трабекулярного отека врач увидит деформацию пораженного костного элемента. В случае стеноза спинального канала МРТ визуализирует состояние оболочек и церебрального вещества. Послойные изображения показывают состояние суставных элементов позвоночника и окружающих мягких тканей.
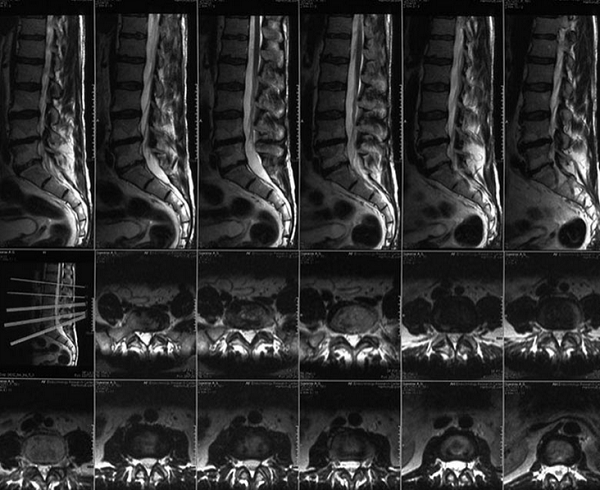
МР-диагностика заболеваний позвоночника (снимки в боковой и поперечной плоскостях)
Магнитно-резонансная томография дает возможность уточнить локализацию и размеры патологического участка. При необходимости врач реконструирует 3D-модель изучаемого отдела. Трехмерное изображение визуализирует взаимное расположение структурных элементов, позволяет определить характер распространения отека.
Клиника «Магнит» осуществляет диагностику заболеваний позвоночника с помощью МРТ. Исследование проводят на закрытом томографе немецкой фирмы Siemens мощностью 1,5 Тл. Благодаря высокой напряженности магнитного поля получают качественные фотографии изучаемой области.
Записаться на сканирование спины можно по телефону +7 (812) 407-32-31 или на сайте клиники.
Источник
Асептический (небактериальный) спондилодисцит – в современном понимании это отек и не-бактериальное воспаление в двух соседних позвонках и расположенном между ними межпозвонковом диске. В настоящее время по данным зарубежных источников асептический спондилодисцит признаются одним из немногих заболеваний, имеющим доказанную взаимосвязь с болью в спине. Примерно у 40-42% людей, имеющих длительную боль в спине при проведении МРТ обнаруживается асептический спондилодисцит.


В англоязычной литературе эту патологию называют именем Майкла Модика (M. Modic), который в 1988 году классифицировал патологические изменения (Modic changes) в позвонках и межпозвонковых дисках на 3 типа: Modic изменения 1 типа (асептический спондилодисцит), Modic изменения 2 типа (жировое перерождение костного мозга позвонков), Modic изменения 3 типа (уплотнение и склероз позвонков).
Все три типа рассматриваются как стадии одного и того-же процесса, в котором асептический спондилодисцит (Modic 1 типа) является начальной, острой стадией и больше всего связан с болью в пояснице, а жировое перерождение костного мозга и склероз позвонков рассматриваются как поздние стадии и характеризуются уменьшением болей, затиханием процесса воспаления и уменьшением отека костного мозга.
Описанные изменения носят, как правило, локальный характер и не затрагивают большое количество позвонков, что отличает это заболевание от анкилозирующих спондилодисцитов (болезни Бехтерева). Так же, это состояние, как правило, развивается без какой либо видимой причины, что отличает его от посттравматического спондилодисцита (болезни Кюмеля-Вернея), туберкулезного спондилодисцита и спондилодисцита возникшего после операции по удалению грыжи межпозвонкового диска.
Причины возникновения асептического спондилодисцита
Причины возникновения асептического спондилодисцита до сих пор до конца не выявлены. Предполагают роль изменений осанки, нестабильности межпозвонковых сегментов, аутоиммунного процесса, медленной инфекции. Единственная теория, которая находит экспериментальное (ссылка на англоязычную статью) и практическое подтверждение, это теория, по которой отек и асептическое воспаление костного мозга позвонков возникают в результате нарушения венозного оттока, питания костного мозга в позвонках, повышения внутрикостного давления.
Проявления асептического спондилодисцита

Асептический спондилодисцит (Modic изменения позвонков 1 типа) проявляется болью в пояснице иили нижних конечностях. Боль в пояснице сильная, ноющая, практически постоянная, усиливающаяся в положении лежа на спине, усиливающаяся при вставании с кровати и при наклонах. Так же боль в пояснице усиливается после ночного сна и после длительного пребывания в положении сидя (например, при вставании из машины или из рабочего кресла). Некоторое уменьшение боли в пояснице и ногах отмечается после разминки или прогулки.
Как правило боль в пояснице беспокоит длительное время, находясь на одном уровне или прогрессируя. В 30-40% случаев после нескольких лет течения болезни боли самостоятельно уменьшается и практически полностью проходит.
Подобное улучшение объясняется переходом Modic изменении позвонков 1 типа (асептического спондилодисцита) в Modic изменения позвонков 2 типа (жировое перерождение костного мозга позвонков), которые относятся к стадии затухания процесса и выздоровления. В 60-70% случаев боли в пояснице при асептическом спондилодисците сохраняются длительное время (от 2 лет до нескольких десятилетий).
Кроме боли в спине иногда наблюдается отечность поясницы и ног. Других расстройств, таких как онемение и слабость в ногах, нарушения мочеиспускания и стула, повышение температуры тела, озноба как правило не наблюдается при асептическом спондилодисците.


Чем опасен асептический спондилодисцит
Кроме длительной, стойкой, плохо поддающейся лечению боли в спине асептический спондилодисцит может приводить к ускорению разрушения рядом расположенных межпозвонковых дисков. Поскольку питание межпозвонкового диска производится от прилегающих позвонков, то отек и воспаление в них (что и представляет из себя асептический спондилодисцит) приводит к нарушению питания межпозвонкового диска, его ускоренному разрушению и образованию в конечном итоге грыжи межпозвонкового диска. Причем удаление вновь образовавшейся межпозвонковой грыжи не приносит облегчения, а через некоторое время грыжа возникает вновь, поскольку причина образования грыжи не была устранена. При асептическом спондилодисците (Modic изменении позвонков 1 типа) может возникать отек и сдавление рядом расположенных нервных корешков, что в свою очередь вызывает усиление боли, распространение ее на ногу и возникновению онемения и слабости в ноге.

Так же длительно текущая боль в спине, характерная для асептического спондилодисцита, может принимать центральный характер, то есть, «зацикливаться» в голове. Это еще более осложняет лечение боли в спине и собственно асептического спондилодисцита.
Диагностика асептического спондилодисцита
Асептический спондилодисцит (Modic изменения 1 типа) и другие изменения костного мозга позвонков (Modic изменения 2 и 3 типов) достоверно выявляются только при проведении магнитно-резонансной томографии (МРТ). Причем чем мощнее аппарат (1,5 тесла и выше), тем более точно происходит диагностика Modic изменений позвонков.
Modic изменения 1 типа (асептический спондилодисцит) на изображениях, полученных при проведении МРТ, характеризуются гипоинтенсивным сигналом в Т1 режиме, гиперинтенсивным сигналом в Т2 режиме и гиперинтенсивным сигналом в режимах с жироподавлением (STIR, T2-FS, Trim).

Modic изменения 2 типа (жировое перерождение костного мозга позвонков) характеризуются гиперинтенсивным сигналом в Т1 режиме, гиперинтенсивным сигналом в Т2 режиме и гипоинтенсивным сигналом в режимах с жироподавлением (STIR, T2-FS, Trim).

Modic изменения 3 типа (уплотнение и склероз позвонков) характеризуются гипо- или изоинтенсивным сигналом в режимах Т1, Т2 и режимах с жиропадавлением.

Лечение асептического спондилодисцита
Лечение асептического спондилодисцита и боли в спине, возникающей в этом случае, представляет сложную задачу. Проводимое стандартное лечение (обезболивающие и противовоспалительные препараты, миорелаксанты, противосудорожные, антидепрессанты, физиотерапия, массаж) не приносят должного эффекта и длительного улучшения самочувствия. Нейрохирурги зачастую отказываются от проведения операции, а проведенные операции не приносят должного эффекта. За рубежом для лечения асептического спондилодисцита применяют длительные курсы антибиотиков (длительностью до 1 года), стабилизирующие операции на позвоночнике (с применением металлокнструкций), введение противовоспалительных гормонов (глюкокортикоидов) в межпозвонковый диск, однако перечисленные методы лечения не приносят достаточно выраженного эффекта.

В нашей клинике для лечения асептического спондилодисцита и боли в спине успешно применяется методика внутрикостных блокад и внутрикостная терапия. Основным отличием данного метода лечения асептического спондилодисцита и боли в спине является адресное воздействие на очаг воспаления и отек костного мозга. Внутрикостные блокады уменьшают интенсивность асептического воспаления, снижают отек косного мозга позвонков, приводят к улучшению кровотока в позвонках, межпозвонковых дисках, нервных корешках и окружающих тканях. Описанные эффекты позволяют значительно снизить или полностью вылечить боль в спине. Под действием внутрикостных блокад и внутрикостной терапии Modic изменения позвонков 1 типа (асептический спондилодисцит) полностью переходят в Modic изменения позвонков 2 типа (жировое перерождение костного мозга позвонков), что свидетельствует о стабилизации процесса и его заживлении.
Источник
На эти вопросы почти никто из врачей, занимающихся лечением болевых синдромов в позвоночнике, не может дать ответы.
В настоящее время большинство врачей, занимающихся лечением пациентов с болями в спине и шее – вертеброневрологи, неврологи, ортопеды-травматологи, нейрохирурги – столкнулись с большим количеством пациентов, обследованных на МРТ высокого разрешения (высокопольные МРТ, более 1,5 Тесла), а иногда даже и ПЭТ (позитронно-эмиссионная томография), у которых рентгенологи описывают помимо остеохондроза, спондилеза, спондилоартроза, множество грыж межпозвонковых дисков еще и новое состояние – отек вещества костного мозга (Модик 1), а иногда жировую дегенерацию костного мозга (Модик 2). Мало кто из врачей задумывается о роли данных изменений в патогенезе болевого синдрома в позвоночнике. Чаще всего начинают лечить «по стандарту» – НПВС (вольтарен, диклофенак и др.), антиконвульсанты (финлепсин, лирика), антидепрессанты (паксил, амитриптилин и др.), физиотерапия, массаж, мануальная терапия – и получают не улучшение самочувствия, а нарастание болевого синдрома в спине и появление новой симптоматики, а так же возможно появление отеков нижних конечностей и поясницы – вот тогда и начинаются муки ада для пациента, который живет только стоя, потому, что из-за выраженных болей не может сидеть, а лежать может, только падая от изнеможения, напившись анальгетиков и антидепрессантов, снотворных или миорелаксантов, «выключив» на какое-то время мозг. Жизнь от боли кажется беспросветной, мучительной, появляются суицидальные мысли, а члены семьи, глядя на муки близкого человека, садятся за интернет и пытаются найти выход во всемирной паутине…
К сожалению, в русскоязычном интернете информации крайне мало, она касается только либо посттравматического спондилита (болезнь Кюмеля), которую лечат травматологи, либо специфического туберкулезного или другого гематогенного спондилита.
Повторно столкнуться с асептическим спондилитом мне пришлось на вызове на дому у пациентки 66 лет, весом 110 кг, у которой боли в спине были такой интенсивности, что пациентка не только не могла ни лежать, ни ходить, с трудом сидела на кровати, одурманенная лирикой, сирдалудом, амитриптилином, кеторолом, кетоналом, корвалолом. Даже при открывании рта боль стреляла в поясницу. Врач скорой помощи делала баралгин и беспомощно разводила руками – ничего не могу сделать. Пациентке невозможно было даже одеть носки, спустить на лифте и погрузить в машину, чтобы в зимнее время вывезти ее в клинику. У родственников был единственный шанс из 100 возможных помочь этой пациентке. И он им выпал. Дочь в интернете обнаружила описание клинического случая пациентки с асептическим спондилитом на сайте Клиники лечения боли профессора Сокова Е.Л.
Я приехала на вызов и сделала сразу две внутрикостные блокады в позвздошную ость и поясничный позвонок в какой-то степени на свой страх и риск. На следующий день пациентка сообщила, что она за ночь выделила 10 (!) литров мочи, а боль ушла примерно на половину, пациентка стала спать, кушать, в 2 раза уменьшила количество обезболивающих препаратов. Моя радость была безгранична. Пациентка спрашивала, какие мочегонные я ей давала. Мочегонных не было совсем, просто лишняя жидкость после внутрикостных блокад из позвоночника ушла в венозное русло и была выделена почками. Мы встретились через неделю – снова внутрикостная блокада в поясничный отдел позвоночника. Пациентка выделила 5 литров мочи. Боли еще уменьшились. Мы встречались раз в неделю. Через 2 месяца (8 процедур) пациентка мне с удовольствием продемонстрировала, как она самостоятельно ходит по квартире и готовит еду. По истине произошло настоящее чудо!
С того времени я подробно смотрю МРТ снимки и диски пациентов, обращаю внимание на те самые пресловутые Модик 1 и Модик 2.
Постепенно в Клинике лечения боли профессора Сокова Е.Л. накопился достаточно большой опыт лечения пациентов с отеком костного мозга и болями в спине. Есть около десятка МРТ наблюдений, где после курса внутрикостных блокад через 3 месяца отек костного мозга уменьшался значительно, параллельно уменьшался и болевой синдром в спине.
Источник
