Боль и отек в плюсневой кости
Автор admin в 28.08.2019. Опубликовано Новости
Плюсневая кость – это средний отдел стопы, который окружён мышцами и сухожилиями. Нередко боль в стопах возникает именно в этой области. Причин тому может быть огромное множество. Наиболее распространённые из них это – банально, неудобная тесная обувь, а также более серьёзные, такие как ревматоидный артрит и прочие заболевания опорно-двигательной системы хронического характера. Синдром боли плюсневой кости может возникнуть у спортсменов, которые бегают преимущественно по твёрдой поверхности, а также у людей с малоподвижным образом жизни (особенно при наличии лишнего веса или при условиях стоячей работы). Наиболее часто с данной проблемой сталкиваются женщины в возрасте от тридцати до восьмидесяти лет. Боль в плюсневой кости при ходьбе появляется в передней части стопы с подошвенной стороны. В нижней конечности развивается воспалительный процесс, который со временем поражает сухожилия и мышцы. Каковы причины этого недуга и как лечить боль в плюсневой кости? 
Боль в плюсневой кости. Причины
К основным причинам, которые могут провоцировать боль в среднем отделе стопы, относятся:
- интенсивные физические упражнения и усиленные тренировки;
- стоячая работа;
- ношение тесной обуви не по размеру;
- наличие плоскостопия, вальгусной деформации или подагры;
- наличие лишнего веса;
- беременность.
Другими причинами, не связанными с травмами ног, являются заболевания суставов, которые могут поражать плюсневые суставы, к примеру:
- ревматоидный артрит (РА);
- псориатический артрит (PSA);
- подагра.
Если ревматоидный и псориатический артриты могут поражать самые различные суставы, то подагра начинает активно нарушать механическую структуру именно плюсневой кости. При первых симптомах подагры очень важно как можно скорее предпринять меры по устранению данной проблемы, так как при отсутствии должного лечения, подагра очень быстро может спровоцировать патологические процессы в опорно-двигательной системе. 
Как распознать подагру? Симптомы подагры
Подагра – это заболевание, при котором организм вырабатывает избыток мочевой кислоты. Кислота кристаллизуется и накапливается в суставах, особенно в плюснево-фаланговом пальце. При этих заболеваниях, помимо сильных болей, возникает отечность стопы. Боль в плюсневой кости может быть неврологической и возникать в результате сдавливания нерва (так называемая невралгия). Причиной может быть метатарзалгия Мортона, то есть метатарзальный болевой синдром, возникающий из-за раздражения подошвенного нерва связкой. Это эффект также может быть обусловлен ношением неудобной обуви или перегрузкой стопы. Боль в плюсневой кости может возникать в результате ишиаса, вызванного грыжей межпозвонкового диска. Давление на нерв в поясничном отделе позвоночника распространяется по всей длине ноги от спины до стопы. К первым признакам подагры можно отнести:
- внезапную острую боль в суставе, которая:
– появляется ночью или рано утром; – имеет приступообразный характер; – день ото дня становится все более и более интенсивной; – спустя несколько дней, иногда даже недель, боль становится мучительной.
- больной сустав становится чувствителен к прикосновению;
- покраснение, опухание;
- кожа над суставом становится грубая, блестящая, красная или пурпурная;
Если после первого приступа пациент не начнет лечение и не сменит стиль питания, кристаллы урата начнут накапливаться не только в суставах, но и в мягких тканях пяток, пальцев ног, ушей и в синовиальной бурсе различных суставов. Начнут образовываться так называемые подагрические узелки.
Метатарзальная боль – лечение
Лечение плюсневой боли зависит от причины, которая спровоцировала её появление. Если это вызвано травмами или перетренированностью, необходимо:
- применять холодные компрессы и придерживаться постельного режима, чтобы большую часть времени ноги были подняты вверх;
- врачом назначаются нестероидные противовоспалительные препараты (НПВП);
- важно подобрать подходящую обувь и носить ортопедические стельки с вашей обувью, если боль является результатом деформации стопы;
- женщины должны отказаться от высоких каблуков в пользу плоской, удобной обуви;
Если боль в ногах является результатом заболеваний суставов, таких как ревматоидный артрит или подагра, вы должны посетить ревматолога, который проведет тщательное обследование и назначит специализированное лечение, в том числе стероиды и лекарства, модифицирующие заболевание; Если плюсневая боль является результатом сдавления нерва, вам следует посетить невропатолога. Помимо приема обезболивающих и противовоспалительных препаратов, врач направит пациента на реабилитацию, в том числе криотерапию, ультразвук и лазеротерапию. 
Ортопедические стельки при боли в стопах
Ортопедические стельки необходимы каждому человеку, вне зависимости от наличия у вас боли и каких-либо патологий. Стельки сохраняют правильную анатомическую форму стопы и помогают не допустить или устранить уже проявившиеся деформации стоп и сопутствующий им дискомфорт. Если вы хотите избавиться от боли в плюсневой кости, забыть о том, что такое усталость и отёчность в ногах под конец рабочего дня – настоятельно рекомендуем вам купить ортопедические стельки Ортофикс. Они произведены из качественных материалов натурального происхождения, которые подарят вашим ногам абсолютный комфорт. Ортопедические стельки Ortofix, купить которые вы также можете на сайте нашего интернет-магазина, оказывают не только профилактический, но и отличный лечебный эффект, благодаря которому вы навсегда сможете избавиться от боли в нижних конечностях, а также предотвратите появление плоскостопия и варикозного расширения вен. Особенно купить стельки рекомендуется людям с наличием лишнего веса и беременным женщинам.
Трекбэк с Вашего сайта.
Источник
Человеческая стопа состоит из 26 костей и 33 суставов. Высота подъёма, свод стопы, форма и размер пальцев сильно варьируют у разных людей. По этой причине стопа заслуженно считается сложнейшей анатомической зоной и заслужила отдельную ортопедическую специальность.
«Болит стопа» – именно с такой жалобой ко мне обращается большинство пациентов. «Стопа большая, так что показывайте где конкретно у вас болит» один из стандартных моих ответов.
Стопа обеспечивает транспортировку вашего тела в пространстве. Пока со стопой всё в порядке, вы не будете уделять ей особого внимания. Однако когда появляется боль, вам сразу же захочется от неё избавиться. Для того чтобы получить правильное лечение вы должны знать где располагается проблема.
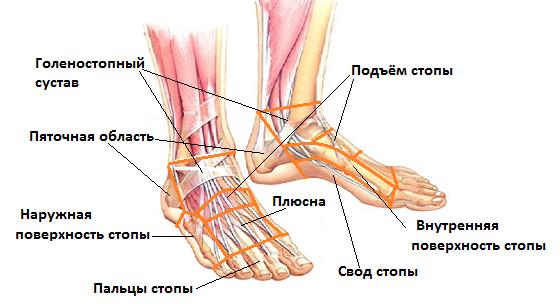
Для точной локализации боли стопу можно разделить на несколько отделов:
-Пяточная область
-Подъём стопы
-Свод стопы
-Пальцы стопы
-Наружная поверхность стопы
-Внутренняя поверхность стопы
-Область плюсны
Следующим этапом мы рассмотрим свод стопы и расположенную в непосредственной близости внутреннюю её поверхность. Выделяют внутренний и наружный продольный, а также поперечный своды стопы. Именно нарушение функции этих анатомических образований приводит к абсолютному большинству проблем со стопами. В этом разделе мы рассмотрим преимущественно патологию внутреннего продольного свода, переломы костей его образующих, а также заболевания расположенных в нём суставов.
Прогрессирующее плоскостопие взрослых – это серьёзное заболевание, которое необходимо отличать от конституционального плоскостопия, которое встречается у 15% населения и считается вариантом анатомической нормы.
Основной причиной прогрессирующего плоскостопия во взрослом возрасте является повреждение связочного аппарата поддерживающего продольный свод стопы (прежде всего пяточно-ладьевидной связки), являющегося статическим стабилизатором, и дисфункция сухожилия задней большеберцовой мышцы, которая является основным динамическим стабилизатором свода стопы.
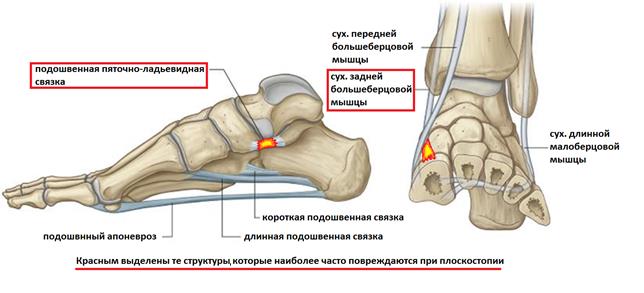
Прогрессирующее плоскостопие у взрослых проявляется болью в проекции сухожилия задней большеберцовой мышцы и места его прикрепления к ладьевидной кости, болью при ходьбе, неспособностью встать на мыске одной ноги, уплощением продольного свода стопы, отведением переднего отдела стопы кнаружи, из-за чего при взгляде на стопу сзади видно «слишком много пальцев» кнаружи от пятки.
Выделяют 4 стадии прогрессирующего плоскостопия у взрослых, на 1 стадии как такового плоскостопия ещё нет, но появляется боль в области сухожилия задней большеберцовой мышцы вследствие его травмы или воспаления, а также боль по подошвенной поверхности ладьевидной кости в месте расположения пяточно-ладьевидной связки. На этой стадии возможно консервативное лечение. Начиная со второй стадии рекомендуется комплексное хирургическое лечение, включающее пересадку или реинсерцию сухожилий, остеотомию пяточной кости и многие прочие процедуры в зависимости от степени выраженности деформации. Более подробно вы можете узнать о принципах лечения прогрессирующего плоскостопия у взрослых в этой статье.
Также как и в случае с плоскостопием у взрослых стоит выделять конституциональное плоскостопие, которое не приводит к каким либо симптомам и в большинстве случаев не прогрессирует, являясь вариантом нормы и настоящее плоскостопие, которое нарушает функцию опоры и ходьбы, сопровождается болями в области свода стопы и значительно снижает уровень жизни ребёнка.
Конституциональное плоскостопие является следствием врождённой анатомической предрасположенности и высокой эластичности соединительной ткани, характеризуется низко выраженной степенью плоскостопия, эластичной стопой, свод стопы появляется в положении стоя на мысках. Боли в стопах ребёнок при этом не испытывает, может встать на мысок одной ноги. Однако грань между конституциональным и настоящим плоскостопием тонка, со временем возможен переход конституционального плоскостопия в настоящее за счёт присоединяющейся дисфункции сухожилия задней большеберцовой мышцы и пяточно-ладьевидной связки, так как эти структуры испытывают повышенную нагрузку при конституциональном плоскостопии. В этой ситуации оптимальным лечением будет артрориз или артроэрез подтаранного сустава. В подтаранный синус устанавливается имплант конусовидной формы который возвращает стопу в нормальное положение. Оптимальным возрастом для данной операции является 9-15 лет. Имплант удаляется через 2 года после операции.
Врождённое плоскостопие встречается намного реже конституционального. Оно сопровождает такие заболевания как вертикальная таранная кость, добавочная ладьевидная кость, пяточно-таранный и пяточно-ладьевидный синостозы. В этом случае свод стопы не появляется в положении стоя на мысках, то есть деформация ригидная. В такой ситуации зачастую требуется хирургическая коррекция, которая выполняется после достижения скелетной зрелости в возрасте 13-16 лет. Более подробно вы можете почитать о плоскостопии у детей в этой статье.
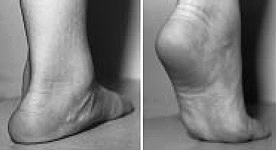
Так же как и в случае с плоскостопием стоит выделять конституционально высокий свод стопы и полую стопу, которая редко встречается как изолированное заболевание. Подъём стопы может быть высоким или низким, но это могут быть просто анатомические особенности.
При полой стопе свод стопы становится очень высоким и подъём с трудом помещается в обувь. Большинство случаев полой стопы имеет неврологическую природу.
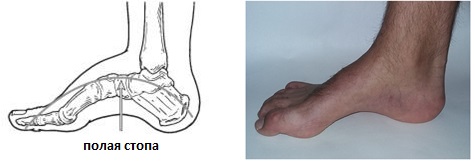
Одной из наследственных причин полой стопы является болезнь Шарко Мари Тута. Полая стопа является противоположностью плоской стопы, своды при этой патологии могут быть настолько высокими что вся нагрузка будет идти только через наружный отдел стопы. Также сопровождается формированием когтевидной деформации пальцев. Так при болезни Шарко Мари Тута разгибатель пальцев берёт на себя функцию ослабленных малоберцовых и передней большеберцовой мышц чтобы стопа не отвисала при ходьбе. Из-за постоянно высокого тонуса разгибателей пальцев и формируется когтевидная деформация пальцев. Также полая стопа значительно повышает риск повреждения связочного аппарата голеностопного сустава и увеличивает риск стресс переломов так как приводит к неэффективному распределению нагрузки и снижению способности к абсорбции ударных нагрузок при беге. Более подробно вы можете узнать о полой стопе из этой статьи.
Переломо-вывихи, вывихи в суставе Лисфранка, и изолированные разрывы связки Лисфранка, хоть и являются довольно редкой травмой, но тем не менее крайне важны, так как их очень часто пропускают при первичном обращении, а последствия могут быть плачевные. Типичные механизмы травмы это падение с высоты или удар педалью автомобиля при ДТП, также возможны и низкоэнергетические причины, такие как подворачивание стопы кзади. Непосредственно сразу после травмы появляется боль и отёк в области подъёма стопы, кровоподтёк по внутренней части подошвенной поверхности в средней трети. При высокоэнергетической травме стопа может быть сильно деформирована, и отёк сильно выражен, опора невозможна, при изолированном повреждении связки Лисфранка функция опоры может быть сохранена.

Во всех случаях повреждения сустава Лисфранка кроме изолированных повреждений связки Лисфранка 1-2 ст показано оперативное лечение, так как в противном случае развивается болезненный артроз в предплюсне-плюсневых суставах и может произойти коллапс продольного свода стопы. В случае если у вас имел место один из вышеуказанных механизмов травмы и при первичном обращении поставлен диагноз ушиба или растяжения, но стопа продолжает болеть на протяжении 1 или более месяца, обязательно обратитесь к специалисту. Более подробно вы можете узнать о повреждениях сустава Лисфранка из этой статьи.
Изолированный перелом ладьевидной кости стопы – редкая травма. Часто сочетается с переломами кубовидной кости, пяточной кости, клиновидных костей стопы. Изолированный перелом возможен при функциональной перегрузке, которая часто встречается у бегунов, такой перелом называется стрессовым.
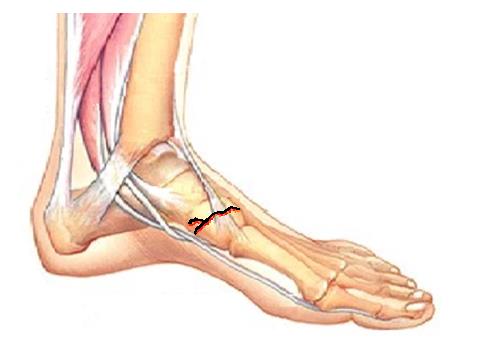
При переломе ладьевидной кости стопы образуется кровоподтёк в области подъёма стопы и по внутренней поверхности средней трети подошвы, осевая нагрузка резко болезненная, движения в переднем отеле стопы невозможны из-заболей. При рентгенографии высок риск пропустить перелом, так как его плоскость зачастую проходит вне плоскости стандартных рентгенологических проекций. По этой причине в сложной диагностической ситуации лучше прибегнуть к КТ, а в случае стрессового перелома к МРТ стопы. Переломы без смещения можно лечить консервативно методом гипсовой иммобилизации сроком 6-8 недель, во всех случаях переломов со смещением рекомендовано оперативное лечение – открытая репозиция и остеосинтез. Более подробно о принципах лечения переломов ладьевидной кости вы можете узнать из этой статьи.
Может быть как следствием травмы, предшествующего переломо-вывиха или вывиха в суставе Лисфранка, переломов клиновидных костей, следствием диабетической артропатии (стопа Шарко), ревматоидного артрита. Крайне гетерогенная группа заболеваний с множественным поражением суставов, в том числе и предплюсне-плюсневых суставов, проявляющаяся болями в области свода и подъёма стопы. Консервативное лечение сводится к уменьшению болевой симптоматики за счёт ношения ортопедической обуви и стелек, приёма обезболивающих препаратов, радикальное лечение проводится в объёме артродеза поражённых суставов и корригирующих остеотомий для восстановления нормального распределения нагрузке на стопу. Более подробно об артрозе стопы вы можете узнать из этой статьи.
Диабетическая артропатия развивается вследствие нарушения кровоснабжения и иннервации нижних конечностей у больных длительное время страдающих сахарным диабетом. В большинстве случаев стаж заболевания превышает 10-15 лет. Выделяют несколько стадий заболевания, на первой стадии появляется боль и покраснение в области тыльной поверхности стопы, на второй происходят переломы и рассасывание клиновидных костей, на третьей стадии формируется выраженная нестабильность и деформация. Лечение стопы Шарко крайне трудная задача, требующая от врача и от пациента терпения и упорства. В ряде случаев требуется хирургическая коррекция сформировавшейся деформации для восстановления опороспособности конечности. Более подробно вы можете узнать о стопе Шарко из этой статьи.
Одной из распространённых причин болей в области наружной поверхности стопы является перелом 5 плюсневой кости. В случае прямого травматического повреждения, например при ударе, падении тяжести, может произойти перелом любой части пятой плюсневой кости. При подворачивании стопы кнутри может произойти отрывной перелом верхушки основания 5 плюсневой кости – места прикрепления сухожилия короткой малоберцовой мышцы. Перелом 5 плюсневой кости сопровождается отёком, болью, кровоподтёком в области наружного края стопы, невозможностью переносить на него вес тела.
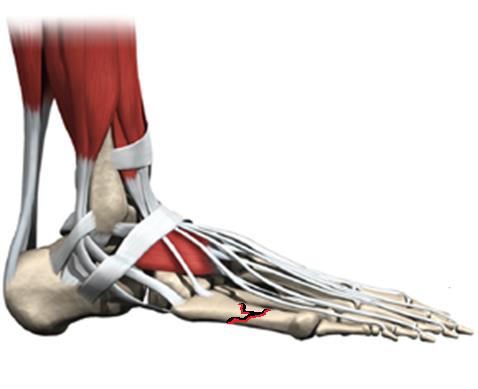
В случае переломов 5 плюсневой кости без смещения отломков или с небольшим смещением (до 2 мм и угловой деформацией меньше 5 градусов) показано консервативное лечение, гипсовая иммобилизация на срок 4-6 недель. Также консервтивное лечение проводится на начальных этапах стрессового перелома основания 5 плюсневой кости. При переломах со значительным смещением рекомендуется оперативное лечение – открытая репозиция и остеосинтез, так как грубая деформация 5 плюсневой кости впоследствии будет приводить к неправильному распределению нагрузки на стопу и как следствие – болям. Более подробно вы можете узнать о переломах 5 плюсневой кости из этой статьи, стресс переломы 5 плюсневой кости рассмотрены в этой статье.
Редко встречается изолированный артроз 4-5 предплюсне-плюсневых суставов. Как правило он является отдалённым последствием травмы формирующих его костей или является частью множественного артроза поражающего многие другие суставы стопы при системных заболеваниях соединительной ткани таких как ревматоидный артрит, метаболических заболеваниях таких как сахарный диабет и подагра.
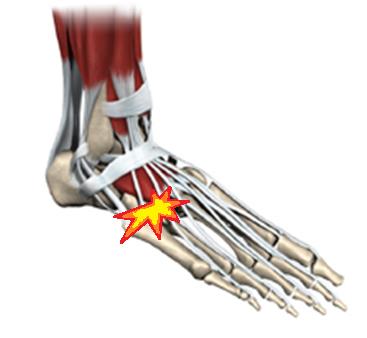
Проявляется болями в средней части наружного края стопы. Консервативное лечение сводится к временному снижению нагрузки за счёт использования ортопедической обуви, приём обезболивающих препаратов, инъекции ГКС для снижения боли. При отсутсвии эффекта от консервативного лечения рекомендована операция. Учитывая малоподвижный характер данных суставов одним из основных направлений хирургического лечения является их артродез.
Переломы кубовидной кости практически никогда не бывают изолированными и требуют тщательного обследования для исключения сочетанных переломов ладьевидной и пяточной костей. Проявляется болями в средней части наружного края стопы.
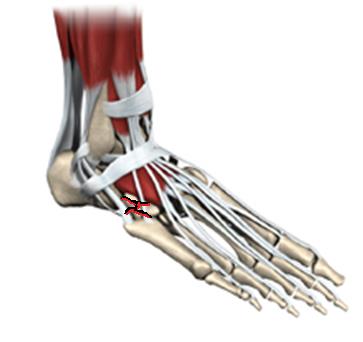
В случае если перелом без смещения, возможно консервативное лечение. Во всех случаях переломов со смещением, внутрисуставных переломов – рекомендовано оперативное лечение – открытая репозиция и остеосинтез, так как при отсутствии лечения происходит укорочение наружной колонны стопы, что приводит к неправильному перераспределению нагрузки, артрозу прилежащих суставов, наружному отклонению стопы и болям при ходьбе.
Короткая малоберцовая мышца крепится к верхушке основания 5 плюсневой кости и является основной мышцей разворачивающей стопу кнаружи. При подворачивании стопы кнутри возможно повреждение сухожилия короткой малоберцовой мышцы на разных уровнях, в том числе в месте его прикрепления. В этой ситуации боли будут распологаться по наружному краю стопу и усиливаться при натяжении мышцы, например при её напряжении или при поворачивании стопы кнутри.
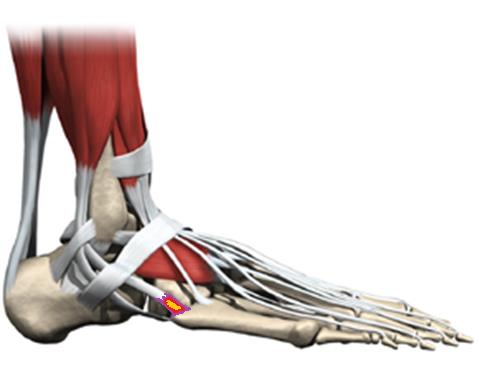
Всё это может привести к формированию грубой рубцовой ткани и хронического воспаления в зоне повреждение сухожилия. Для лечения инсерционного тендинита сухожилия короткой малоберцовой мышцы показано применений всего перечня консервативных методик, приём НПВС, физиотерапия, упражнения по растяжке и укреплению мышц голени, массаж, локальное введение ГКС, кратковременная гипсовая иммобилизация. В случае если все эти меры оказываются неэффективными рекомендовано оперативное лечение.
Одной из частых причин болей в области плюсны, 3-4 межпальцевого промежутков и соответствующих пальцев является неврома Мортона. Боль часто бывает жгучая, электрическая, отдаёт в пальцы, провоцируется ношением узкой обуви и проходит если снять обувь и помассировать стопу. По сути это никакая не неврома, не опухоль, а утолщение нерва в результате его сдавления между головок плюсневых костей и связок.
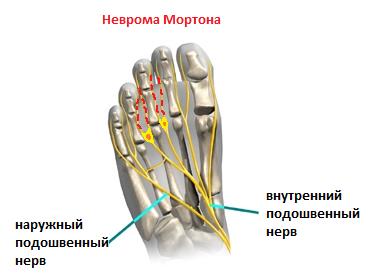
Лечение на начальных этапах – ношение обуви с широким и мягким передним отделом, возможно использование локальных инъекций ГКС с тем чтобы снять отёк с нерва. При отсутствии эффекта от консервативного лечения производится хирургическое удаление невромы. Более подробно вы можете узнать о невроме Мортона из этой статьи.
Переломы плюсневых костей довольно широко распространены, чаще всего являются следствием падения на ногу тяжёлого предмета, наезда колесом автомобиля, реже переломы происходят из-за подворачивания стопы. Отдельно стоит выделить стрессовые переломы в результате функциональной перегрузки, чаще всего таким образом повреждаются 2 и 3 плюсневые кости. В зависимости от особенностей перелома возможно как оперативное так и консервативное лечение.
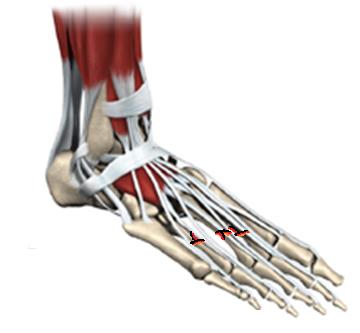
При переломах без смещения или с небольшим смещением используется гипсовая иммобилизация на срок 3 недели с последующим применением брейсов и специальной обуви. При изолированных переломах 2-3-4 плюсневых костей вне зависимости от степени смещения также показано консервативное лечение так как они хорошо иммобилизированы за счёт соседних от них плюсневых костей. При множественных переломах со смещением 2-3-4 плюсневых костей, переломах со смещением 1-5 плюсневых костей рекомендовано оперативное лечение. Также переломы плюсневых костей могут встречаться в составе сочетанных более сложных повреждений например при переломо-вывихах в суставе Лисфранка. О переломах плюсневых костей вы можете узнать из этой статьи.
Натоптыш – одна из очень распространённых причин болей в стопе. Наиболее часто пациентов беспокоят натоптыши в переднем отделе стопы под головками 2-3 плюсневых костей. Наличие натоптыша свидетельствует о неправильном распределении нагрузки на передний отдел стопы вследствие поперечного плоскостопия. Из-за этого происходит постепенный износ связочного аппарата плюсне-фалангового сустава, так называемой подошвенной пластинки, и головка плюсневой кости оказывается непосредственно под кожей. Из-за слабости подошвенной пластинки в последующем формируется молоткообразная или когтеобразная деформация соответствующего пальца. Таким образом натоптыш не является проблемой сам по себе, но лишь проявление других, более серьёзных проблем со стопой. Консервативное лечение сводится к ношению индивидуальных ортопедических стелек которые поддерживают поперечный и продольный своды стопы. В запущенных случаях это может быть не эффективно, тогда показана корригирующая остеотомия с целью перераспределения нагрузки на головки других плюсневых костей. С этой целью применяются как открытые операции, так и миниинвазивные, когда пересечение плюсневой кости производится из кожного прокола. Натоптыши другого расположения так же являются проявлением явной или скрытой патологии стопы.
Источник

