Беременность при ангионевротическом отеке
Симптомы ангионевротического отека у беременной
- Приступы аллергического отека, характеризующиеся следующими признаками (симптомами):
- внезапно развивающийся отек на губах, веках, щеках, языке, слизистой рта, половых органов — кожа при этом телесного цвета, зуда нет. Обычно этот отек исчезает через несколько часов (хотя может держаться до 2-3 дней);
- затруднения дыхания — это возникает из-за отека слизистой и подслизистой оболочек гортани. Дыхание становится шумным, голос — охриплым, появляется сухой лающий кашель. При долгом удушье лицо краснеет, затем губы и носогубный треугольник бледнеют;
- тошнота, рвота, боль и урчание в животе — при отеке слизистой желудочно-кишечного тракта. Заболевание можно заподозрить у пациентов с отеком кожи, подкожного жирового слоя, а также слизистых оболочек различных органов и систем (дыхательной, пищеварительной, мочевыделительной и других), который в большинстве случаев исчезает в течение 72 часов;
- ангионевротический отек может сочетаться с крапивницей (розовые и красные зудящие пятна).
Формы ангионевротического отека у беременной
В зависимости от особенностей отека и причин, его вызывающих, выделяют следующие формы ангионевротического отека:
- аллергический – провоцируется воздействием одного или нескольких аллергенов (продукты, лекарства, шерсть животных). Может проявляться самостоятельно или сопутствовать пищевой аллергии, крапивнице, насморку и другим аллергическим заболеваниям. Может также являться следствием воздействия некоторых лекарственных средств, которые приводят к усиленному высвобождению гистаминов (противовоспалительные препараты, ингибиторы АПФ), пищевых продуктов или добавок;
- наследственный (псевдоаллергический) — из-за врожденного нарушения системы комплемента. Отек возникает без видимых причин либо под действием изменения температурных условий или других физических раздражителей (например, физической нагрузки).
Причины ангионевротического отека у беременной
- Причина аллергического ангионевротического отека – это воздействие аллергена (продукты, лекарства, шерсть животных, укусы насекомых) в совокупности с неадекватной реакцией организма на него. Это вызывает высвобождение большого количества гистамина, который провоцирует развитие локальных или распространенных отеков.
- Причина врожденного ангионевротического отека – мутация в гене C1NH, приводящая к дефициту ингибитора С1-комплемента (недостаток этого фермента приводит к неконтролируемому высвобождению активных биологических аминов, прежде всего гистамина, а также кининов, простагландинов – веществ, которые вызывают отек тканей).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика ангионевротического отека у беременной
- Анализ жалоб и анамнеза заболевания:
- как часто появляются такие приступы с отеками;
- что чаще всего отекает (губы, язык и т.п.);
- были ли ранее жалобы на затруднение дыхания при приступах;
- были ли ранее жалобы на периодические боли в животе, причина которых установлена не была;
- принимает ли пациент какие-либо препараты (особенно снижающие артериальное (кровяное) давление — ингибиторы АПФ или блокаторы рецепторов ангиотензина);
- связано ли появление подобных приступов с воздействием каких-либо продуктов, лекарств, травм или стрессов;
- были ли подобные эпизоды у кого-то из родственников.
- Общий осмотр:
- осмотр отека — оценка его локализации, распространенности, плотности, цвета;
- осмотр ротоглотки, оценка звучности голоса, возможность глотания (для исключения развивающегося и угрожающего жизни отека ротоглоточной области);
- измерение артериального (кровяного) давления, температуры тела и частоты сердечных сокращений;
- выслушивание легких (наличие хрипов);
- пальпация живота (для уточнения наличия болезненности).
- При аллергической форме:
- возможно проведение аллергических проб (после разрешения отека);
- анализ крови: может быть повышенное содержание эозинофилов (клеток крови, участвующих в аллергических реакциях);
- определение уровня общего и специфических иммуноглобулинов класса Е (для выявления аллергена при аллергической форме отека).
- При наследственной форме:
- исследование уровня С4 компонента системы комплемента и С1-ингибитора (эти вещества участвуют в развитии отека при наследственной форме);
- поиск мутации в гене С1NH (при подозрении на наследственную форму);
- обследование родственников больного для выявления наследственного характера заболевания.
Проведение указанного перечня исследований позволяет определить природу заболевания – врожденную или аллергическую.
- Необходима консультация акушера-гинеколога.
- Возможна также консультиация невролога, дерматолога.
Лечение ангионевротического отека у беременной
Перед назначением лечения необходима консультация акушера-гинеколога.
- Необходимо срочно определить наличие отека гортани, если он имеется: если имеется затруднение дыхания и отек гортани, необходимо провести интубацию (введение дыхательной трубки в горло) или трахеостомию (введение дыхательной трубки через разрез на шее).
- Контроль параметров сердечно-сосудистой системы: артериальное (кровяное) давление, частота сердечных сокращений.
- Медикаментозное лечение.
- При наследственной форме:
- введение свежезамороженной плазмы (имеет в своем составе недостающие ферменты, в том числе С1-ингибитор, недостаток которого приводит к развитию врожденной формы ангионевротического отека);
- диуретики (мочегонные препараты) — уменьшают выраженность отека;
- введение препаратов, нарушающих образование кининов (веществ, вызывающих отек тканей), — антифибринолитиков;
- гормональные препараты (стероиды).
- При аллергической форме:
- противоаллергические препараты (антигистаминные);
- диуретики (мочегонные препараты) — уменьшают выраженность отека;
- гормональные препараты (стероиды).
- При наследственной форме:
Осложнения и последствия ангионевротического отека у беременной
- Отек гортани может привести к нарушению дыхания вплоть до летального исхода от удушения.
- Отек слизистой желудочно-кишечного тракта может привести к сильным болям в животе и необоснованному хирургическому вмешательству по этому поводу.
- При распространении отека на головной мозг и мозговые оболочки появляются неврологические нарушения (эпилептиформные припадки (судорожные припадки), афазия, гемиплегия (утрата произвольных движений) и др.).
- Поражение урогенитальной системы (органы мочеполовой системы) проявляется симптомами острого цистита и может привести к развитию острой задержки мочи.
Профилактика ангионевротического отека у беременной
- При аллергической форме:
- отказ от приема некоторых препаратов, способных вызвать приступ, — ингибиторов АПФ и антагонистов рецепторов ангиотензина II;
- исключение оперативных вмешательств и других травм, простудных заболеваний, стрессовых ситуаций;
- соблюдение гипоаллергенной диеты с исключением выявленных и других потенциально опасных высокоаллергенных продуктов (морепродуктов, орехов и др.).
- При наследственной форме:
- отказ от приема некоторых препаратов, способных вызвать приступ, — ингибиторов АПФ и антагонистов рецепторов ангиотензина II;
- исключение оперативных вмешательств и других травм, простудных заболеваний, стрессовых ситуаций.
- Регулярное посещение акушера-гинеколога (1 раз в месяц в 1-м триместре, 1 раз в 2-3 недели во 2-м триместре и 1 раз в 7-10 дней в 3-м триместре).
- Своевременная постановка на учет беременной в женской консультации (до 12 недели беременности).
Источник
Аллергия при беременности — довольно распространенное явление. Виной тому — гормональная перестройка организма женщины. Особую опасность представляет такая форма аллергии, как отек Квинке, которая несет прямую угрозу жизни здоровью мамы и ребенка.
Описание заболевания
 Отек Квинке (ангионевротический отек, гигантская крапивница) — это одно из осложненных течений аллергии. Оно возникает из-за повторного попадания аллергенов в организм. Впервые данную патологию описал немецкий врач Генрих Квинке, его именем и назвали заболевание.
Отек Квинке (ангионевротический отек, гигантская крапивница) — это одно из осложненных течений аллергии. Оно возникает из-за повторного попадания аллергенов в организм. Впервые данную патологию описал немецкий врач Генрих Квинке, его именем и назвали заболевание.
Вследствие воздействия аллергена высвобождается большое количество гистамина, что приводит к отечности тканей лица, губ, гортани. В крови скапливается много углекислого газа, возникает гиперкапническая кома, и может наступить смерть.
По статистике, отек Квинке возникает у 10% людей. Особенно ему подвержены дети и беременные женщины. У детей это обусловлено незрелостью иммунной системы, у беременных — гормональной перестройкой. Организм женщины в этот период становится слишком уязвимым, поэтому обостренно реагирует на различные раздражители.
Развитие
Гигантская крапивница имеет 3 варианта развития:
- Аллергенный. Аллергены (пыльца, продукты, лекарственные препараты) впервые попадают в организм. На них вырабатываются антитела, и развивается гиперчувствительность. При повторном вторжении аллергена происходит высвобождение гистамина, и развивается отек.
- Неаллергенный. Гистамин синтезируется в ответ на первичное попадание ядов насекомых, медицинских препаратов, химических веществ.
- Врожденный. Антитела содержатся в крови в спящем состоянии, отек развивается, как реакция на стресс.
Группа риска
Ангионевротический отек может развиться у любого человека. Однако есть группа риска, в которую входят маленькие дети, беременные женщины и люди, страдающие другими видами аллергии. Если у женщины в анамнезе есть астма, дерматит, аллергический ринит, то риск развития отека Квинке во время беременности очень высок.
Патология имеет две формы — острую и хроническую. Острая появляется впервые и неожиданно, протекает очень быстро. Хроническим заболевание признается, если рецидивы случаются до 5 раз за год. В этом случае симптомы менее выражены. В роли аллергенов выступают лекарства, яды насекомых, продукты, пыльца растений,
Симптомы

От простой крапивницы ангионевротический отек отличается тем, что имеет большую глубину поражения тканей. Первый симптом патологии — отек подкожной клетчатки. Сначала отекают губы, глаза, лицо. Затем отек распространяется на конечности. При этом болевые ощущения отсутствуют. Отек может сочетаться с кожной сыпью (крапивницей) и сопровождаться сильным зудом.
Возможные последствия
При типичном течении заболевания все симптомы исчезают через несколько часов. Однако гигантская крапивница во время беременности часто имеет осложненное течение. У больной развивается отек гортани. При этом затрудняется дыхание, голос становится сиплым. Нередко в процесс вовлекаются органы пищеварения, поэтому появляются такие симптомы:
- тошнота, рвота;
- диарея;
- боли в животе.
Опасное осложнение — поражение оболочек мозга, что приводит к следующим последствиям:
- головокружение;
- обморок;
- судороги;
- эпилептический припадок.
В 20% случаев отек Квинке приводит к летальному исходу вследствие асфиксии. Ее признаками являются:
- хриплое прерывистое дыхание;
- бледность кожи;
- лающий кашель;
- потеря сознания.
Большую опасность гигантская крапивница представляет для плода. На ранних сроках патология может спровоцировать выкидыш или замершую беременность. Также есть опасность рождения ребенка с врожденной аллергией. Во второй половине развиваются следующие осложнения:
- отслойка плаценты;
- преждевременные роды;
- врожденный дерматоз у ребенка.
Диагностика
Симптомы отека Квинке выражены очень ярко, поэтому диагностика не вызывает вопросов. Основная задача врача — выявить вещество, которое стало аллергеном. Это важно не только для текущего момента, но и для предотвращения рецидива.

Диагностика включает в себя:
- Общий анализ крови и мочи.
- Анализ кала на паразитов.
- Кожные пробы.
- Анализ крови на антитела.
Лечение
Легкие формы отека можно лечить амбулаторно. Однако, учитывая повышенную опасность осложнений для беременной, врачи настаивают на госпитализации. Под наблюдением врача пациентке проводят диагностику и назначают адекватное лечение, безопасное для плода. Если развивается отек гортани, то пациентку помещают в реанимацию.
Первая помощь
Первый шаг — вызов скорой помощи. До приезда врачей необходимо выполнить следующие действия:
- Прекратить контакт с аллергеном, если он известен.
- Когда отек наступил из-за введения препарата или укуса насекомого, по возможности следует наложить тугую повязку выше места укуса или инъекции. Если такой возможности нет, то на больное место прикладывают лед, чтобы сузить сосуды и предотвратить распространение аллергена по крови.
- Уложить больную на кровать, снять верхнюю одежду, обеспечить приток кислорода.
- Дать больной любой сорбент (активированный уголь, Полисорб).
- Следить за тем, чтобы пациентка находилась в сознании, по необходимости давать понюхать нашатырь.
Медикаментозное

Для устранения симптомов аллергии у беременных применяют препараты, которые наносят минимальный вред будущему ребенку. К сожалению, в первом триместре запрещены почти все лекарства данной группы.
Однако следует, прежде всего, оценивать риски для здоровья женщины. Наименьшую опасность для ребенка представляют лекарства третьего поколения (Эриус, Лоратадин), которые не оказывают снотворного и кардиотоксического действия.
Если женщина находится в критическом состоянии, у нее развился отек гортани, и падает давление, то речь идет о спасении матери. Для предотвращения остановки сердца и асфиксии используют инъекции адреналина и гормонов (Преднизолон). Вывести аллергены из организма помогают мочегонные средства и сорбенты (Полисорб, Лактофильтрум).
Дальнейшее лечение зависит от тяжести состояния беременной. После консультации с врачом возможно применение народных средств. Это могут быть отвары трав (ромашка, череда), которые применяют в виде чая или добавляют в ванну.
Профилактика
Профилактика отека Квинке требуется, прежде всего, женщинам, страдающим от аллергии. До беременности им рекомендуют сдать кожные пробы, чтобы точно знать, на что может возникнуть аллергия. Самая эффективная профилактика — избегание контакта с аллергенами.
Это предполагает:
- Проведение регулярной влажной уборки помещения.
- Употребление в пищу продуктов с пониженной аллергенностью.
- Соблюдение осторожности при приеме лекарственных средств.
- Избегание прогулок в лесу и парках в период цветения растений.
- Использование гипоаллергенной косметики.
- Применение репеллентов, предохраняющих от укусов насекомых.
Если все-таки беременной не удалось избежать данной патологии, то нужно предпринять меры для того, чтобы отек Квинке прошел с минимальными последствиями для женщины и ребенка. Это зависит от скорости оказания помощи, правильности выбранного лечения, соблюдения рекомендаций врача.
Вывод
Ангионевротический отек представляет собой серьезное осложнение аллергии. Он может спровоцировать прерывание беременности и даже смерть женщины. Если пациентка склонна к аллергии, то ей следует быть особенно осторожной. Категорически запрещено заниматься самолечением.
(Пока оценок нет)
Загрузка…
Источник
Ангиоотек – это патологическое состояние, сопровождающееся накоплением жидкости в тканях кожи и подкожной жировой клетчатке из-за увеличения проницаемости стенок сосудов микроциркуляторного русла. Проявляется отеком кожи различной локализации (лицо, шея, конечности), нередко сочетающимся с крапивницей и кожным зудом. Диагностика производится путем физикального осмотра, лабораторных исследований крови, изучения наследственного и аллергологического анамнеза больного. Терапевтическая тактика зависит от причин, вызвавших развитие синдрома, может включать назначение антигистаминных средств, андрогенов, ингибиторов фибринолиза и диуретиков.
Общие сведения
Ангиоотек впервые был описан в 1882 году немецким ученым Генрихом Квинке. Исследователь считал его самостоятельным заболеванием – ангионевротическим отеком. В настоящее время установлено, что примерно половина случаев патологии возникает вследствие аллергических процессов реагинового типа, тогда как остальные являются самостоятельными приобретенными или наследственными состояниями. К понятию «изолированный ангиоотек» относят целый ряд болезней, в основе которых лежат нарушения циркуляции жидкости между кровеносной системой и тканями. Ангиоотеки могут диагностироваться в любом возрасте, у женщин выявляются примерно в 1,5-2 раза чаще, нежели у мужчин. Генетически обусловленные варианты патологического состояния передаются по аутосомно-доминантному типу.
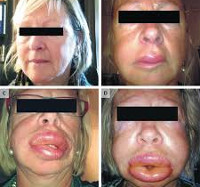
Ангиоотек
Причины ангиоотека
Существует огромное количество внешних и внутренних факторов, способствующих развитию ангионевротического отека. Непосредственной причиной патологии являются изменения в системе комплемента и нарушение некоторых других физиологических процессов (коагуляции крови, фибринолитических и кининовых реакций). В подавляющем большинстве случаев аномалия вызывается дефицитом или недостаточной активностью С1-ингибитора – протеазы крови, замедляющей и останавливающей ряд биохимических реакций в крови и тканях. Данное явление возникает под влиянием следующих факторов:
- Генетические особенности. Значительная часть эпизодов врожденного ангиоотека обусловлена мутацией гена SEPRING1, расположенного на 11-й хромосоме. Он кодирует белковую последовательность С1-ингибитора, поэтому при изменении данного гена отмечается дефицит протеазы или потеря ее функции.
- Лимфопролиферативные патологии. Некоторые состояния с ускоренным размножением лимфоцитов или их клеток-предшественников (например, лимфомы) могут сопровождаться ангионевротическими отеками. Причина этого кроется в увеличении скорости разрушения С1-ингибитора.
- Аутоиммунные реакции. При определенных условиях формируются антитела к C1-эстеразе, связывающие этот фермент и способствующие его разрушению. Процесс может возникать как изолированно, так и при системных аллергических реакциях или иных нарушениях.
Редким вариантом патологии является ангиоотек, развивающийся при оптимальном уровне С1-ингибитора – в основном к нему относят так называемые эстрогензависимые отеки. Предполагают, что они обусловлены генетическими факторами и передаются по сцепленному с Х-хромосомой механизму, течение заболевания усугубляется при приеме препаратов эстрогена. Также существует разновидность болезни, провоцируемая использованием ингибиторов ангиотензин-превращающего фермента, входящих в состав многочисленных антигипертензивных средств.
Патогенез
Возникающий по той или иной причине дефицит С1-ингибитора приводит к активации системы комплемента, увеличивает концентрацию калликреина и брадикинина. Последние стимулируют образование вазоактивных пептидных соединений, воздействующих на сосудистые стенки и гладкую мускулатуру. В результате происходит сначала расширение прекапиллярных артериол, затем – выход элементов плазмы клетки из кровеносного русла в межклеточное пространство. Таким образом, формируется локальный ангиоотек, проявляющийся характерной клинической картиной. Кроме того, реакции брадикининового звена могут вызывать спазм гладкомышечных клеток пищеварительной и дыхательной систем, нарушая их моторику.
Классификация
С учетом особенностей клинического течения в клинической аллергологии все случаи ангиоотека делят на две большие группы – изолированные и сочетанные. Первые проявляются только отеком подкожной жировой клетчатки и кожи, вторые могут сопровождаться крапивницей, спазмом дыхательных путей и другими симптомами. Разделение является достаточно условным, слабо отражает причины заболевания. По этиологическому признаку выделяют наследственные и приобретенные формы ангионевротического отека. Врожденные разновидности составляют примерно 2-5% от общего количества случаев болезни, включают следующие типы:
- Тип 1. Обусловлен почти полным отсутствием С1-ингибитора, возникающем при мутации гена SEPRING1. Характеризуется довольно тяжелым течением – генерализованностью и выраженностью отеков, их появлением не только на коже, но и на слизистых дыхательных путей или пищеварительного тракта. Регистрируется в 85% случаев наследственного ангиоотека.
- Тип 2. Развивается при относительном недостатке ингибитора вследствие его медленного образования или пониженной активности из-за неправильной структуры фермента. Клиника менее тяжелая, отеки поражают преимущественно ткани конечностей, иногда лица. Такой вариант заболевания диагностируется у 12-14% больных с наследственными формами ангионевротического отека.
- Тип 3. Встречается крайне редко, обычно – на фоне отсутствия дефицита С1-эстеразы. Как правило, представлен эстрогензависимыми отеками – обострениями патологии при беременности, приеме комбинированных оральных контрацептивов, заместительной терапии в период климакса.
Все варианты наследственного ангиоотека являются изолированными, не сопровождаются крапивницей или иными нарушениями. Приобретенные разновидности имеют другую классификацию, включающую в себя всего два основных типа заболевания:
- Тип 1. Выявляется на фоне лимфопролиферативных состояний – лимфом, при некоторых инфекционных поражениях. Причиной становится увеличение потребления С1-ингибитора и его последующий недостаток.
- Тип 2. Возникает из-за синтеза аутоантител к ингибитору, что резко снижает его концентрацию в крови. Такое явление имеет место при некоторых аутоиммунных и аллергических состояниях, иммунодефицитах и других патологиях.
Симптомы ангиоотека
Основным симптомом патологии является появление безболезненного отека кожи различного размера. Больные отмечают ощущение распирания и напряжения, иные субъективные жалобы отсутствуют. В отличие от воспалительных отеков пораженная область характеризуется более бледным, нежели окружающие участки кожи, цветом и отсутствием локального повышения температуры тканей. Чаще всего отечные проявления обнаруживаются на верхних и нижних конечностях, лице (губы, щеки, веки, ушные раковины), шее, в зоне половых органов. Кожный зуд нехарактерен, но может определяться при сочетании ангиоотека с крапивницей.
У некоторых больных отек выявляется в области слизистых оболочек, иногда патологический процесс затрагивает и подслизистую пластинку. Наиболее часто поражаются органы полости рта (язык, мягкое небо), дыхательные пути, желудочно-кишечный тракт. При развитии ангиоотека органов респираторной системы возникает ощущение нехватки воздуха, осиплость или полная потеря голоса, лающий кашель. Вовлечение ЖКТ проявляется выраженным абдоминальным синдромом – болями, тошнотой, рвотой. Отмечается напряжение мышц брюшной стенки, создающее ложную картину перитонита или острой кишечной непроходимости.
Крайне редкими симптомами заболевания являются признаки плеврального выпота (кашель, боль в груди, затрудненное дыхание). В число других редких вариантов патологии входит локальный отек головного мозга (регистрируется угнетение сознания, гемипарезы), ангиоотек мочевого пузыря (сопровождается острой задержкой мочи), поражение мышц и суставов. Изолированные формы заболевания развиваются медленно на протяжении 12-48 часов. После этого при отсутствии осложнений происходит медленное разрешение отечности в течение 5-8 дней. Некоторые сочетанные варианты ангионевротического отека (особенно аллергического генеза) могут прогрессировать намного быстрее – в течение нескольких минут или часов.
Осложнения
Вероятность осложнений при ангиоотеке зависит от локализации патологического процесса. Наиболее часто (примерно в половине от всех осложненных случаев) у больных возникают затруднения дыхания, обусловленные сужением просвета гортани или бронхов. При отсутствии медицинской помощи нарушение может стать причиной летального исхода. Относительно опасны абдоминальные формы патологии, которые могут вызывать расстройства перистальтики с развитием непроходимости и перитонита. Нередко отеки органов ЖКТ становятся причиной ненужного хирургического вмешательства из-за ошибочной диагностики. Поражение головного мозга способно привести к коме и ряду неврологических последствий (нарушения координации, речи, восприятия). Острая задержка мочи при отечных явлениях в мочевом пузыре является причиной рефлюкса жидкости, гидронефроза и почечной недостаточности.
Диагностика
В большинстве случаев диагноз ангионевротический отек выставляет врач-иммунолог. Реже с этой патологией сталкиваются специалисты иных направлений – дерматологи, педиатры, гастроэнтерологи, терапевты. Определение заболевания часто затруднено из-за его разнообразной этиологии и очень широкого спектра клинических проявлений. Основное внимание уделяют анамнестической информации и результатам специфических лабораторных исследований. Диагностика ангиоотека включает в себя следующие методики:
- Опрос и осмотр. При наружном осмотре уточняют распространенность и локализацию отечного участка, подтверждают отсутствие болезненности. Методом расспроса выясняют, что предшествовало развитию патологических проявлений (стресс, употребление каких-либо продуктов, прием лекарств), имели ли место подобные реакции у родственников.
- Лабораторные анализы. Специфическим методом диагностики ангиоотека является определение уровня С1-ингибитора плазмы крови – его отсутствие или снижение количества свидетельствует в пользу наличия заболевания. Возможно определение титра антител к С1-ингибитору – эта методика позволяет выяснить, имеет ли болезнь приобретенный аутоиммунный характер.
- Дополнительные исследования. При поражении дыхательной системы производят бронхоскопию, рентгенографию органов грудной клетки. Обычно выявляется отек тканей гортани, бронхоспазм, изредка обнаруживается плевральный выпот. УЗИ органов брюшной полости позволяет дифференцировать абдоминальные формы ангиоотека от перитонита и других патологий органов ЖКТ.
Помимо вышеперечисленных методов при диагностике данного состояния учитывают огромное количество разнообразных факторов. Например, возраст больного: наследственные разновидности чаще обнаруживаются у лиц младше 20 лет, приобретенные формы – у людей старше 40 лет с отягощенным анамнезом. Принимают во внимание наличие или отсутствие сопутствующих симптомов – крапивницы, дыхательных расстройств. Дифференциальную диагностику проводят с отеками иного генеза – в результате почечной патологии, укуса ядовитых насекомых, локальных аллергических и воспалительных реакций.
Лечение ангиоотека
Терапевтические мероприятия при ангионевротическом отеке разделяют на две группы – методы для купирования острого приступа и техники для профилактики его последующего развития. В обоих случаях используют сходные лекарственные вещества – в зависимости от целей их назначения меняется только схема приема и дозировка. Наиболее часто для лечения ангиоотека в современной иммунологии применяют следующие препараты:
- Андрогены. Некоторые аналоги мужских половых гормонов (даназол, метилтестостерон) способны усиливать синтез С1-эстеразы в клетках печени. Они уменьшают выраженность симптомов патологии и снижают вероятность приступа заболевания в будущем.
- Ингибиторы фибринолиза. Лекарственные средства, препятствующие фибринолитическим процессам, также замедляют реакции калликреинового пути. Благодаря этому снижается скорость диффузии плазмы в ткани, уменьшается вероятность возникновения ангиоотека. Применение препаратов данной группы (е-аминокапроновая или транексамовая кислоты) проводят под контролем состояния свертывающей системы крови.
- Свежезамороженная плазма. Переливание донорской плазмы, содержащей в себе С1-ингибитор, является эффективным методом купирования острых отеков, особенно наследственного характера.
При наличии аутоантител против компонентов комплемента показано их удаление из кровотока с помощью плазмафереза. Это временная мера, способная значительно ослабить выраженность отечных проявлений. При угрозе жизни больного (например, из-за обтурации дыхательных путей) рекомендуется введение адреналина, а при его неэффективности – конико- или трахеотомия. Если причиной ангиоотека послужило наличие другого заболевания (аллергического, аутоиммунного или иного характера) – разрабатывается схема его лечения согласно показаниям. Существуют также перспективные препараты ингибитора, использующиеся в некоторых странах для терапии данного состояния.
Прогноз и профилактика
Прогноз ангиоотека считается неопределенным до выяснения его этиологии у конкретного больного. При наследственном характере патологии всегда существует риск развития летального отека гортани, поэтому пациентам желательно иметь при себе карточку с указанием диагноза. При правильном профилактическом лечении приступы возникают редко, не представляют угрозы для жизни больного. Прогноз приобретенных форм зависит от характера основного заболевания. Профилактические мероприятия включают в себя своевременное лечение аллергических и аутоиммунных состояний.
Источник
